ACUERDO que modifica el Anexo Único del diverso por el que el Consejo
de Salubridad General declara la obligatoriedad de los Esquemas de Manejo Integral
de Cuidados Paliativos, así como los procesos señalados en
la Guía del Manejo Integral de Cuidados Paliativos, publicado el 26 de diciembre
de 2014.
Al margen un sello con el Escudo Nacional, que dice: Estados Unidos
Mexicanos.- Consejo de
Salubridad General.
El Consejo de Salubridad
General, con fundamento en los artículos 4o., párrafo cuarto y 73, fracción XVI,
Bases 1a. y 3a., de la Constitución Política de los Estados Unidos Mexicanos; 3o.,
fracciones II y XXVII Bis, 4o., fracción II y 17, fracción VI, de la Ley General
de Salud; 1, 9, fracciones II y VI, así como 10, fracción VIII, del Reglamento Interior
del Consejo de Salubridad General, y
CONSIDERANDO
Que de conformidad con
el artículo 4o, párrafo cuarto de la Constitución Política de los Estados Unidos
Mexicanos, toda persona tiene derecho a la protección de la salud, señalando asimismo
que la Ley General de Salud definirá las bases y modalidades para el acceso a los
servicios de salud y establecerá la concurrencia de la Federación y las entidades
federativas en materia de salubridad general;
Que en términos de lo dispuesto
en los artículos 73, fracción XVI, Base 1a., de la Constitución Política de los
Estados Unidos Mexicanos y 4o., fracción II, de la Ley General de Salud, el Consejo
de Salubridad General tiene el carácter de autoridad sanitaria y sus disposiciones
generales son obligatorias para las autoridades administrativas del país;
Que de conformidad con
el artículo 5o., de la Ley General de Salud, el Sistema Nacional de Salud está constituido
por las dependencias y entidades de la Administración Pública, tanto federal como
local, y las personas físicas o morales de los sectores social y privado, que presten
servicios de salud, así como por
los mecanismos de coordinación de acciones, y tiene por objeto dar cumplimiento
al derecho a la protección de la salud;
Que en términos de los
artículos 17, fracción VI, de la Ley General de Salud y 9, fracción VI, del Reglamento
Interior del Consejo de Salubridad General, a dicho Consejo le corresponde participar,
en
el ámbito de su competencia, en la consolidación y funcionamiento del Sistema Nacional
de Salud;
Que de acuerdo con las
fracciones II y XXVII Bis, del artículo 3o., de la Ley General de Salud, la atención
médica y el tratamiento integral del dolor son materias de salubridad general;
Que de conformidad con
la fracción IV, del artículo 33, de la Ley General de Salud, las actividades de
atención médica paliativas, incluyen el cuidado integral para preservar la calidad
de vida del paciente, a través de la prevención, tratamiento y control del dolor,
y otros síntomas físicos y emocionales por parte de un equipo profesional multidisciplinario;
Que en términos de lo dispuesto
por la fracción II, del artículo 9, del Reglamento Interior del Consejo de Salubridad
General, el Consejo de Salubridad General está facultado para aprobar los acuerdos
necesarios y demás disposiciones generales de observancia obligatoria en el país
en materia de salubridad general, dentro del ámbito de su competencia;
Que el 26 de diciembre
de 2014 se publicó en el Diario Oficial de la Federación, el “Acuerdo por el que
el Consejo de Salubridad General declara la Obligatoriedad de los Esquemas de Manejo
Integral de Cuidados Paliativos, así como los procesos señalados en la Guía del
Manejo Integral de Cuidados Paliativos”, cuyo contenido es necesario actualizar
conforme a las mejores prácticas clínicas conocidas en la actualidad;
Que en virtud de las anteriores
consideraciones, en la 1a. Sesión Ordinaria celebrada el día 26 de junio de 2018,
el pleno del Consejo de Salubridad General, acordó emitir el siguiente:
ACUERDO
ÚNICO. Se modifica el Anexo Único del Acuerdo por
el que el Consejo de Salubridad General declara la Obligatoriedad de los Esquemas
de Manejo Integral de Cuidados Paliativos, así como los Procesos señalados en la
Guía del Manejo Integral de Cuidados Paliativos, publicado en el Diario Oficial
de la Federación el 26 de diciembre de 2014, para quedar en los términos del Anexo
Único del presente Acuerdo.
TRANSITORIO
ÚNICO. El presente Acuerdo entrará en vigor al
día siguiente de su publicación en el Diario Oficial
de la Federación.
Dado en la Ciudad de México,
a los 26 días del mes de junio de 2018.- El Secretario de Salud y Presidente del
Consejo de Salubridad General, José Ramón
Narro Robles.- Rúbrica.- El Secretario del Consejo de Salubridad General, Jesús Ancer Rodríguez.- Rúbrica.
ANEXO ÚNICO
Guía del
Manejo Integral de Cuidados Paliativos
México
Autores
|
Dr. José Ramón Narro Robles
Dr. Jesús Ancer Rodríguez
Dr. Juan García Moreno
|
Consejo de Salubridad
General
|
EQUIPO MULTIDISCIPLINARIO PARTICIPANTE
|
Dr. José Meljem Moctezuma
Dr. Sebastián García
Saisó
Dr. Bernardo Villa
Cornejo
Dra. Iliana Verónica
Cortés Ponce
|
Subsecretaría de Integración y Desarrollo del Sector Salud
Secretaría de Salud
|
|
Dr. Antelmo Abelardo
Meneses García
Dra. Silvia Rosa
Allende Pérez
|
Instituto Nacional de Cancerología
|
|
Dr. David Kershenobich Stalnikowitz
Dra. Argelia Lara Solares
|
Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán
|
|
Dr. Germán Enrique
Fajardo Dolci
Dr. Juan Ramón de
la Fuente Ramírez
Dra. Mariana Navarro
Hernández
Dra. Asunción Álvarez
del Río
Dra. Beatriz Vanda
Cantón
|
Universidad Nacional Autónoma de México
|
|
Dr. Manuel Hugo Ruíz
De Chávez Guerrero
Dra. Elizabeth Rojas
Serafín
Lic. Salvador Alcaraz
Nava
|
Comisión Nacional de Bioética
Secretaría de Salud.
|
|
Lic. Julio Salvador
Sánchez y Tépoz
Lic. Alberto Miguel
Guzmán
M. en SP Mónica Grisel
Torres Rodríguez
|
Comisión Federal para la Protección contra Riesgos Sanitarios
Secretaría de Salud.
|
|
Dr. Antonio Chemor
Ruiz.
Dra. Krisell Aurora
MacKenzie Oliveros.
|
Comisión Nacional de Protección Social en Salud.
Secretaría de Salud
|
|
Dr. José de Jesús
Arriaga Dávila
Dra. Ana Carolina
Sepúlveda Vildósola
Dra. Norma Magdalena
Palacios Jiménez
Dr. José de Jesús
Salvador Villafaña Tello
Dra. María Luisa
Pérez Carranco
|
Instituto Mexicano del Seguro Social
|
|
AL C. VICEALM. CG
DEM. José Manuel Sedas Gutiérrez
Dr. Luis Alberto
Bonilla Arcaute
Dra. Eunice Elizabeth
Cabriales Amador
|
Secretaría de Marina
-
|
|
Dr. Jorge Guerrero
Aguirre
Dra. Royma Sibely
Ávila Ramírez
Lic. Maribel Hernández
Herrera
|
Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado
|
|
Dr. Marco Antonio
Navarrete Prida
Dra. Elizabeth Araceli
Arteaga Lara
|
Petróleos Mexicanos
|
|
Dr. Román Rosales
Avilés
Dr. Ferdinard Recio
Solano
Dra. Beatriz Elena
Dorsey Rivera
|
Secretaría de Salud de la Ciudad de México
|
|
Lic. Margarita Dávila
Robledo
|
Asociación Mexicana de Tanatología, A.C.
|
|
Dr. Mario Alberto
Rodríguez Casas
Dr. Ángel Iván Orlando
Rubio Gayosso
Dra. María Eugenia
Aguilar Nájera
Lic. Héctor Nebot
García
|
Instituto Politécnico Nacional
|
|
Dr. Miguel Ángel
Celis López
Dra. Zoila Trujillo
de los Santos
|
Instituto Nacional de Neurología y Neurocirugía
|
|
Dr. Luis Miguel Gutiérrez
Robledo
Dr. Arturo Ávila
Ávila
Dr. Eduardo Sosa
Tinoco
|
Instituto Nacional de Geriatría
|
|
Lic. Elvia Annayancy
Varas García
Mtro. Cándido Pérez
Hernández
|
Early Institute
|
CAPÍTULO 1. CONTEXTO Y GENERALIDADES DEL MANEJO DEL DOLOR Y CUIDADOS PALIATIVOS.
1. Introducción
1.1. Generalidades
de los Cuidados Paliativos en pediatría.
1.2. Generalidades
sobre dolor.
1.3. Fases
de la evolución de la enfermedad progresiva.
1.4. Criterios
de terminalidad.
·
Enfermedad oncológica
·
Enfermedad no oncológica.
·
Enfermedad cardiaca.
·
Enfermedad pulmonar.
·
Demencia.
·
Síndrome de Inmunodeficiencia adquirida.
·
Enfermedad renal.
·
Esclerosis lateral amiotrófica.
·
Enfermedad hepática.
·
Enfermedad de Parkinson.
·
Poliulcerados con inmovilismos irreversibles.
1.5. Criterios
de terminalidad en pacientes pediátricos.
1.6. Futilidad
Terapéutica.
1.7. Principio
de doble efecto.
1.8. Espiritualidad
al final de la vida
1.9. Necesidades
espirituales
CAPÍTULO 2. ELEMENTOS MÍNIMOS PARA LA IMPLEMENTACIÓN DE UN MODELO DE ATENCIÓN
EN CUIDADOS PALIATIVOS.
2.1 Objetivos específicos del Modelo de Atención
Paliativa.
2.2 Requisitos para la implementación
del Modelo de Atención Paliativa.
2.3 Organización de los equipos en Cuidados Paliativos
por nivel de atención.
2.4 Funciones de los equipos de Cuidados Paliativos.
2.5 Referencia y contra referencia.
2.6 Cuidado del equipo de Cuidados Paliativos.
2.7 Indicadores y estándares en Cuidados Paliativos.
CAPÍTULO 3. MANEJO DE SÍNTOMAS.
3.1 Generalidades.
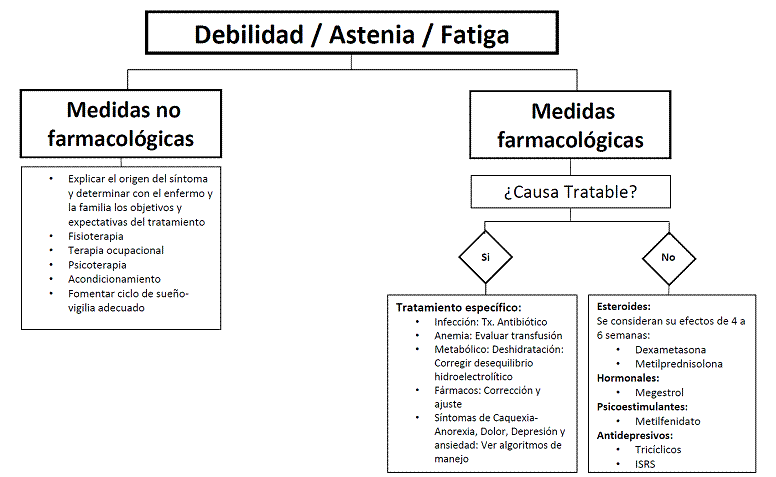
3.2 Debilidad- Astenia-Fatiga.
3.3 Dolor.
3.3.1 Dolor no relacionado a cáncer.
3.3.2 Dolor relacionado a cáncer.
3.3.3 Dolor no oncológico.
3.3.4 Dolor oncológico.
3.3.5 Evaluación del dolor.
3.3.6 Manejo para el dolor.
3.3.7 Como prescribir un opioide.
3.3.8 Manejo de los efectos secundarios.
3.3.9 Tolerancia y dependencia física.
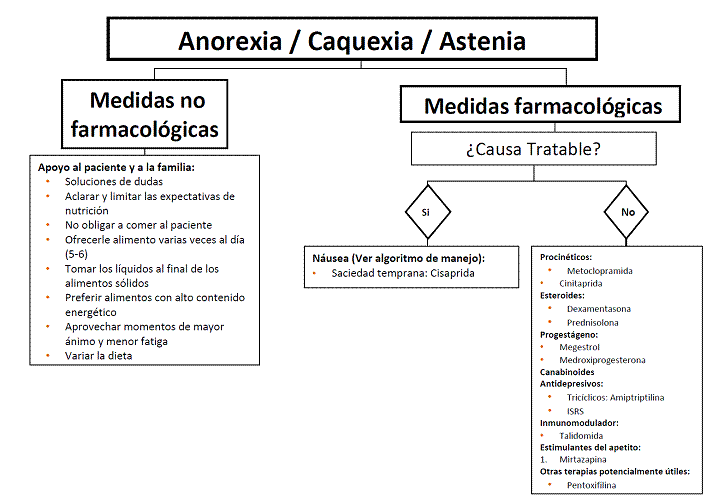
3.4 Anorexia- Caquexia-Astenia.
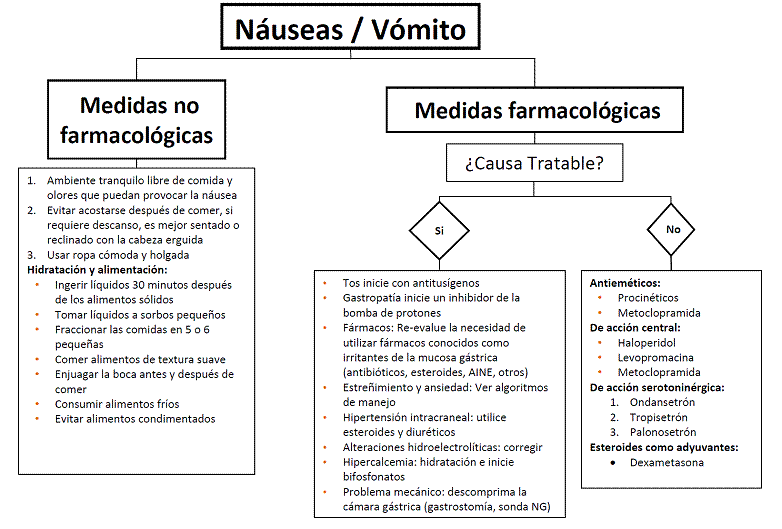
3.5 Náusea y vómito.
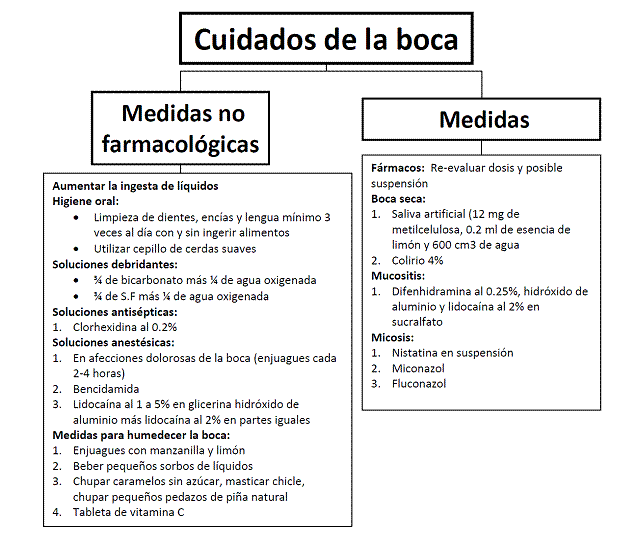
3.6 Cuidados de la boca.
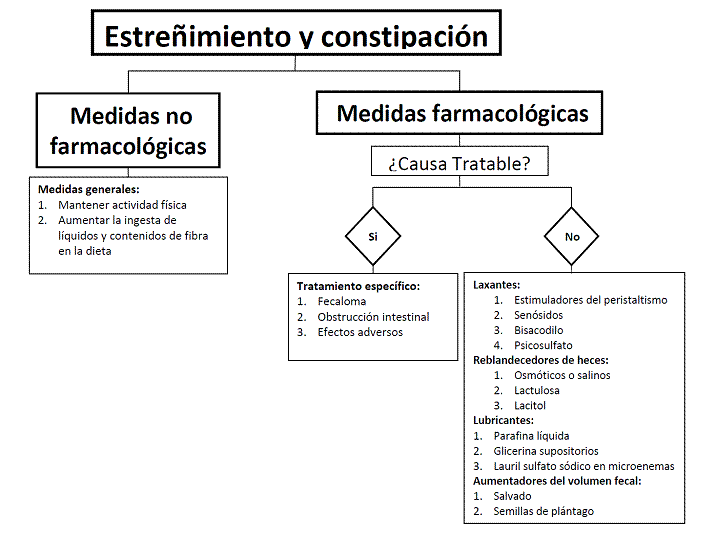
3.7 Estreñimiento / Constipación.
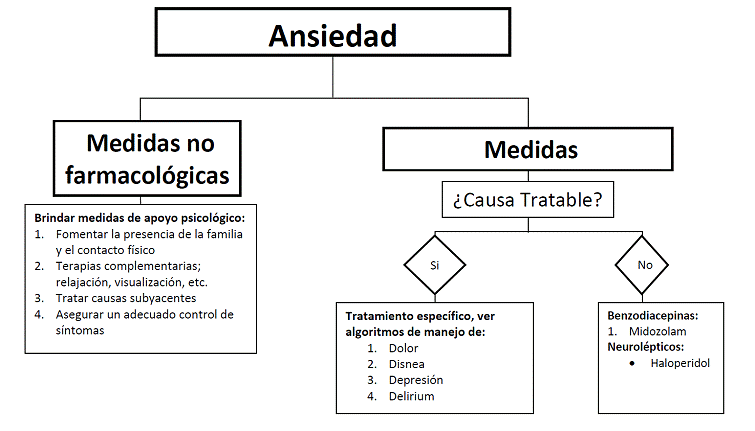
3.8 Ansiedad.
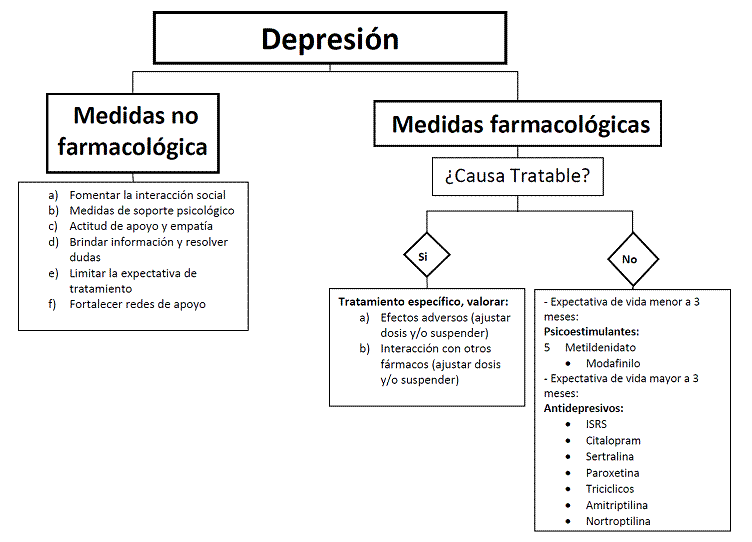
3.9 Depresión.
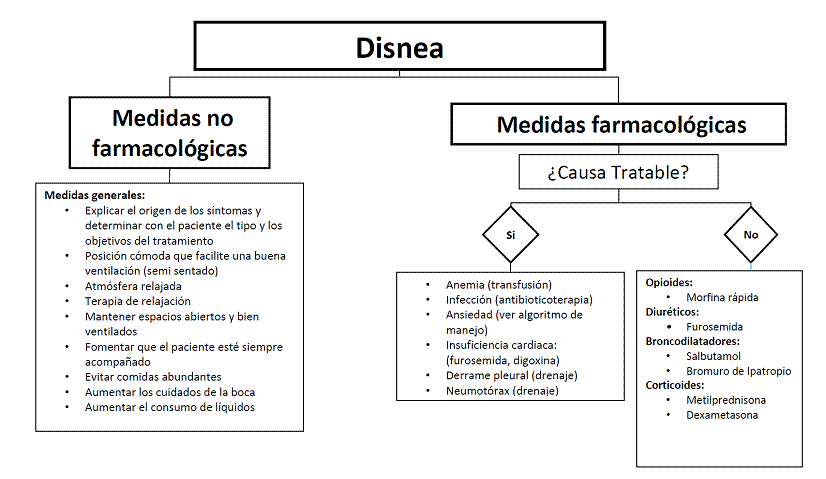
3.10 Disnea.
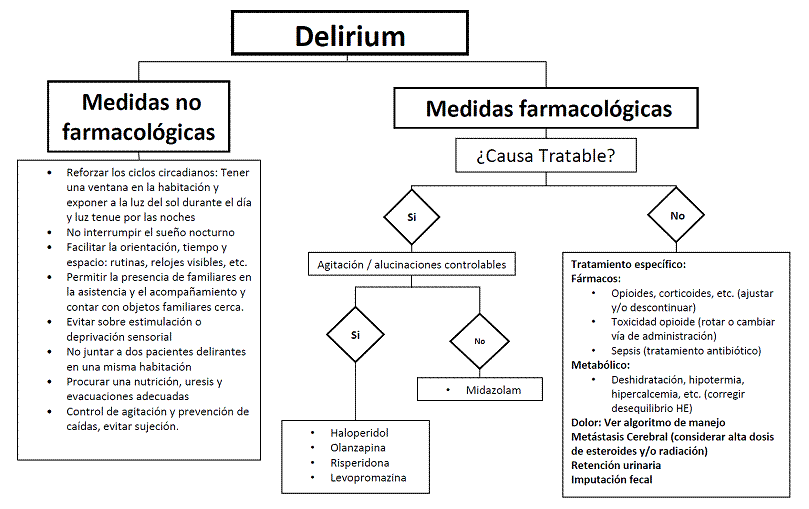
3.10.1 Delirium o estado confusional agudo.
3.10.2 Prurito
3.10.3 Respiración estertorosa
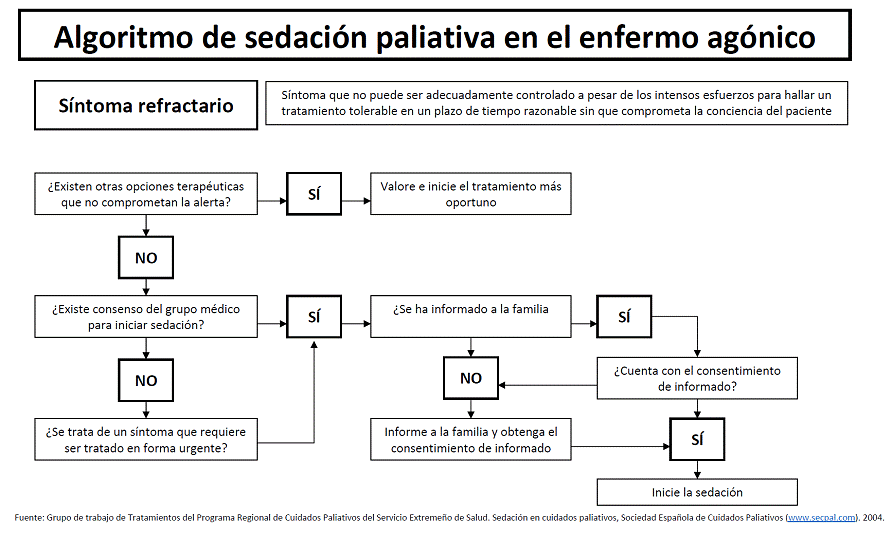
3.11 Sedación al final de la vida.
3.12 Urgencias en medicina paliativa
3.12.1 Sofocación o disnea terminal.
3.12.2 Status epilepticus.
CAPÍTULO 4. CONSIDERACIONES BIOÉTICAS.
4.1 Aspectos
Generales.
4.2 Aspectos
bioéticos a considerar.
4.2.1 Veracidad.
4.2.2 Respeto
de la autonomía.
4.2.3 Beneficencia.
4.2.4 No
maleficencia.
4.2.5 Proporcionalidad
Terapéutica.
4.2.6 Doble
efecto.
4.2.7 No
abandono.
4.2.8 Cuidado
especial de quienes participan como sujetos de investigación.
4.2.9 Acceso
a Cuidados Paliativos.
4.3 Participación de los Comités Hospitalarios
de Bioética (CHB).
CAPÍTULO 5. ASPECTOS REGULATORIOS.
5.1 Marco
normativo
5.2 El Consejo de Salubridad General y la COFEPRIS
5.3 El consumo de opioides en México
5.4 El Cuadro básico del Consejo de Salubridad
General, para control del dolor.
5.5 El Recetario de Estupefacientes.
5.6 Facultades y Obligaciones de los Médicos y
Personal Sanitario.
5.7 Cuidados Paliativos y Seguro Popular.
CAPÍTULO 6.
FORMACIÓN DE RECURSOS HUMANOS.
6.1 Aspectos Generales.
6.2 Avales educativos.
6.3 Cuidados Paliativos en el pregrado.
6.4 Cuidados Paliativos de posgrado.
6.5 Niveles de educación en Cuidados Paliativos.
6.5.1 Nivel de formación básica en Cuidados Paliativos.
6.5.2 Nivel de formación media en Cuidados Paliativos.
6.5.3 Nivel de formación avanzado en Cuidados Paliativos.
CAPÍTULO 1. GENERALIDADES DE LOS
CUIDADOS PALIATIVOS Y DEL DOLOR.
1. Introducción
México ha avanzado en la creación
de una sociedad más sana y la construcción de un sistema de salud más eficiente
y equitativo. Las campañas de salud pública han sido eficaces y se ha frenado el
aumento de la obesidad, además de que la proporción de bebedores y fumadores es
menor que en la mayoría de los otros países de la Organización para la Cooperación
y el Desarrollo Económicos (OCDE), así como la probabilidad de sobrevivir a ataques
cardiacos o accidentes cerebrovasculares.
No obstante, los niños que sufren
leucemia tienen menor probabilidad de sobrevivir en México que en otros países de
la OCDE y la brecha de esperanza de vida entre México (75.0 años) y otros países
de la OCDE (80.6 años en promedio) sigue siendo grande; el
país se encuentra en una fase avanzada de
la transición demográfica y epidemiológica, y las enfermedades crónicas se han convertido
en la principal causa de muerte.
Las enfermedades no transmisibles (ENT), y/o crónicas son afecciones de
larga duración con una progresión generalmente lenta. Los cuatro grupos principales
de enfermedades no transmisibles son:
·
Enfermedades cardiovasculares (por
ejemplo, los infartos de miocardio o accidentes cerebrovasculares);
·
Cáncer;
·
Enfermedades respiratorias crónicas (como la neumopatía obstructiva crónica
o el asma), y
·
Enfermedades metabólicas (diabetes, insuficiencia renal crónica).
Las ENT matan a 40 millones de personas
cada año, lo que equivale al 70% de las muertes que se producen en el mundo. De
esas muertes, 15 millones son prematuras (en personas de 30 a 70 años), y siete
millones se producen en países de ingresos bajos y medios bajos. En este contexto,
el cáncer representa la segunda causa de muerte en el mundo; en 2015, ocasionó 8,8
millones de defunciones. Casi una de cada seis defunciones en el mundo se debe a
esta enfermedad; siendo el tabaquismo el principal factor de riesgo, que ocasiona
aproximadamente el 22% de las muertes por dicha patología.
Alrededor de un tercio de las muertes
por cáncer se debe a los cinco principales factores de riesgo conductuales y dietéticos:
índice de masa corporal elevado, ingesta reducida de frutas y verduras, falta de
actividad física, consumo de tabaco y consumo de alcohol.
En México, durante el año 2008, 77.7
miles de mexicanos de ambos sexos murieron por cáncer. Como sucede en otros países
de ingresos medios, el mayor énfasis en los programas contra el cáncer está orientado
a la prevención y tratamiento; sin embargo, la mayor parte de las neoplasias son
diagnosticadas en etapa avanzada, lo que se traduce en pocas posibilidades de curación,
altos costos para su diagnóstico, tratamiento y un mayor sufrimiento de los pacientes
y sus familias.
El diagnóstico tardío y el deseo
de recibir tratamiento curativo, independientemente de las posibilidades de beneficio,
en ocasiones excluyen (de manera equivocada) implementar un manejo de Cuidados Paliativos
oportunos. En México un porcentaje importante de pacientes con ENT en fase avanzada
podrían aliviar su sufrimiento y mejorar la calidad de vida, al incorporar la medicina
paliativa al continuo de la atención médica.
Es importante mencionar que los pacientes
en terreno paliativo presentan múltiples síntomas, que pueden ser aliviados con
intervenciones de relativo bajo costo, mejorar la atención de las personas en fase
avanzada y terminal, es un elemento esencial de calidad de atención para el sistema
de salud.
Se estima que anualmente 40 millones
de personas necesitan Cuidados Paliativos; el 78% de ellas viven en países de ingreso
bajo e ingreso mediano y a nivel mundial, tan solo un 14% de las personas
que necesitan asistencia paliativa la reciben. Según un estudio de 234 países, territorios
y regiones realizado en 2011, los servicios de asistencia paliativa sólo estaban
adecuadamente integrados en 20 países, en tanto que el 42% de los países carecía
de ese tipo de servicios, y un 32% adicional solo contaba con servicios
de asistencia paliativa aislados.
La finalidad de los Cuidados Paliativos
no es curar el cáncer, sino aliviar los síntomas que causa y mejorar la calidad
de vida de los pacientes y de sus familias. Pueden ayudar a los enfermos a vivir
más confortablemente y son una necesidad humanitaria urgente para las personas de
todo el mundo aquejadas de cáncer o de otras enfermedades crónicas mortales. Estos
cuidados se necesitan sobre todo en los lugares donde hay una gran proporción de
pacientes cuya enfermedad se encuentra en fase avanzada y que tienen pocas probabilidades
de curarse.
Los Cuidados Paliativos pueden aliviar
los problemas físicos, psicosociales y espirituales de más del 90% de los enfermos
con cáncer avanzado. El equipo médico que trata al paciente terminal ha de incluir
el manejo de las situaciones de duelo como una parte más de sus responsabilidades.
La resolución 67.19 de la Asamblea
Mundial de la Salud sobre el fortalecimiento de los Cuidados Paliativos, adoptada
en 2014, hizo hincapié en la necesidad de elaborar políticas nacionales de Cuidados
Paliativos a fin de garantizar el acceso a los opioides para evitar el dolor, capacitar
a todo el personal sanitario en Cuidados Paliativos e integrar estos servicios en
los sistemas sanitarios existentes, y estableció los siguientes principios: Alivian
el dolor y otros síntomas angustiantes; afirman la vida y consideran la muerte como
un proceso normal; no intentan ni acelerar ni retrasar la muerte; integran los aspectos
psicológicos y espirituales del cuidado del paciente; ofrecen un sistema de apoyo
para ayudar a los pacientes a vivir tan activamente como sea posible hasta la muerte;
ofrecen un sistema de apoyo para ayudar a la familia a adaptarse durante la enfermedad
del paciente y en su propio duelo; utilizan un enfoque de equipo para responder
a las necesidades de los pacientes y sus familias, incluido el apoyo emocional en
el duelo, cuando esté indicado; mejoran la calidad de vida, y pueden también influir
positivamente en el curso de la enfermedad; pueden dispensarse en una fase inicial
de la enfermedad, junto con otros tratamientos que pueden prolongar la vida, como
la quimioterapia o la radioterapia, e incluyen las investigaciones necesarias para
comprender y manejar mejor complicaciones clínicas angustiosas.
En la edición de 2017 del informe
de la Organización Mundial de la Salud (OMS), sobre el seguimiento de los progresos
en relación con las ENT, en el que se detallan las medidas adoptadas por los países
para establecer metas, aplicar políticas que permitan abordar los cuatro factores
de riesgo comunes y modificables de las ENT (tabaco, dietas malsanas, falta de actividad
física y consumo nocivo de alcohol), y crear capacidades para reducir y tratar las
ENT, se demuestra que los progresos registrados en todo el mundo han sido desiguales
e insuficientes.
Asimismo, en nuestro país un porcentaje
importante de pacientes con ENT en fase avanzada podrían aliviar su sufrimiento
y mejorar la calidad de vida, al incorporar la medicina paliativa al continuum de
la atención médica, dado que la enfermedad terminal se manifiesta como un padecimiento
avanzado, progresivo e incurable, sin respuesta a tratamiento específico, con síntomas
multifactoriales, y pronóstico de vida limitado. Al no existir posibilidades de
curación, los Cuidados Paliativos son la mejor opción.
De esta manera, una amplia gama de
enfermos requiere Cuidados Paliativos. La mayoría de los adultos que los necesitan,
padecen enfermedades crónicas tales como enfermedades cardiovasculares (38,5%),
cáncer (34%), enfermedades respiratorias crónicas (10,3%), sida (5,7%) y diabetes
(4,6%). Muchas otras afecciones pueden requerir asistencia paliativa; por ejemplo,
insuficiencia renal, enfermedades hepáticas crónicas, esclerosis múltiple, enfermedad
de Parkinson, artritis reumatoide, enfermedades neurológicas, demencia, anomalías
congénitas y tuberculosis resistente a los medicamentos.
1.1. Generalidades de los Cuidados
Paliativos en pediatría.
En pediatría, los Cuidados Paliativos
para niños son una especialidad en sí, aunque están estrechamente relacionados con
la asistencia paliativa para adultos.
Los Cuidados Paliativos para niños
consisten en el cuidado total activo del cuerpo, la mente y el espíritu del niño,
y en la prestación de apoyo a la familia. Comienzan cuando se diagnostica la enfermedad
y prosiguen al margen de si un niño recibe o no tratamiento contra la enfermedad.
Los niños tienen un acceso limitado
a los Cuidados Paliativos. El dolor en los niños no suele ser aliviado adecuadamente
con la misma frecuencia que en los adultos. El 98% de los niños que requieren Cuidados
Paliativos viven en países de ingresos intermedios y bajos, casi la mitad de ellos
en África.
Desde el año 2007 la European Association
of Palliative Care (EAPC) y la Fondazione Maruzza Lefevbre D’Ovidio Onlus han publicado
dos documentos de referencia sobre Cuidados Paliativos pediátricos IMPaCCT: standards
for pediatric palliative care in Europe; y Cuidados Paliativos para lactantes, niños
y jóvenes.
La Asociación para Niños con Situación
que Amenazan la Vida o situación de Terminalidad y sus Familias (Association for
Children with Life-threatening or Terminal Conditions and their Familes, ACT) y
el Royal College de Pediatría y Salud Infantil del Reino Unido D, describen cuatro
grupos principales de pacientes:
Grupo 1 - Niños con enfermedad que
amenaza la vida y en los que un tratamiento curativo es posible, pero puede fracasar
y, para los cuales, el acceso a los Cuidados Paliativos puede ser necesario al mismo
tiempo que las opciones terapéuticas curativas y/o si el tratamiento fracasa: Insuficiencias
orgánicas susceptibles de trasplante, neoplasias, cardiopatías avanzadas con posibilidad
de tratamiento quirúrgico, entre otros padecimientos.
Grupo 2 - Niños en situaciones en
que la muerte prematura es inevitable, pero que pueden pasar largos periodos de
tratamiento intensivo dirigido a prolongar la vida y tener la posibilidad de participar
en actividades normales: Fibrosis quística, VIH, síndrome de intestino corto en
padecimientos
Grupo 3 - Niños con progresión de
su enfermedad, sin opciones de tratamiento curativo, en los cuales el control es
exclusivamente paliativo y puede prolongarse incluso durante varios años: Enfermedad
de Batten, distrofias musculares, trastornos metabólicos progresivos, osteogénesis
imperfecta entre otros padecimientos.
Grupo 4 - Niños en condiciones de
discapacidad severa no progresiva, con complejas necesidades de salud que frecuentemente
producen complicaciones y aumentan la probabilidad de una muerte prematura: Parálisis
cerebral infantil, discapacidades producidas por lesión medular o cerebral, entre
otros padecimientos.
Los padecimientos que son susceptibles
de recibir Cuidados Paliativos, de acuerdo con la Asociación para Niños en Situación
Terminal o con Enfermedades Amenazantes Para la Vida, estos grupos corresponden
a niños con enfermedades graves, avanzadas, progresivas, sin posibilidades de curación
o con calidad de vida muy limitada.
En la actualidad se dispone de un
cúmulo de conocimientos que permite no sólo el mejor entendimiento de la fisiopatología
de los síntomas comunes en esta fase, sino un abordaje terapéutico más exitoso.
1.2. Generalidades sobre dolor.
El dolor es uno de los síntomas más
frecuentes y graves experimentados por los pacientes que necesitan Cuidados Paliativos.
Los analgésicos opiáceos son esenciales para el Tratamiento del Dolor vinculado
con muchas afecciones progresivas avanzadas. Por ejemplo, el 80% de los pacientes
con sida o cáncer y el 67% de los pacientes con enfermedades cardiovasculares o
enfermedades pulmonares obstructivas experimentarán dolor entre moderado e intenso
al final de sus vidas. Los opiáceos pueden también aliviar otros síntomas físicos
dolorosos, incluida la dificultad para respirar y la tos.
La presencia de dolor en los pacientes
paliativos se reporta en 51% y la disnea en 38% de los pacientes. La Morfina es
por mucho el opioide mayor más prescrito en estos pacientes. Los incrementos inadecuados
de los opioides pueden provocar mioclono, alucinaciones y delirum. Controlar esos
síntomas en una etapa temprana es una obligación ética para aliviar el sufrimiento
y respetar la dignidad de las personas
La sedación terminal deberá ser cuidadosamente
valorada en situaciones específicas, considerando todos los posibles matices clínicos,
psicosociales, legales y bioéticos que implica. El objetivo último del manejo sintomático
es mejorar las condiciones de vida y la calidad de muerte en este grupo de enfermos.
Por todo esto, es imprescindible que el equipo terapéutico de Cuidados Paliativos
esté capacitado para resolver las múltiples situaciones clínicas que se presenten
mediante intervenciones de probada eficacia, protocolos estandarizados de manejo
y criterios uniformes de actuación.
Es importante vincular la atención
paliativa durante cada fase de la enfermedad, de tal manera que el paciente reciba
atención adecuada y de calidad hasta el final de la vida (Ver Esquema 1).
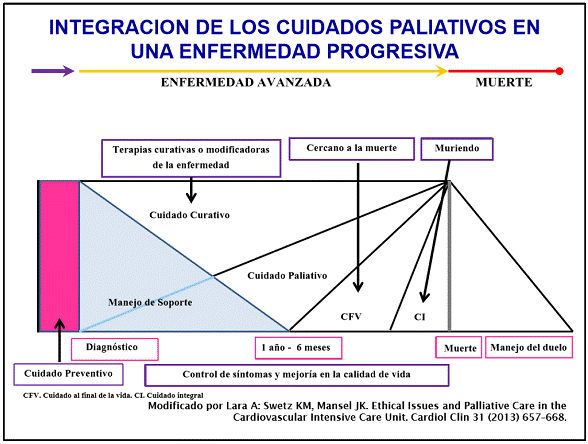
1.3. Fases de la evolución de la enfermedad progresiva.
En forma secuencial el
manejo debe ser: 1. Con intención curativa, 2. Soporte sintomático, 3. Cuidados
Paliativos, 4. Paciente cercano a la muerte, 5. Agonía y 6. Manejo del duelo. Lo
más relevante es que se incluye al manejo de soporte como parte del continuo en
la atención del paciente en enfermedad avanzada.
1.4. Criterios de terminalidad.
Enfermedad oncológica
- La decisión por parte de los clínicos de definir a un paciente
como terminal debe ser tomada sólo por especialistas con experiencia, y estar sujeta
a revisión permanente. Dicha definición, de enfermo oncológico terminal, debe designarse
partiendo de los criterios antes expuestos y reuniendo las siguientes características:
·
Presencia de una enfermedad oncológica
avanzada, progresiva e incurable; con diagnóstico histológico demostrado. En algunas
situaciones especiales y de manera excepcional, se aceptará la ausencia de diagnóstico
histológico. En estas situaciones, en las que por la situación clínica del paciente
no se considera adecuado proceder a una investigación exhaustiva de su neoplasia,
se deberá haber excluido tumores potencialmente tratables.
·
Haber recibido terapéutica estándar
eficaz y/o encontrarse en situación de escasa o nula posibilidad de respuesta al
tratamiento activo específico para su patología oncológica. En determinadas situaciones
se deben utilizar recursos considerados como específicos (quimioterapia oral, radioterapia,
hormonoterapia, etc.) por su impacto favorable sobre la calidad de vida.
·
Presencia de problemas o síntomas intensos,
múltiples, multifactoriales y cambiantes.
·
Impacto emocional en el paciente, familia
y equipo terapéutico, relacionado con el proceso de morir.
·
Pronóstico vital limitado a los últimos
meses de vida, a excepción de aquellas situaciones clínicas complejas que aconsejen
Cuidados Paliativos por la previsión de ganancia en calidad de vida.
Enfermedad no oncológicas.
Guía general para determinar el pronóstico.
- La condición física del paciente hace prever una sobrevida limitada:
·
Por un diagnóstico específico o una combinación de enfermedades o circunstancias.
·
El paciente presenta las características siguientes:
·
Progresión de la enfermedad documentada clínicamente.
·
Progresión de la enfermedad primaria.
·
Múltiples visitas al servicio de urgencias.
·
Mayores cuidados de enfermería en casa.
·
Deterioro del status funcional (Karnofsky <50% y dependencia en al menos
3/6 de las actividades de la vida diaria - Índice de Katz).
·
Deterioro reciente del estado nutricional (pérdida de peso de al menos
10% en los últimos
6 meses, y albúmina sérica <2.5 mg/dl.
Enfermedad cardiaca.
- La mortalidad temprana está incrementada cuando se presentan las siguientes
características:
·
Síntomas de falla cardiaca congestiva recurrente en reposo (Clase IV de
la NYHA, y fracción de eyección de 20% o menos).
·
Falla cardiaca congestiva con síntomas persistentes aun con tratamiento
óptimo.
·
En pacientes refractarios al tratamiento, cada uno de los siguientes factores
ha demostrado disminuir la sobrevida futura: Arritmias supra-ventriculares o ventriculares
sintomáticas, historia de paro cardiaco y reanimación o síncope inexplicable, embolismo
cerebral cardiogénico, enfermedad concomitante por VIH.
Enfermedad pulmonar.
- La severidad de la enfermedad pulmonar está documentada por disnea incapacitante
en reposo con pobre respuesta al:
·
Tratamiento broncodilatador.
·
Volumen espiratorio forzado en un segundo (FEV1) < 30% del esperado.
·
Enfermedad pulmonar progresiva. Múltiples visitas a Urgencias, disminución
de la FEV1 con deterioro a razón de 40 ml/año.
·
Presencia de Cor pulmonale o falla cardiaca derecha.
·
Hipoxemia en reposo con O2 suplementario (pO2 < 55 mmHg, y SatO2 <
88%), e Hipercapnia (pCO2 > 50 mmHg).
·
Pérdida de peso progresiva involuntaria (10% del peso corporal en los últimos
6 meses).
·
Taquicardia en reposo mayor de 100 lpm.
Demencia.
- Evaluación del estado funcional:
·
Situaciones comórbidas y calidad del cuidado asistencial.
·
Clasificación 7 de la Functional Assessment Staging Scale (FAST).
·
Debe presentar las siguientes características:
ü Incapacidad para deambular y vestirse
sin asistencia, incapacidad para bañarse adecuadamente, incontinencia fecal y urinaria,
incapacidad para comunicarse de manera inteligible.
ü Presencia de complicaciones médicas:
o Condiciones comórbidas asociadas
con la demencia (Neumonía por aspiración, úlceras de decúbito, pielonefritis o infección
del tracto urinario inferior, etc.).
o Dificultad para deglutir los
alimentos o rehusarse a comer, y en los que reciben alimentación por sonda nasogástrica,
deterioro del estado nutricional.
Síndrome de Inmunodeficiencia Adquirida
(SIDA).
·
Falla inmunológica persistente a pesar de tratamiento antirretroviral (paciente
con < 25 cel/uL CD4+ a pesar de tratamiento antirretroviral).
·
Paciente y/o familia que previa información y resolución de dudas han elegido
tratamiento de control de síntomas.
·
Progresión de la enfermedad a pesar de tratamiento óptimo (linfoma de alto
grado o linfoma primario de sistema nervioso central, infección diseminada por MAC,
LMP, SK visceral, enfermedad diseminada u orgánica por CMV, criptosporidiasis).
Enfermedad Renal.
● Criterios de laboratorio para falla renal
crítica:
ü Depuración de creatinina < 10
cc/min (< 15 cc/min para diabéticos).
ü Creatinina sérica > 8.0 mg/dL
(> 6.0 mg/dl para diabéticos).
● Signos y síndromes clínicos asociados
con falla renal:
ü Uremia. Manifestaciones clínicas
de falla renal (Confusión u obnubilación, náusea y vómito intratable, prurito generalizado,
debilidad, etc.).
ü Oliguria. Gasto urinario menor de
400 cc/24 hrs.
ü Hiperkalemia intratable. Potasio
sérico persistente > 7.0
ü Pericarditis urémica.
ü Síndrome hepatorrenal.
ü Sobrecarga de líquidos intratable.
Esclerosis Lateral
Amiotrófica (ELA).
- Rápida progresión de ELA y deterioro crítico
de la capacidad ventilatoria:
·
Deterioro del status funcional y dificultad para hablar y alimentarse.
·
Capacidad vital <30% de la prevista, disnea de reposo, O2 suplementario,
el paciente puede requerir intubación o traqueostomía.
ü
Deterioro nutricional severo:
·
Dificultades para deglutir, pueden requerir gastrostomía. Se detecta pérdida
continua de peso, incluso deshidratación o hipovolemia.
ü
Complicaciones médicas:
·
Neumonía por aspiración recurrente, úlceras de decúbito, sepsis, etc.).
Enfermedad Hepática.
Indicadores de falla hepática severa:
·
Tiempo de protrombina prolongado más de 5 seg. sobre el control.
·
Albúmina sérica <2.5 g/dL.
Indicadores clínicos de fase terminal en enfermedad
hepática son:
·
Ascitis refractaria al tratamiento.
·
Peritonitis bacteriana espontánea.
·
Síndrome hepatorrenal (sobrevida de días o semanas).
·
Encefalopatía hepática refractaria al tratamiento.
·
Sangrado de várices esofágicas recurrente.
·
Malnutrición progresiva, alcoholismo activo, HBs antígenos positivos, carcinoma
hepatocelular.
·
Clasificación de Child-Pugh Estadio C.
Enfermedad de Parkinson
·
Estadio V de Yahr.
·
Mayor tendencia a las caídas.
·
Temblores violentos, alteración en la respuesta a la levodopa, inestabilidad
postural, temblor y cambios mentales.
·
Pérdida de volumen pulmonar (secundario a rigidez y debilidad de musculatura
pulmonar).
Poliulcerados con inmovilismos
irreversibles.
- Muchas enfermedades cursan con inmovilidad:
Enfermedades reumatológicas, neurologías, cardiovasculares, respiratorias, neoplásicas.
• Deterioro
funcional alcanza mortalidad del 50% a los 6 meses.
• Úlceras
por presión aumentan mortalidad hasta 50%.
1.5. Criterios de terminalidad en
pacientes pediátricos.
Enfermedad avanzada, progresiva,
irreversible y sin posibilidades razonables de respuesta al tratamiento.
·
Síntomas múltiples, multifactoriales, cambiantes y de intensidad variable.
·
Pérdida de autonomía.
·
Gran impacto emocional o sufrimiento sobre el niño, la familia y el personal
sanitario.
·
Pronostico de vida limitado a 6 meses (aunque en el caso de los niños la
temporalidad no define la terminalidad).
·
Fase agónica (escala de Mentem
mayor a 4 criterios).
Nariz fría y blanca.
Extremidades frías.
Livideces.
Labios cianóticos.
Estertores pre morten.
Apnea mayor a 15 seg en un
minuto.
Oliguria.
No apertura ocular por más
de 8 horas.
1.6. Futilidad terapéutica.
Persistir en la búsqueda de un resultado clínico absolutamente improbable
a costa de tratamientos descontextualizados y sin posibilidades de mejoría.
En este contexto, suspender un tratamiento es la opción más razonable no
sólo por la falta de eficacia demostrada o esperada de un fármaco o intervención,
sino por las posibles consecuencias, que pueden volver aún más sombría la situación
y el pronóstico médico del paciente.
El término se refiere a menudo cuando una intervención dirigida hacia un
paciente gravemente enfermo, tiene pocas o ninguna posibilidad de éxito.
Por futilidad se entiende la intervención médica excesiva (en términos
de esfuerzo y finanzas), con pocas posibilidades de modificar el resultado clínico
final de un paciente.
A nadie le gusta la idea de tomar decisiones que corresponden estrictamente
hablando de los familiares, pero si son ellos los que están pidiendo tratamiento
agresivo de manera obstinada la posibilidad del médico hacia su paciente requiere
de una transición a Cuidados Paliativos, en vez de procedimientos o tratamientos
dolorosos.
1.7. Principio de doble efecto.
Es frecuente que en los enfermos de fases terminales se presente dolor
intenso u otros síntomas como dificultad respiratoria, ansiedad, agitación, confusión
mental, entre otros. Para el manejo de estas situaciones generalmente es necesario
utilizar fármacos como la morfina, que puede producir disminución en la presión
arterial o depresión respiratoria, u otros fármacos que reducen el grado de vigilia
o incluso privan al paciente de la conciencia.
Es frecuente que el uso de este tipo de terapias genere dudas en la familia
y/o en el equipo de salud ya que se teme que los efectos negativos de éstas puedan
implicar una forma de eutanasia.
Ante esta inquietud se debe recordar que existe un principio ético (llamado
voluntario indirecto o doble efecto), que señala las condiciones que deberían darse
para que un acto que tiene dos efectos —uno bueno y uno indeseable— sea lícito.
Las condiciones del doble efecto son: que la acción sea por sí misma buena
o al menos indiferente, que el efecto malo previsible no sea directamente buscado
sino tolerado, que el efecto bueno no sea causado inmediata y necesariamente por
el malo y que el bien buscado sea proporcional al eventual daño producido.
Es necesario, por lo tanto, distinguir claramente entre efecto deseado
y efectos secundarios.
En circunstancias urgentes y ante un síntoma refractario, es por tanto
éticamente lícito incluso privar al paciente de la conciencia, cuando otros métodos
han sido ineficaces, en aras del Control Sintomático y de evitar sufrimiento innecesario
al paciente y su familia.
En el artículo 166 BIS 16 de la Ley General de Salud, se especifica que
los médicos tratantes podrán suministrar fármacos paliativos a un enfermo en situación
terminal, aun cuando con ello se pierda estado de alerta o se acorte la vida del
paciente, siempre y cuando se suministren dichos fármacos paliativos con el objeto
de aliviar el dolor o cualquier otro síntoma refractario del paciente.
1.8. Espiritualidad al final de la vida
El ser humano es integral: alma,
cuerpo, materia y espíritu. Una realidad que no podemos separar en sus distintos
componentes. Puede ser útil didácticamente presentar las -dimensiones- de la persona humana,
pero con la conciencia de que se trata sólo de un esquema que nos ayude en la reflexión
y la relación de ayuda. Los estudiosos, además, no están de acuerdo sobre -cuantas sean estas dimensiones, puede
ser útil, por lo menos, articular este discurso alrededor de cinco dimensiones o
aspectos de la persona humana: dimensión corpórea, intelectual, emocional, relacional
y espiritual.
Bayes y Borras, afirman que atendiendo
a las recomendaciones de la Sociedad Española de Cuidados Paliativos (SECPAL), que
subraya la necesidad de una atención integral -que tenga en cuenta los aspectos
físicos, emocionales, sociales y espirituales-; y a la Guía de criterios de Calidad
en Cuidados Paliativos (2002), que apunta que el paciente tiene necesidades tanto
físicas como emocionales, espirituales y sociales, que han de ser evaluadas en el
momento de realizar la anamnesis y exploración física completa; es imperativo que
tratemos de delimitar el ámbito de este concepto si uno de los objetivos de los
Cuidados Paliativos debe consistir, tal como se ha subrayado al principio, en atender
las necesidades espirituales de los enfermos. Siendo el objetivo último de los Cuidados
Paliativos ayudar a las personas a morir en paz.
El objetivo de la asistencia en las
necesidades espirituales es, en nuestra opinión, pragmático: respecto a toda creencia,
sea cual fuere, que ayude al enfermo en los preparativos del viaje sin retorno que
debe emprender. La Espiritualidad, en particular la dimensión
de la fe puede ser un componente importante en el bienestar y calidad de vida del
paciente en etapa terminal.
En los niños las necesidades espirituales
son diferentes. Todos los humanos tenemos una dimensión espiritual que puede ser
religiosa o no, profundamente personal y subjetiva pero universal. En el niño no
hace falta responder a preguntas sino sentarse a su lado a escuchar sus miedos.
La Espiritualidad no tiene por qué expresarse en un lenguaje religioso. La Espiritualidad
es el conjunto de pensamientos, valores, conceptos, ideas, ritos y actitudes a través
de los cuales articulamos nuestra vida y buscamos el sentido, el propósito y la
trascendencia de la vida impulsados por nuestro espíritu. La Espiritualidad, en
particular la dimensión de la fe puede ser un componente importante en el bienestar
y calidad de vida del paciente en etapa terminal.
A diferencia del adulto la Espiritualidad
en el niño es dinámica y cambiante. Hasta los dos años se refleja como una relación
de confianza con los padres, entre los 2 a 6 años aparece una fe mágica. Entre los
6 y 11 años se inicia la preocupación por el bien y el mal. En la adolescencia interpreta
la verdad con relación a un ser supremo. Es por esto que para atender las necesidades
de los niños se debe primero asumir la propia, responder a la singularidad de cada
niño y aceptar sus creencias y valores sin juzgar ni prescribir, tratar de crear
un espacio donde se pueda exteriorizar el sufrimiento interno, interpretar imágenes,
juegos etc. y sobretodo escuchar y responder sus necesidades reales no las que creemos
que puedan tener.
1.9. Necesidades Espirituales
a) Necesidad
de ser reconocido como persona
El padecimiento de la enfermedad
representa una amenaza que invade su conciencia sin su consentimiento; el enfermo
pierde su identidad, el ingreso del paciente a una unidad de hospitalización, hace
que el paciente pierda sus roles, compromisos y responsabilidades sociales. La enfermedad
pone a prueba la integridad del yo, que no se conoce ya en el espejo y busca en
la mirada del otro ser reconocido. Pacientes con limitaciones potenciales de vida
por enfermedad pueden enfrentar profundos desafíos existenciales, incluidos problemas
de control, identidad y significado. La Espiritualidad y la religión juegan un papel
importante en la capacidad de los pacientes para hacer frente a problemas de salud,
calidad de vida y toma de decisiones. Las necesidades espirituales no satisfechas
están asociadas con una peor calidad de vida y satisfacción del cuidado, así como
mayores costos al final de la vida.
En un estudio realizado por Rabow
y Knish (2015), encontraron correlaciones significativas,
a mayor bienestar espiritual mayor calidad de vida y percepción de bienestar, y
menor depresión, ansiedad, fatiga y dolor.
b) Necesidad
de volver a leer su vida
El padecimiento de una enfermedad
avanzada terminal que sitúa al paciente en el umbral de la muerte también le coloca
delante de su propia vida y supone casi siempre una ruptura biográfica. Le ubica
en un presente intenso en emociones, con un futuro cada vez menos incierto, y a
la vez, delante de la historia de su pasado. El paciente tiene la necesidad de volver
a leer su vida, de hablar de su historia pasada, de que se le escuche. Necesita
hacer un balance positivo y significativo de su vida para que pueda aceptar más
fácilmente el fin de su vida. Esto puede producir sufrimiento espiritual si no se
le ayuda al enfermo a rescatar de su vida lo que le ha dado sentido y felicidad.
c) Necesidad
de encontrar sentido a la existencia y el devenir, la búsqueda de sentido.
La proximidad de la muerte se presenta
como la última crisis existencial del hombre, encontrar significado y propósito
a su existencia, coloca a la persona frente a lo esencial. Existen consecuencias
del malestar emocional, ya que dejan sentir sus efectos en todas las facetas de
la vida del enfermo, disminuye la capacidad para el placer, erosiona la calidad
de vida, amplifica el dolor y otros síntomas, reduce la habilidad del paciente para
hacer el trabajo emocional de separarse y decir adiós y provoca angustia y preocupación
en la familia y amigos.
d) Necesidad
de liberarse de la culpa, de perdonarse.
En ocasiones, el enfermo analiza
su vida pasada y esto le genera muchas culpas que no debemos dramatizar ni tampoco
trivializar. La culpa puede aparecer en el contexto de dos orígenes. – El primero
– escribe Thieffrey – está relacionado con el deseo de encontrar una explicación
al mal y el segundo, en relación a lo que Saunders denomina – dolor espiritual,
proviene de la percepción de infidelidad con relación a las opciones fundamentalmente
tomadas con anterioridad por la persona.
En situaciones límite, como lo es
padecer una enfermedad mortal, es habitual que el paciente intente buscar alguna
explicación o sentido a su sufrimiento y se pregunte ¿Por qué a mí? Para Saunders,
puede haber un amargo rencor por lo injusto de lo que está sucediendo y por lo mucho
de lo sucedido en el pasado, y sobre todo un sentimiento desolador de vacío. El
paciente intenta buscar respuestas terrenales a cuestiones existenciales, como lo
es el morir, necesita encontrar el responsable o culpable de su dolor.
Algunos pacientes encuentran sentido
a su situación viviéndola como una expiación de los errores pasados, como un castigo
de Dios o de la vida, en general. Otros, hacen un pacto, según Kubler Ross, haciendo
cambios en la manera de vivir para así conseguir influir en el momento y las condiciones
de la muerte. Es decir, se produce una adhesión a una nueva jerarquía de valores.
En el momento en que nuestra culpabilidad nos descalifica, -escribe Thieffrey –
la adhesión a los valores nos revaloriza al mismo tiempo que nos juzga. La satisfacción
de esta necesidad está vinculada a la necesidad de sentirse perdonado.
e) Necesidad
de reconciliación, de sentirse perdonado.
Según refiere Thieffrey, cada ser
humano lleva consigo gestos de odio, de ruptura, de repliegue sobre sí mismo. La
enfermedad es a veces el momento en que estos gestos brotan de forma viva en la
memoria. Barbero apunta que todos hemos tenido alguna vez la sensación de haber
hecho daño a alguien. Uno siente que ha hecho mal y ha hecho mal a otro. Jung habla
de la urgencia en el moribundo a enderezar lo que ha mal vivido. Para Vimort, nunca
es tarde para rechazar, negar y retirar el mal que hemos hecho. Según Torralba,
en las personas en situación terminal o crítica, esta necesidad todavía se percibe
con más intensidad precisamente porque, como consecuencia de la proximidad de la
muerte, se plantea en ellas con más urgencia la necesidad de reconciliarse, de resolver
esos asuntos pendientes de cerrar el círculo de su existencia y vencer el resentimiento.
Así, para afrontar la muerte de una
manera apacible y serena, -escribe Thieffrey- es necesario recibir el perdón de
los otros, de perdonar a los otros, de perdonarse a sí mismo, de estar en armonía
con la trascendencia, sea expresado o no bajo la forma religiosa. Los pacientes
-en palabras de Barbero- necesitan una confianza que no puede venir más que de los
otros. Necesitan sentir ese perdón, bien sea explícito o implícitamente, sólo pudiendo
reconciliarse se puede decir adiós. A pesar de lo avanzado de la enfermedad y de
una muerte próxima e ineludible, podremos cooperar –escribe Barbero– en sanar la
relación profunda consigo mismo, con los otros y/o con Dios.
El facilitar el perdón del paciente
hacia los otros puede llevarlo a reorientar sus emociones, pensamientos y conductas
hacia otros. Beneficiándolo con éstos él primordialmente mediante la disminución
de enojo y resentimiento y promoviendo valoraciones positivas como la compasión,
empatía y el amor.
f) Necesidad
de establecer su vida más allá de sí mismo.
Esta necesidad, -según Thieffrey-,
se manifiesta de dos formas: apertura a la trascendencia (ética y religiosa) y necesidad
de reencontrar el sentido a la solidaridad.
Durkheim distingue cuatro motivos
privilegiados de recurso de apertura a la trascendencia: la naturaleza, el arte,
el reencuentro, el culto. En el momento de la muerte, el sentimiento que puede dominar
es el de la angustia de la desintegración del Yo. Para Virmort, si el hombre tiene
el sentimiento bastante despejado de estar en comunicación con otros, como miembro
de un todo, está asido con nosotros, sólido para resistir frente a la muerte.
En el fondo se trata de alargar la
vida individual a las dimensiones de la humanidad entera (trascendencia horizontal)
o de la divinidad (trascendencia vertical) y evidentemente, no tienen por qué ser
excluyentes. Esta apertura a la trascendencia se manifiesta también en la necesidad
de continuidad.
g) Necesidad
de continuidad, de un más allá.
La necesidad de sentido no es sólo
una mirada hacia atrás, sino también una mirada hacia adelante. Algunos buscan el
situar su existencia en un conjunto más extenso, acoger algunos restos de una continuidad
en la defensa de los valores de fraternidad, de justicia, de respeto. Esta continuidad
puede vivirse por sus descendientes cuando las relaciones familiares son buenas.
La sensación de que alguien o algo toma el relevo de algo importante: un mensaje,
una palabra, el fruto de lo que ha recogido después de haber pesado lo que tenía
delante de la muerte. Esta necesidad de continuidad se manifiesta también por la
vitalidad actual de las creencias en la reencarnación, el ciclo energético, al ciclo
vital y también en el sentido de la continuidad de la historia. Existe una vaga
noción de la inmortalidad del alma, en la percepción de que se da una realidad vital
que no proviene del que la vive (Thieffrey).
Barbero, hace una breve reflexión
acerca de la nueva relación con la temporalidad que conlleva la crisis de la enfermedad
grave. Con frecuencia nos encontramos que el paciente intensifica su relación con
el pasado, el presente y el futuro. En relación al pasado como ya hemos dicho, hay
la necesidad de releer de una manera reconciliadora la propia vida.
En relación al futuro, el tiempo
limitado puede ser vivido como una frustración, pero también puede estar abierto
a lo trascendente. Y en relación al presente, la proximidad del fin provoca a menudo
confrontación al considerar una nueva jerarquía de valores. Esta proximidad, paradójicamente,
puede volver a dar peso, sabor y sentido al instante presente. Puede llevar al deseo
de relaciones verdaderas aquí y ahora. Como dice Pillot, “saber vivir el día a día
es un aprendizaje doloroso pero fecundo”.
h) Necesidad
de auténtica esperanza, no de ilusiones falsas.
En la conexión con el tiempo, la
esperanza suele nacer de las experiencias positivas que se hacen en la vida, aunque
sea en medio del sufrimiento. También la esperanza en el más allá -señala Barbero-
nace de las experiencias positivas del más acá basada en la solidaridad, el acercamiento
y el afecto. No se trata de promover una simple proyección en el futuro de un ideal
frustrado en el presente, sino de la experiencia de que el futuro consolidará las
experiencias presentes gratificantes.
Kubler-Ross afirma que la esperanza
es la única que persiste durante las distintas fases del duelo, como deseo que todo
tenga un sentido y que se objetiva a veces en esperanzas muy concretas: que todo
sea un sueño, que se descubra una medicina nueva para su enfermedad, que no se muera
en medio de dolores atroces o abandonado en la soledad de la indiferencia. Según
Barbero “nadie somos la esperanza, pero toda persona puede ser el eco de la esperanza,
al igual que nadie somos la salud, pero toda una persona puede ser un agente de
salud.”
i) Necesidad
de expresar sentimientos religiosos.
Esta necesidad aparece en todas las
culturas. Muchas personas, independientemente de su orientación religiosa tienen
una forma específica de expresar sus sentimientos religiosos cuando se acercan a
la muerte.
j) Necesidad
de amar y ser amado.
Queremos acabar este apartado con
esta última necesidad destacando que la consideramos implícita en cada una de las
anteriores necesidades. Es la necesidad que abraza al resto de las necesidades.
Al final de la vida, el paciente vive la amenaza de la ruptura de sus relaciones
con los demás, por ello es una oportunidad de celebrar y profundizar los vínculos
más importantes de la vida de la persona y también una oportunidad para restablecer
vínculos que estaban rotos y que el paciente desea resolver antes de morir significa
amarle en su diferencia, significa acogerle a aceptarle tal cual es, con sus cualidades
y defectos, sin reproches, permitiéndole expresar con libertad y sin tapujos sus
preocupaciones, sus miedos, sus necesidades, sus esperanzas.
El paciente necesita amar y ser amado,
necesita no sólo recibir sino también darse, tener una relación positiva con su
entorno, con sus seres queridos y con los que le atienden. Puede darse mucho consuelo
a los enfermos sencillamente acariciándolos suavemente, acunándoles en los brazos
o respirando al mismo ritmo que ellos. El cuerpo tiene su propio lenguaje de amor.
Es necesario subrayar que la dimensión
espiritual y la dimensión religiosa, íntimamente relacionada e incluyente, no son
necesariamente coincidentes entre sí. Mientras que la dimensión religiosa comprende
disposición de la persona en sus relaciones con Dios dentro del grupo al que pertenece
como creyente y en sintonía con modos concretos de expresar la fe y las relaciones,
la dimensión espiritual es más vasta, abarcando además del mundo de los valores,
la pregunta por el sentido último de las cosas, de la experiencia. La dimensión
espiritual es más amplia que la religiosa y se expresa en toda persona, aun en aquellas
que no tienen un credo religioso particular, la segunda es el resultado de una relación
particular con un ser “trascendente” (Dios), relación que ofrece una respuesta a
la pregunta de significado y una serie de valores.
Referencias.
1. http://www.conapo.gob.mx/
2. http://whqlibdoc.who.int/publications/2007/9789243547343_spa.pdf
3. http://globocan.iarc.fr/factsheet.asp#KEY
4. Knaul FM, Nigenda G, Lozano R, Arreola-Ornelas H,
Langer A, Frenk J. Breast cancer in Mexico:
a pressing priority. Reprod Health Matt 2008; 16:1-11
5. Mohar Alejandro, Bargalló Enrique, Ramírez Ma. Teresa, Lara Fernando, Beltrán-Ortega
Arturo. Recursos disponibles para el tratamiento del cáncer de mama en México. Salud
pública 2009.51. S263-S269
6. Allende S, Verastegui E, Mohar A, Arrieta O, et al, Gaceta Mexicana de Oncología,
2013,
12(4):213-22.
7. Aabom B, Kragstrup J, Vondeling H, Bakketeig LS,
Stovring H. Defining cancer patients as being in the terminal phase: who receives
a formal diagnosis, and what are the effects? J Clin Oncol. 2005; 23(30):7411-6.
8. Lara Solares A et al, Cancerología 1 (2006): 283-295.
9. Swetz KM, Burkle
CM et al. Ten Common Questions
(and Their Answers) on Medical Futility. Mayo Clin Proc. 2014; 89 (7): 943-959.
10. Swetz KM, Mansel JK. Ethical Issues and Palliative
Care in the Cardiovascular Intensive Care Unit. Cardiol Clin
31 (2013) 657–668.
11. Taboada P, Principios éticos relevantes en medicina paliativa; Guías para
el manejo clínico. Cuidados Paliativos, Organización Panamericana de la Salud 2004;
(2) 9:14.
12. Marinelli S. Dimensión espiritual en los cuidados paliativos en: Cuidado
del enfermo crónico terminal, manual básico para profesionales, voluntarios y familiares.
Cuaderno del Centro San Camilo, 2004 116-117.
13. Bayes R, Borras FX. ¿Qué son las necesidades espirituales? Med Paliat 2005;
7-14.
14. Sanz J, Gómez Batiste X, Gómez Sancho M, Núñez Olarte JM. Cuidados paliativos:
recomendaciones de la Sociedad Española de Cuidados Paliativos (SECPAL) Madrid:
Ministerio de Sanidad y Consumo, 1993
15. Gómez Batiste X, de la Mota I, Fernández M, Ferrer JM, García E., Novellas
A et al. Guía de criterios de calidad en cuidados paliativos. Madrid: Ministerio
de Sanidad y Consumo; 2002
16. Thieffrey JH. Necesidades espirituales del enfermo terminal. Lab Hosp 1992;
24(225-226): 222-36.
17. Barbero L, El apoyo espiritual en cuidados paliativos Lab Hosp 2002; 263:5-24.
18. Vimort J Ensemble Face a la Mort. Acompaigment spirutuel. Le Centurion; 1987.
19. Pilot J Les aspects psycologiques de la souffrance chez les maladies en
fin de vie En: Schaerer R Soins palliatifs en cancerologie et a la phase terminale.
Paris: Doin; 1987. 178
20. Torralba F. Necesidades espirituales del ser humano. Cuestiones preliminares.
Lab Hosp 2004;
36 (271): 7-16.
21. Frankl VE. El hombre en busca de sentido. Barcelona: Herder; 1996.
22. Barbero J Sufrimiento y responsabilidad moral. En: Bayes R, editor. Dolor
y sufrimiento en la práctica clínica Barcelona: Fundación Medicina y Humanidades
Médicas; 2003 151-70.
23. Saunders C Spiritual Pain Journal of Palliative
Care 1988; 4:3.
24. Valentin V, Camps C. PSICOONCOLOGÍA. Vol. 1, Núms. 2-3, 2004, pp. 7-24.
25. Ezekiel J Emanuel.
A review of the ethical
and legal aspects of terminating medical care. Am J Med l988; 84:291-301
26. OECD Health Statistics 2017, OECD National Accounts
Database, http://stats.oecd.org.
27. GBD 2015 Risk Factors Collaborators. Global, regional,
and national comparative risk assessment of 79 behavioural, environmental and occupational,
and metabolic risks or clusters of risks, 1990–2015: a systematic analysis for the
Global Burden of Disease Study 2015. Lancet, 2016; 388(10053):
1659-1724
28. Noncommunicable Diseases Progress Monitor, 2017
29. GBD 2015 Risk Factors Collaborators. Global, regional,
and national comparative risk assessment of 79 behavioural, environmental and occupational,
and metabolic risks or clusters of risks, 1990-2015: a systematic analysis for the
Global Burden of Disease Study 2015. Lancet. 2016 Oct;
388 (10053):1659-1724.
30. Lynch T, Connor S, Clark D. Mapping levels of palliative
care development: a global update. Journal of Pain and Symptom Management 2013;45(6):1094-106
31. Stewart BW, Wild CP, editors. World cancer report
2014
32. Lyon: International Agency for Research on Cancer;
2014.2
33. Psicooncología Vol. 1, Núms. 2-3, 2004, PP. 263-282
34. WHO (2007). WHO. Guía de la OMS para desarrollar
programas eficaces, Cuidados Paliativos
35. 67.ª ASAMBLEA MUNDIAL DE LA SALUD
36. GINEBRA, 19-24 DE MAYO DE 2014
37. Lynch T, Connor S, Clark D. Mapping levels of palliative
care development: a global update. Journal of Pain and Symptom Management 2013;45(6):1094-106
38. http://www.whocancerpain.wisc.edu/contents.html
39. https://www.uicc.org/cancer-pain-release
40. European Journal of Palliative Care, 2007, vol.
14, no 3 109-114
41. Vallejo Palma JF, Garduño Espinosa A. Cuidados paliativos en pediatría.
Acta Pediátr Mex 2014; 35:428-435.
42. Lancet Oncol 2003; 4:312-18
43. Medicina paliativa y cuidados paliativos, edit
Universidad Católica de chile 2017
44. www.who.int/cancer/paliative/es/
45. Guía de Práctica Clínica en Cuidados Paliativos,
México: Secretaría de Salud, 2010.
46. E. Kosek et al. Do we need a third mechanistic descriptor
for chronic pain states. Pain; 157
(2016) 1382–1386
47. Manuel H, Sandra C, “Convención sobre los Derechos Humanos y la Biomedicina.
Análisis propositivo para la adhesión de México”. Fontamara 2013, 15-75
48. PSICOONCOLOGÍA. Vol. 5, Núm. 1, 2008, pp. 53-69
49. Naval M, Porta J Naudi C, et al. Estimación de la supervivencia en cuidados
paliativos. Med Pal 2002; 9(2): 10-12
50. Antonio Cabarcos, Wilson Astudillo. Nuevos criterios para la atención sanitaria
en la terminalidad.
51. Jazmín Fátima Vallejo- palma, Garduño- Espinosa. Cuidados paliativos en
pediatría. Criterios pediátricos. Act Pediátr Mex 2014; 35:428-435
52. Bovero A, Leombruni P., Miniotti M., et al. Spirituality,
quality of life, psychological adjustment in terminal cancer patients in hospice.
European Journal of Cancer Care (2016)
25, 961-969
53. J. Villalba Nogales. Afrontamiento de la muerte
de un niño: los cuidados pediátricos paliativos desde la atención primaria. Rev.
Pediatr Aten Primaria vol. 17 no 66 Madrid abr/jun 2015
54. Rabow, M. W. &
Knish, S. J. (2015). Spiritual
well-being among outpatients with cancer receiving concurrent oncologic and palliative
care. Supportive Care in Cancer, 23 (4), 919 - 923.
55. 2-Bloock, S. (2000). Assessing and managing depression
in the terminally ill patient. Annals of Internal Medicine, 123(1), 209-2018
56. Wave N., Worthington E., In Search Of A Comon Core:
A Content Analysis of Interventions To Promote Forgiveness. Psychotherapy: Theory, Research, Practice, Training
(2005) 45, 160-177
CAPÍTULO 2. ELEMENTOS MÍNIMOS PARA LA IMPLEMENTACIÓN DE UN
MODELO DE ATENCIÓN EN CUIDADOS PALIATIVOS.
La Secretaría de Salud define al Modelo de Atención
Integral en Salud (MAI) como un sistema lógico que organiza el funcionamiento de
las redes de atención de salud en México. (1) Este Modelo, centrado en las personas,
implica hacer transversales las perspectivas de derechos humanos, interculturalidad,
género y determinantes sociales en el curso de vida.
Lo anterior deriva en el respeto a la dignidad
de las personas y el cuidado de su salud de forma continua y resolutiva a lo largo
de la vida, y que responde de forma adecuada a las circunstancias en las que esa
población nace, crece, vive, trabaja, envejece y muere. Este modelo impulsa la conformación
de Redes Integradas de Servicios de Salud que deben organizarse y articularse desde
el ámbito local, tomando en cuenta las vías, medios de comunicación, distancia y
movilidad natural de la población, las situaciones sociales en la región y las preferencias
culturales, entre otros.
El modelo busca fortalecer y recuperar
el papel que tiene la atención ambulatoria en la atención a la salud garantizando
su continuidad y coordinación; con el fin de alcanzar la cobertura y equidad necesarias.
Se fundamenta en la atención y participación de la comunidad con un enfoque intercultural,
permitiendo que la misma sea corresponsable del cuidado de la salud y su empoderamiento
educativo para el autocuidado.
Cuando este Modelo de Atención es aplicado para mejorar la calidad de vida
de las personas que enfrentan enfermedades avanzadas, limitantes para la vida que
no responden a un tratamiento modificador de la enfermedad que cursan con múltiples
y multifactoriales síntomas progresivos que le introduce sufrimiento al paciente/familia,
que, de manera racional, planificada, continua, eficiente, ética y humanitaria con
abordaje integral, se conoce como Modelo de Atención Paliativa.
Los Cuidados Paliativos y su modelo de atención, constituyen el conjunto
de actuaciones dirigidas a dar una respuesta integrada a las necesidades físicas,
psicoemocionales, familiares, espirituales y sociales del paciente paliativo y de
su familia. Estos cuidados no son exclusivos de ningún servicio o equipo; por el
contrario, deben ser administrados por cualquier profesional de la salud que tenga
contacto con estos casos y por equipos específicos en situaciones complejas.
El paciente y su familia son el centro del proceso asistencial en donde
se encuentren por un equipo básico de Cuidados Paliativos. El sistema de salud se
organizará para responder a las necesidades, valores, deseos y preferencias de este
binomio continuadamente. Serán valorados desde un punto de vista interdisciplinario
estableciendo un plan de atención individualizado que incluya, prevención, control
de síntomas, prescripción de opioides, rehabilitación, soporte psicoemocional, social
y espiritual, con continuidad asistencial.
Al individualizar el caso, el paciente puede requerir cuidados de primera
instancia en cualquiera de los tres niveles de atención y el primer nivel de atención
con atención domiciliaria debe ser preferido en todos los casos; asimismo, se detectarán
los casos de mayor complejidad y que requieren evaluación, estabilización y manejo
por equipos especializados a nivel hospitalario con su posterior inserción al nivel
primario.
En la figura 1 exponemos un modelo conceptual gráfico que permite la integración
de los tres niveles de atención e involucra la participación de los servicios hospitalarios,
de urgencias, ambulatorios y atención domiciliaria. El flujo de la atención no es
vertical sino bidireccional y no tiene una entrada o salida específica, pero la
atención en el primer nivel de atención debe ser considerada prioritariamente. Los
cuatro servicios pueden realizar el diagnóstico, evaluación y seguimiento del paciente.
El tránsito del paciente entre los servicios ambulatorios y hospitalarios y domiciliarios
dependerá de la presencia o ausencia de síntomas refractarios.
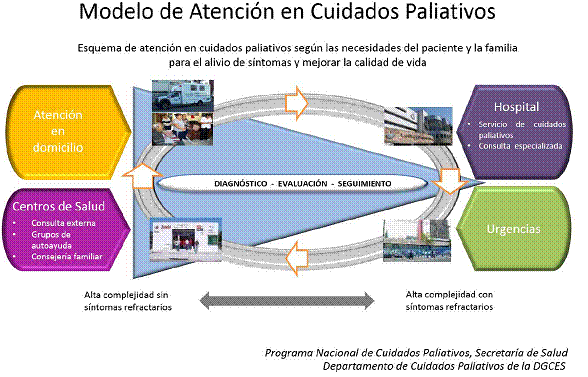
Fig. 1. El Modelo de Atención en Cuidados Paliativos
2.1 Objetivos específicos del
Modelo de Atención Paliativa.
La implementación de un Modelo
de Atención Paliativa óptimo dentro de las instituciones de salud tendrá como objetivos
mínimos los siguientes:
1. Facilitar un modelo que permita el abordaje
multidisciplinario de las necesidades del paciente y su familia, así como la coordinación
de los tres niveles de atención y otros sectores implicados.
2. Fomentar la atención integral del paciente
y su familia con base en una perspectiva que comprenda aspectos físicos, psicológicos,
familiares, espirituales y sociales.
3. Garantizar el acceso, disponibilidad, prescripción,
administración, dispensación y minimización de riesgos de opioides en todos los
niveles de atención a pacientes que requieren control del dolor y otros síntomas
angustiantes.
4. Fortalecer la atención continua y oportuna
fomentando redes integradas de atención en Cuidados Paliativos basados en niveles
de complejidad, adaptada a las necesidades clínicas y preferencias del paciente
y su familia.
5. Promover la atención domiciliaria.
6. Integrar el manejo de la salud mental y los
servicios espirituales junto con el abordaje médico y psicosocial.
7. Impulsar la formación continua y actualización
de recursos humanos en Cuidados Paliativos.
8. Integrar la investigación en el campo y su
divulgación.
9. Promover el desarrollo e implementación de
estándares para la atención adecuada en Cuidados Paliativos que permitan la generación
de indicadores de monitoreo, procesos de calidad y resultados en Cuidados Paliativos
con fines de evaluación y auditoría.
2.2 Requisitos para la implementación
del Modelo de Atención Paliativa.
·
Los Cuidados Paliativos deben abordarse
en la comunidad o en el centro de salud del primer nivel de atención de salud, mediante
el personal de la salud (médico, pasantes de medicina), enfermeras, trabajadores
sociales, promotores de salud comunitarios, voluntarios y / o funcionarios clínicos
y administrativos.
·
Tener un sistema coordinado donde los
Cuidados Paliativos, las necesidades de los pacientes y las familias se identifiquen
y se satisfagan en todos los niveles y modelos de atención, en colaboración con
los equipos de Cuidados Paliativos mediante Redes Integradas de Servicios de Salud.
·
Contar con profesionales de la salud
capacitados en Cuidados Paliativos con la capacidad para la prescripción, administración,
dispensación y minimización de riesgos de opioides en todos los niveles de atención.
·
Adaptar los procesos institucionales
para que la continuidad de la atención no sea necesariamente escalonada.
·
Que la atención en el domicilio del
paciente este presente continuadamente.
·
Cuando un consejero, pastor, capellán,
ministro o sacerdote no está disponible, las necesidades psicosociales y espirituales
pueden ser atendidas por el equipo de Cuidados Paliativos Básicos.
·
Acceso efectivo a fármacos e insumos
para control del dolor y otros síntomas durante el tiempo que la enfermedad esté
presente.
·
Acceso al personal de la salud en el
modelo de atención paliativa a la comunicación vía internet y/o telefónica para
asesoramiento a distancia a nivel central o regional a través del tercer nivel de
atención para apoyar a aquellos que proporcionan atención paliativa en áreas de
recursos más bajos y alejados.
·
Contar con servicios de Cuidados Paliativos
disponibles en el modelo de atención paliativa en los niveles superiores, estos
deben tener camas asignadas para Cuidados Paliativos hospitalizados y en urgencias
para evaluar, estabilizar, implementar manejo y referir los casos; así como disponer
de personal profesional capacitado que responda a las necesidades del primer nivel
de atención en esa unidad hospitalaria.
·
Los servicios de consulta externa ambulatoria
en segundo y tercer nivel del modelo de atención paliativa serán provistos por un
equipo multidisciplinario, que incluye (pero no se limita a) un médico, enfermera,
psicólogo, nutriólogo, trabajador social, consejero, y farmacéutico.
·
Contar con un sistema de referencia
y contra referencia eficiente.
·
Implementación de Redes colaborativas
de atención paliativa (Red Oncopaliativa). (2,7)
2.3 Organización de los equipos
en Cuidados Paliativos por nivel de atención.
Todos los pacientes con enfermedades limitantes para la vida, neonatos,
niños, adolescentes y adultos son susceptibles de ser atendidos con criterios de
Cuidados Paliativos. Sin embargo, por su complejidad pueden requerir servicios específicos
en el domicilio o en el hospital. La atención residirá en las redes coordinadas
de atención médica de la red nacional.
La comunicación constante es pieza fundamental, así como la operación de
la referencia y contra referencia además del trabajo en equipo que comprende: valoración,
triage, planeación, ejecución y evaluación continua como tarea de todo el modelo
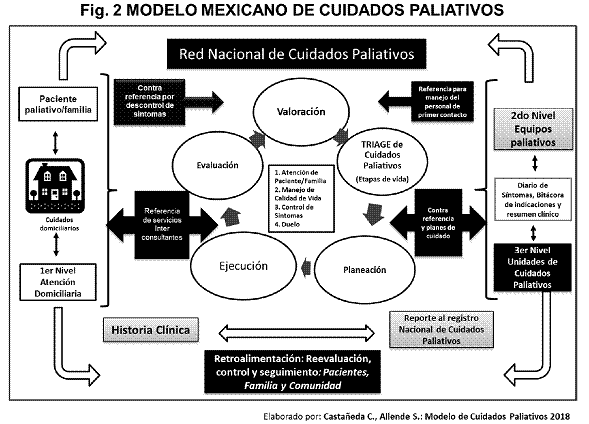
integrado paliativo. Ver figura 2.
Este modelo de atención mexicano
es operativo, integral e integrativo centrado en las necesidades de la persona y
su familia. A diferencia del anterior que es conceptual y basado en complejidad
del síntoma, este nuevo diagrama contiene una propuesta más exhaustiva e incluye
los procesos de atención, evaluación, monitorización y manejo de síntomas, referencia
y contra referencia, atención entre los diferentes niveles, integración a la red
nacional de Cuidados Paliativos y el registro nacional.
Debido a la relevancia del esquema
del modelo mexicano de atención en Cuidados Paliativos debe ser replicado en todas
las instituciones de salud en el país.
Se recomienda que la atención y la infraestructura
de las unidades favorezcan la privacidad, accesibilidad y cobertura, así como el
bienestar de los pacientes, facilitando la inclusión de la familia. Para estos fines
se deberá implementar un Registro Nominal (epidemiológico y de censo) de los pacientes
incluidos en la red de servicios de atención paliativa en todo el país. Ver formato
anexo 1
Folio: 00000
ANEXO 1. Registro Nominal, Epidemiológico y censo de pacientes en Cuidados
Paliativos

Los Cuidados Paliativos se deben otorgar en todos los niveles de atención
acorde a los recursos humanos, materiales y financieros.
|
Característica
|
Primer nivel
|
Segundo nivel
|
Tercer nivel
|
|
Tipo de Población
|
1. Pacientes con una enfermedad limitante para la vida y/o que eligieron
permanecer en su domicilio. El control y seguimiento será por las unidades de
salud de medicina general y familiar.
|
1. Pacientes y familiares que enfrentan una enfermedad limitante para la
vida, con dificultad para el Control Sintomático, y/o presentan urgencia paliativa
y/o requiere estudios de laboratorio y gabinete para su control y/o requieren
valoración médica especializada de interconsultantes
|
1. Pacientes y familiares que enfrentan una enfermedad limitante para la
vida, para control de síntomas de alta complejidad y/o refractarios, procedimientos
médicos de alta especialidad y/o urgencias paliativas y/o Dilemas Bioéticos al
final de la vida y/o estudios de laboratorio y gabinete para su control.
|
|
Recursos Humanos específicos
|
1. Personal adscrito para la atención paliativa.
2. Equipos básicos (médico tratante, enfermera) o completos si se dispone
de otros profesionales de la salud (promotor de la salud, psicólogos, odontólogos,
nutriólogos fisioterapeutas, trabajadores sociales u otros) con formación básica
para la asistencia paliativa.
|
1. Personal adscrito exclusivo para atención ambulatoria, hospitalaria
y domiciliaria de Cuidados Paliativos con fines asistenciales y de docencia.
2. Equipos completos: médico, enfermera, psicólogo, nutriólogo, rehabilitador
y trabajador social, con formación intermedia y/o avanzada en Cuidados Paliativos
y brinde apoyo al primer nivel de atención.
3. Servicios interconsultantes de especialidad.
|
1. Personal adscrito exclusivo para atención ambulatoria/ hospitalización
y domiciliaria con fines de asistencia, docencia e investigación.
2. Equipos completos: médico, enfermera, psicólogo, nutriólogo y trabajador
social. Con especialidad, maestría o doctorado en Cuidados y Medicina Paliativa
para brindar apoyo al segundo y primer nivel de atención.
3. Personal de apoyo complementario terapistas, acupunturista, voluntarios,
consejero espiritual.
4. Servicios interconsultantes de alta especialidad.
5. Comité Hospitalario de Bioética
|
|
Infraestructura e insumos.
|
1. Consultorio para atención médica, psico-social
y/o espiritual.
2. Disponer de un área específica tipo sala de malas
noticias, manejo de duelo y para educación/abordaje de familia.
3. Equipo de telemedicina, línea telefónica/conexión
a internet para el control, seguimiento y referencia de los casos.
4. Vehículo oficial para visita domiciliaria acorde a los procesos de atención
médica instituidos.
5. Medicamentos, equipos e insumos necesarios para atención paliativa.
(paquete básico)
|
1. Área específica para la atención paliativa con dos consultorios:
a) Consulta externa,
b) Atención psicosocial
2. Disponer de un área específica tipo sala de “malas noticias”, manejo
de duelo y para educación/abordaje de familia.
3. Tres camas de hospitalización para Cuidados Paliativos para manejo del
descontrol de síntomas o manejo de final de la vida y 1 cama en el servicio de
urgencias para pacientes en tránsito.
4. Medicamentos, equipos e insumos necesarios para atención paliativa.
(paquete ampliado)
5. Equipo de telemedicina, línea telefónica/conexión a internet para el
control, seguimiento y referencia de los casos.
6. Vehículo oficial para visita domiciliaria acorde a los procesos de atención
médica instituidos.
|
1. Área específica para la atención paliativa:
a) 2
consultorios para consulta externa,
b) 1
consultorio para atención psicosocial
2. Disponer de un área específica tipo sala de “malas noticias”, manejo
de duelo y para educación/abordaje de familia.
3. Cinco camas de hospitalización para Cuidados Paliativos
para manejo del descontrol de síntomas o manejo de final de la vida y 3 camas
en el servicio de urgencias
4. Sala de usos múltiples para 10 personas.
5. Hospitalización de día: camas de corta estancia y/o reposet, con un
mínimo de 4 unidades, área
de preparación de medicamentos, resguardo de controlados, ropería, baño y séptico.
6. Medicamentos, equipos e insumos necesarios y de alta especialidad para
atención paliativa.
7. Equipo de telemedicina, línea telefónica/conexión a internet para el
control, seguimiento y referencia de los casos.
8. Vehículo oficial para visita domiciliaria acorde a los procesos de atención
médica instituidos.
|
El financiamiento de los recursos para la operación de los equipos de Cuidados
Paliativos debe ser proporcionado por la unidad de costos correspondiente, con ajuste
anual, semestral o mensual acorde a la demanda creciente de usuarios. Es importante
garantizar el paquete básico de atención paliativa (3) que incluya los medicamentos
básicos y los insumos para cubrir las necesidades humanitarias en el primer nivel
de atención. Para el segundo y tercer nivel de atención el paquete básico de Cuidados
Paliativos será ampliado o de especialidad.
2.4 Funciones de los equipos de
Cuidados Paliativos.
La intervención de los equipos especializados específicos debe basarse en
principios de calidad (efectividad y eficiencia), ética médica y trato humanitario.
Prioritariamente deben enfocarse a la atención paliativa de los casos de mediana
y alta complejidad y proporcionar asesoría para el control y seguimiento de los
pacientes paliativos en el primer nivel de atención. (4)
El modelo de atención paliativa debe proporcionar de manera segura opioides
y garantizar que el suministro esté disponible de forma continua y constante sin
distinciones. Esta función y dispensación es de los profesionales de la salud capacitados
y accesibles a los pacientes para satisfacer sus necesidades, siguiendo los principios
del equilibrio a través de regulaciones, políticas y recomendaciones vigentes a
nivel nacional.
Los sistemas, modelos y profesionales de atención médica paliativa deben
esforzarse por ofrecer todas las intervenciones de control del dolor, citados en
la Lista de medicamentos del cuadro básico nacional mexicano vigente, del cuadro
esencial de la OMS, así como las propuestas más actualizadas de paquetes básicos
de Cuidados Paliativos a nivel internacional. (4)
|
Funciones Generales
|
Nivel de Atención
|
Específicas
|
|
Funciones
|
Actividades
|
|
1. Proporcionar atención
hospitalaria y domiciliaria acorde a la organización institucional.
2. Proporcionar soporte
psicológico, información y comunicación al paciente y cuidadores.
3. Establecer una red de
servicios y garantizar la continuidad de atención. Evaluación, diagnóstico y
elaboración del plan de atención paliativa.
4. Participar en la
integración de un Registro nominal de pacientes incluidos en la red de
servicios de atención paliativa a nivel nacional.
5. Llevar a cabo una
valoración y abordaje continuado de los síntomas, que incluya medidas
farmacológicas y no farmacológicas.
6. Prevenir, informar y
abordar situaciones de urgencias paliativas.
7. Prevenir y abordar la
claudicación emocional de la familia.
8. Atender el proceso de
agonía, muerte y duelo.
9. Capacitar a la familia
o cuidador en el manejo del paciente.
10. Educación médica
continua.
|
Primer nivel
|
1. Detectar
a los pacientes que requieren Cuidados Paliativos que no han sido valorados
en otro nivel hospitalario.
2. Realizar
el Triage de Cuidados Paliativos (grupo de edad).
3. Iniciar
tratamiento a pacientes detectados y en caso necesario, derivar al nivel de
atención que corresponda.
4. Dar
continuidad al plan de Cuidados Paliativos establecido en el paciente contra
referido.
|
1. Promoción, prevención y
educación específica paliativa.
2. Prescripción,
administración, dispensación y minimización de riesgos de opioides a
pacientes en domicilio que requieren control del dolor y otros síntomas.
3. Mantener actualizado el
registro de pacientes en Cuidados Paliativos de su área de influencia y
reportar al registro nacional nominal y epidemiológico de pacientes paliativos.
4. Realizar la atención
domiciliaria de acuerdo a las necesidades del caso con un mínimo de una
visita por mes.
5. Contactar al equipo
consultor de apoyo con formación en Cuidados Paliativos, en el segundo y/o
tercer nivel de atención en caso necesario.
6. Realizar los trámites
administrativos de defunción.
7. Detección y referencia
en caso de duelo patológico en la familia a centros comunitarios de salud
mental.
|
|
Segundo nivel
|
1. Trabajar de forma
coordinada con los equipos de Cuidados Paliativos del primer y tercer nivel
de atención, con paciente/familia para el control y manejo paliativo de
síntomas desempeñando sus funciones dentro y fuera del ámbito hospitalario.
2. Realizar el Triage de
Cuidados Paliativos (grupo de edad)
3. Implementar una estrategia
a fin de proporcionar la continuidad paliativa con soporte
telefónico/internet con los equipos del primer y tercer nivel de atención.
4. Fomentar el regreso a
casa de paciente/familia con enfermedad crónica en Control Sintomático para
su seguimiento a nivel primario.
|
1. Atención Paliativa en
consulta externa, urgencias, hospitalización y en el domicilio.
2. Interconsulta
hospitalaria.
3. Prescripción,
administración, dispensación y minimización de riesgos de opioides a nivel
hospitalario en pacientes que requieren mejorar el dolor y otros síntomas.
4. Realizar Directrices
Anticipadas.
|
|
|
|
|
5. Referir y contra
referir a primer o tercer nivel de atención con un plan de Cuidados
Paliativos.
6. Realizar los trámites
administrativos de defunción.
7. Atención al duelo a
paciente/ familia durante la trayectoria de la enfermedad.
8. Referencia en caso de
duelo patológico en la familia a centros de salud mental.
89. Colaborar en la
capacitación y formación de recursos humanos.
10. Prevención del
desgaste y soporte emocional al equipo de Cuidados Paliativos
11. Mantener actualizado el registro de pacientes
en Cuidados Paliativos de su área de influencia y reportar al registro
nacional nominal y epidemiológico de pacientes paliativos
|
|
Tercer nivel
|
1. Atención Paliativa
Especializada destinada a prestar atención sanitaria a pacientes paliativos
de mediana y alta complejidad a través del modelo integral/integrativo.
2. Realizar el Triage de
Cuidados Paliativos (grupo de edad)
3. Capacitación y
formación de recursos humanos.
4. Realizar educación e
investigación en Cuidados Paliativos.
5. Brindar continuidad
paliativa con soporte telefónico/internet con los equipos del primer y
segundo nivel de atención.
6. Fomento del retorno a
casa de pacientes paliativos en Control Sintomático para su seguimiento a
nivel primario.
7. Trabajar en Red
Integrada dentro del modelo de atención paliativa con asesoría y apoyo a
equipos paliativos en todo el país.
|
1. Atención Paliativa en consulta externa,
urgencias, hospitalización y en el domicilio.
2. Interconsulta hospitalaria
3. Prescripción, administración, dispensación y
minimización de riesgos de opioides a nivel hospitalario en pacientes que
requieren mejorar el dolor y otros síntomas.
4. Realizar Directrices Anticipadas.
5. Referir y contrarreferir a primer o segundo
nivel de atención con un plan de Cuidados Paliativos.
6. Realizar los trámites administrativos de
defunción.
7. Atención
Psicosocio-espiritual y duelo a paciente/ familia durante la trayectoria de
la enfermedad.
8. Detección y derivación
en caso de duelo patológico en la familia y en su caso referir a centros de
salud mental.
9. Incorporar terapias
complementarias para el confort y sufrimiento de paciente/familia.
10. Integrar al Comité
Hospitalario de Bioética en los dilemas de tratamiento al final de la vida.
11. Prevención del
desgaste y soporte emocional al equipo de Cuidados Paliativos.
12. Soporte a los equipos
de primer y segundo nivel de atención paliativa fomentando las redes a nivel
nacional.
13. Coadyuvar en el
desarrollo curricular académico de las disciplinas de medicina, enfermería,
psicología, trabajo social, nutrición y otras en el pre y postgrado. Además
de la capacitación, formación y actualización de recursos humanos.
14. Realizar investigación
en el campo y su divulgación.
15. Apoyar al Registro
Nacional de Pacientes de Cuidados Paliativos.
16. Desarrollar Guías de
Manejo clínico, Indicadores de procesos y resultados con fines de monitoreo y
evaluación del Plan Nacional de Cuidados Paliativos.
17. Mantener actualizado
el registro de pacientes en Cuidados Paliativos de su área de influencia y
reportar al registro nacional nominal y epidemiológico de pacientes
paliativos.
|
2.5 Referencia y contra referencia
“Los servicios de atención primaria deben ser apoyados y complementados
por diferentes niveles de atención especializada, tanto ambulatorios como hospitalarios,
así como por el resto de la red de protección social. Por tal razón, los sistemas
de atención de salud deben trabajar de forma integrada mediante el desarrollo de
mecanismos de coordinación de la atención a lo largo de todo el espectro de servicios,
incluyendo el desarrollo de redes y de sistemas de referencia y contrarreferencia…”. (8) OMS, “La Renovación de la Atención Primaria de Salud
en las Américas”, de 2007.
Los sistemas nacionales de salud se han organizado bajo la estrategia de
niveles de atención médica o escalonamiento de los servicios dentro de los cuales
encontramos las unidades operativas del primer nivel (clínicas, unidades de Medicina
Familiar o Salud Familiar, centros de salud, etc.), que brindan atención específica
y de carácter ambulatorio, resuelve del 80-85% de los problemas de salud más frecuentes,
con tecnología de baja complejidad. (9-10)
Los hospitales generales, clínicas de especialidades o policlínicos que
corresponden al segundo nivel, son responsables de resolver el 10-15% de los problemas
de salud referidos por el primer nivel de atención o consultados espontáneamente
a través de los servicios de Urgencias y requieren tecnología de mediana complejidad. (10-11)
El tercer nivel de atención lo conforman “Los Institutos Nacionales de Salud
y Centros Médicos de Especialidades los cuales están diseñados para resolver el
5% de los problemas de salud que requieren tecnología de alta complejidad...” (10-11)
La integración entre niveles de atención, funcionando como red coordinada
de servicios de salud, favorece la continuidad e integralidad en la prestación de
servicios, que se traducen en Sistemas de Referencia y Contrarreferencia de Pacientes.
(12)
Se define al Sistema de Referencia y Contrarreferencia de pacientes, como
el procedimiento de coordinación entre las unidades operativas de los tres niveles
de atención médica para facilitar el envío y recepción de pacientes, con el propósito
de brindar atención paliativa médica oportuna, integral y de calidad, que va más
allá de los límites regionales y de los ámbitos institucionales para garantizar
el acceso a los servicios de salud en beneficio del paciente paliativo referido.
El mecanismo de referencia y contra referencia deberá ser expedito y se
empleará para dar seguimiento y continuidad al proceso del plan de Cuidados Paliativos.
Un paciente en enfermedad limitante y/o amenazante para la vida puede pasar
de una modalidad a otra y de un nivel de atención primaria al nivel terciario, dependiendo
de las necesidades.
Los pacientes paliativos pueden ser:
·
Captados por Equipos de Salud.
·
Captados por demanda espontánea de
los mismos o sus familiares deben ser valorados por el nivel correspondiente para
la atención de los equipos de Cuidados Paliativos existentes.
La coordinación de la referencia y la contra referencia debe de estar presente
en los tres niveles de atención de una forma expedita, humanitaria y acorde a la
normativa y políticas institucionales. Los pacientes en Cuidados Paliativos referidos
o contra referidos deberán ser prioritarios.
Los formatos institucionales de referencia y contra referencia deberán cubrir
los datos siguientes:
(ver formato anexo 2)
1. Datos de identificación del paciente.
2. Datos de identificación del establecimiento
de salud que refiere y/o contra refiere.
3. Resumen clínico que incluya:
a. Diagnóstico
b. Motivo de envío
c. Objetivo de la referencia / contra referencia
d. Plan Paliativo terapéutico actual.
e. Intervenciones Paliativas de otros servicios
(enfermería, trabajo social, nutrición, odontología, psicología)

2.6 Cuidado del equipo de Cuidados
Paliativos.
El manejo del estrés y autocuidado del personal que provee los Cuidados
Paliativos no puede ser pasado por alto, ya que, para poder cuidar a otros, el personal
de salud tiene que saber cuidar de sí mismo, previniendo, detectando y tratando
con oportunidad los signos de desgaste profesional ("burn-out"), para
implementar las medidas que lo eviten. El síndrome de burnout tiene consecuencias
devastadoras para los profesionales y sus pacientes. El trabajo en Cuidados Paliativos
se ha considerado como una fuente potencial de burnout por sus características.
1. Consecuencias que inciden directamente en la
salud física (alteraciones físicas). Alteraciones cardiovasculares (hipertensión,
enfermedad coronaria), fatiga crónica, cefaleas y migrañas, alteraciones gastrointestinales
(dolor abdominal, colon irritable, úlcera duodenal), alteraciones respiratorias
(asma), alteraciones del sueño, alteraciones dermatológicas, alteraciones menstruales,
disfunciones sexuales y dolores musculares o articulatorios.
2. Consecuencias que inciden en la salud psicológica
(alteraciones emocionales). Ansiedad, depresión, irritabilidad, disforia, baja autoestima,
falta de motivación, baja satisfacción laboral, dificultades
de concentración, distanciamiento emocional, sentimientos de frustración profesional
y deseos de abandonar el trabajo.
3. Consecuencias relacionadas con el ámbito laboral
(alteraciones conductuales). Absentismo laboral, abuso de drogas, aumento de conductas
violentas, conductas de elevado riesgo (conducción temeraria, ludopatía), alteraciones
de la conducta alimentaria, disminución de productividad, falta de competencia y
deterioro de la calidad de servicio de la organización (13)
Las instituciones de salud tienen la responsabilidad de otorgar la atención
necesaria para prevenir el desgaste en el personal de salud que participa en el
programa de Cuidados Paliativos. Las intervenciones grupales del equipo multidisciplinario
para segundo y tercer nivel de atención deben realizarse una vez al mes. En casos
especiales y complejos de desgaste profesional requerirá de atención psicológica
y/o psiquiátrica brindada por un especialista con la corresponsabilidad y conocimiento
de la unidad hospitalaria y del sector salud.
2.7 Indicadores y estándares en
Cuidados Paliativos.
La calidad de la atención al paciente/familia tributarios de Cuidados Paliativos
basados en buenas prácticas clínicas, trato digno y humanitario, deben regirse con
base a cada modelo y nivel de atención
en salud.
Los indicadores son una cultura de evaluación continua y auditoría de la
atención paliativa brindada a los usuarios, familiares con el genuino interés de
promover la mejora continua y no como un instrumento punitivo a los profesionales
o instituciones de salud. Los grados de cumplimiento son dinámicos y reflejan la
madurez de los modelos de atención, procesos de atención y efectividad en la madurez
del programa. En el anexo se proponen 4 indicadores básicos de atención al paciente
y su familia, evaluación y mejora, estructura y organización, así como el trabajo
en equipo. Ver formato Anexo 3.
ANEXO 3. Anexo Indicadores de calidad en Cuidados Paliativos.
La mejora de la calidad
en la atención a pacientes de Cuidados Paliativos debe tomar en cuenta criterios
de buena práctica y de calidad que orienten a los proveedores de este servicio en
su labor asistencial y humana. (5) Con los indicadores mencionados a continuación
se pretende promover la cultura de la evaluación y la mejora de la calidad, ya que
éstos servirán como instrumento para facilitar la labor de los profesionales al
servicio y mejorar la calidad de su práctica. (6)
|
Indicadores en Cuidados
Paliativos
|
|
Indicador
|
Área
|
Criterio
|
|
1. Atención al paciente y su familia
|
Evaluación de necesidades
|
a) Evaluación inicial
en la historia clínica.
b) Revisión periódica
de la evaluación de necesidades.
|
|
Objetivos terapéuticos
|
a) Definir un plan
personalizado para cada paciente.
b) Apoyo a las necesidades
de la familia y/o cuidador(es)
c) Registrar el control
de síntomas y resultados del plan terapéutico
d) Utilizar escalas
validadas para evaluar el dolor.
e) Reevaluar periódicamente
los objetivos terapéuticos del paciente.
|
|
Atención integrada
|
a) Disponer de un
programa de atención al duelo.
b) Identificar un
Cuidador Primario en cada paciente.
c) Definir en la unidad
de Cuidados Paliativos como acceder fácilmente al servicio de Urgencias.
d) Definir un Plan
Farmacológico en cada paciente.
|
|
Derechos del paciente
|
a) Obtener consentimiento
informado del paciente para cada intervención.
b) El paciente debe
expresar sus voluntades anticipadas por escrito.
c) Ofertar asistencia
espiritual al paciente.
|
|
Educación del paciente
y familia
|
a) Tener un protocolo
de detección de necesidades educativas para el paciente y su familia.
b) Registrar la educación
del paciente y su familia.
c) El paciente y su
familia deben recibir la información necesaria sobre los tratamientos y cuidados.
|
|
2. Evaluación y mejora
|
Mejora de la calidad
|
a) Conocer periódicamente
la opinión y satisfacción del paciente y su familia.
b) Disponer de un
sistema de monitorización de indicadores asistenciales.
c) Trabajar en un
plan de mejora continua de la calidad.
|
|
Sistemas de registro
y documentación
|
a) Disponer de una
historia clínica única y multidisciplinaria para cada paciente de Cuidados Paliativos.
b) Proporcionar al
paciente un informe de asistencia completa en caso de solicitarse.
|
|
3.Estructura y organización
|
Equipo multidisciplinario
|
a) Tener estructurada
la composición del equipo multidisciplinario.
b) Describir el funcionamiento
de cada miembro del equipo multidisciplinario.
|
|
Organización y entorno
de la asistencia
|
a) Atender a los pacientes
en un entorno agradable y cómodo para el paciente.
b) Confidencialidad
en la atención a los pacientes.
c) Disponer de un
horario flexible de visitas para los familiares de los pacientes.
|
|
4. Trabajo en equipo
|
Sistemas de trabajo en equipo
|
a) Realizar las reuniones multidisciplinarias correspondientes.
b) Protocolos mínimos de atención.
|
|
Cuidado y soporte del equipo
|
a) Definir formalmente los roles del personal para evitar el fenómeno “burn
out”.
|
|
Formación continua e investigación
|
a) Disponer de un plan anual de formación continua para el equipo de Cuidados
Paliativos.
b) Establecer un plan de investigación.
|
|
Coordinación entre niveles y servicios
|
a) Establecer sistemas de coordinación con los recursos disponibles.
b) Protocolo de coordinación de la atención a domicilio.
c) Disponer por escrito los criterios para la admisión de pacientes.
|
Referencias.
1. https://www.gob.mx/cms/uploads/attachment/file/83268/ModeloAtencionIntegral.pdf
2. http://cuidadospaliativos.org/uploads/2012/10/atlas/15_Mexico.pdf Teno JM,
3. Clarridge BR, Casey V, et al. Family
Perspectives on End-of-Life Care at the Last. Place of Care. JAMA. 2004; 291(1):88-93.
4. Knaul MF, et al, Alleviating the access
abyss in palliative care and pain relief—an imperative of universal health coverage:
The Lancet Commission report; www.thelancet.com:
vol. 391, No. 10128, p 1391-1454, Apr.2018.
5. Radbruch L, Payne S, and EAPC Board of
Directors. White Paper on standards and norms for hospice and palliative care in
Europe: part 1: recommendations from the European Association
for Palliative Care. Eur J Palliat Care 2009; 16: 278-289.
6. Monografías SECPAL: Libro blanco sobre normas de calidad y estándares de
cuidados paliativos
de la Sociedad Europea de Cuidados Paliativos. Sociedad Española de Cuidados Paliativos
(SECPAL). 2012
7. Hibah Osman, Sudip Shrestha, Sarah Temin, et al. Palliative Care in the Global
Setting: ASCO Resource-Stratified Practice Guideline, JGO, May 2018, http://ascopubs.org/doi/pdf/10.1200/JGO.18.00026
8. Organización Panamericana de la Salud/Organización Mundial de la Salud.
La Renovación de la Atención Primaria de la Salud en las Américas. Documento de
posición de la Organización Panamericana de la Salud, Organización Mundial de la
Salud (OPS/OMS). Washington, DC, 2007.
9. Sistema Integral de
Referencia y Contrarreferencia. Secretaría de Salud. Alcaldía Mayor
de Bogotá. Colombia, 2007. Consultado el Disponible en: http://www.alcaldiabogota.gov.co/sisjur/normas/Norma1.jsp?i=27905
10. Caballero A, et al.
Comunicación entre atención primaria y atención especializada: análisis de los contenidos
de derivación y retorno de enfermos reumatológicos. Atención Primaria. Vol.12. Núm.5.
30 de septiembre de 1993; 30-35.
11. Barquín M. Dirección
de hospitales. 6a. ed. Interamericana
McGraw Hill. 1992; 25-35.
12. Silverman M. Optimización
del proceso de Referencia y Contrarreferencia entre los niveles de la atención.
Evaluación de la implementación de un sistema de comunicación electrónico. Maestría
en Salud Pública, orientación en Sistemas Municipales. Universidad Nacional de la
Plata. Argentina. 2007. Consultado el 17 de marzo de 2016. Disponible en: http://www.postgradofcm.
edu.ar/ProduccionCientifica/TesisMagisters/7.pdf
13. Ortega RC., López RF.,
El burnout o síndrome de estar quemado en los profesionales sanitarios: revisión
y perspectivas, International Journal of Clinical and Health Psychology, 2004, Vol.
4, No. 1, pp. 137-160
CAPÍTULO 3. MANEJO DE SINTOMAS
3.1 Generalidades
El objetivo del manejo
de síntomas debe ser para brindar el máximo alivio y mejorar en la medida de lo
posible la calidad de vida. En todas las ocasiones es preciso buscar alguna acción
o tratamiento que brinde al menos un alivio parcial, nunca se debe considerar que
no hay nada más que hacer.
El éxito en el control
de síntomas se basa en una correcta evaluación, un adecuado manejo terapéutico y
una reevaluación y monitoreo continuo de los mismos.
Evaluación:
Siempre investigar cuáles
son las posibles causas del síntoma, cuál es el mecanismo fisiopatológico subyacente
y qué tratamientos han sido implementados, así como la respuesta a los mismos, pero
sobre todo es importante considerar el impacto que tiene sobre la calidad de vida
del paciente.
Manejo terapéutico:
Para un manejo terapéutico
completo debemos: corregir las causas subyacentes, incluir el tratamiento no farmacológico
y el tratamiento farmacológico. Cuando se agrega un nuevo medicamento al tratamiento
es importante considerar el tratamiento farmacológico previo y las posibles interacciones
que pudieran existir entre ellos, para realizar las modificaciones pertinentes en
las indicaciones.
Reevaluación y monitoreo:
Los síntomas en la enfermedad
avanzada o terminal pueden ser cambiantes y no del todo determinados, por lo que
es necesario dar un seguimiento constante, que permita evaluar la efectividad del
manejo terapéutico y la aparición de nuevos síntomas. Existen instrumentos estandarizados
de evaluación que permiten valorar la efectividad y una correcta monitorización.
En los últimos años, los
conocimientos sobre fisiopatología y metodología del control de síntomas han avanzado,
permitiendo mejores resultados terapéuticos.
A continuación se revisan
los principales síntomas encontrados en el paciente terminal y las diversas escalas
de evaluación de síntomas: la Escala de Edmonton (Escala Gráfica de Asesoramiento
de Síntomas); la Escala Pronostica Paliativa (PAP score); Escala de Valoración Funcional
de Karnofsky; la Escala de Barthel para evaluar las actividades básicas de la vida
diaria; la Escala de Cuidados Paliativos (ECP) versión española de POS (Palliative Outcome Scale), la Escala Visual
Análoga (EVA); la Escala Ramsay; la Escala
global de deterioro (GDS por sus siglas en inglés) y la Escala de evaluación funcional (FAST por
sus siglas en inglés), estas últimas para personas con demencia. (Ver Anexo Escalas).
A continuación, se revisarán
los síntomas más frecuentes.
3.2 Debilidad- Astenia-Fatiga.
De acuerdo con el diccionario
de la Real Academia de la Lengua Española el término debilidad se refiere a la
falta de fuerza física o a la carencia de energía. De igual forma, la palabra fatiga
se asocia al cansancio (falta de fuerzas que resulta de haberse fatigado), al malestar
ocasionado por un esfuerzo, y que se manifiesta por una respiración frecuente o
difícil. Así misma astenia se define como la falta o decaimiento de fuerzas caracterizado
por apatía, fatiga física o ausencia de iniciativa. En consecuencia, tanto debilidad,
como fatiga,
cansancio
y astenia
se refieren a la falta de fuerza física.
Aunque en el término fatiga
se incluye la respiración agitada o difícil asociada a esfuerzo respiratorio, es
importante mencionar que bajo ninguna circunstancia estos términos deben confundirse
con disnea; esto debido a que para los
angloparlantes, el término fatiga no incluye el componente respiratorio y se limita
a la falta de energía, letargia, bradipsiquia y sensación de enfermedad.
Causas.
La etiología de este síntoma
es múltiple e involucra:
● Alteraciones metabólicas y deshidratación,
● Anemia,
● Inmovilidad,
● Anorexia-caquexia,
● Respuesta Inflamatoria Sistémica (citocinas
inflamatorias),
● Fallas orgánicas,
● Asociada al tratamiento del cáncer (quimioterapia,
radioterapia, cirugía),
● Dolor,
● Alteraciones del dormir,
● Medicamentos,
● Alteraciones psicoafectivas (depresión, ansiedad,
estrés),
● Estados hipermetabólicos (por infección o
por actividad tumoral),
● Afección encefálica (metástasis cerebrales,
encefalopatías metabólicas, síndromes paraneoplásicos con afección neurológica),
● Hipoxia (cáncer pulmonar, EPOC, cor-pulmonale, otras),
● Alteraciones musculares (caquexia, sarcopenia,
otras),
● Disfunción autonómica, y
● Otras.
Evaluación.
Historia clínica detallada:
Se sugiere identificar su inicio y duración, interferencia con las actividades diarias,
posibles etiologías, e impacto psicoafectivo.
Se pueden utilizar escalas
como la de Karnofsky y la del ECOG (Eastern
Cooperative Oncology Group) para medir la funcionalidad del paciente (Ver Anexo
Escalas).
Manejo.
● Tratar causa subyacente:
·
Infección: Tratamiento antibiótico
·
Anemia: Evaluar transfusión
·
Metabólico: corregir hiper o hipoglucemia
·
Deshidratación: corregir desequilibrio
hidroelectrolítico
·
Fármacos: Corrección y ajuste
·
Caquexia – Anorexia: ver el algoritmo
de manejo
·
Dolor: ver algoritmo de manejo
·
Depresión: ver algoritmo de manejo.
·
Ansiedad: ver algoritmo de manejo.
● Medidas generales
·
Explicar el origen del síntoma y determinar
con el enfermo y la familia los objetivos y expectativas del tratamiento.
·
Fisioterapia
·
Terapia ocupacional
·
Psicoterapia
·
Acondicionamiento físico
·
Fomentar ciclo de sueño-vigilia adecuado.
● Medidas Farmacológicas
·
Esteroides: Se considera su efecto
de 4-6 semanas
·
Dexametasona
·
Metilprednisona
·
Progestágenos
·
Megestrol
·
Psicoestimulantes
·
Metilfenidato
·
Modafinilo
Ver algoritmo de manejo
3.3 Dolor.
De acuerdo a la Asociación Internacional para el Estudio del Dolor (IASP
por sus siglas en inglés) el dolor es una experiencia sensorial y emocional no placentera
que se asocia a un daño a los tejidos real, potencial o descrito en términos de
dicho daño.
El objetivo primario del Tratamiento del Dolor es el control, ya que disminuye
la actividad física, el apetito, el sueño, la pérdida del control en sí mismos y
la pérdida de la calidad de vida.
Tipos de dolor
3.3.1 Dolor no relacionado a cáncer.
Se define como el que dura al menos 3-6 meses o que persiste más allá del
tiempo esperado para la cicatrización de los tejidos o la resolución de la enfermedad
subyacente. Afecta al 10-25% de la población y es más frecuente en personas mayores
con prevalencias de 50-85%, tiene una marcada repercusión en la calidad de vida
física, psíquica, social y se asocia a un mayor costo económico.
El principal objetivo de su tratamiento es mantener el funcionamiento físico
y mental del paciente, mejorando su calidad de vida. Ello requiere a veces un abordaje
multimodal, incluyendo además de la medicación otras intervenciones. A menudo se
precisa la combinación de fármacos que actúan sobre los componentes nociceptivo
y neuropático, logrando una sinergia farmacológica.
3.3.2 Dolor relacionado a cáncer.
El dolor es una de las consecuencias del cáncer más temidas por los pacientes
y sus familiares. Al momento del diagnóstico y en los estadios intermedios el 30-45%
de los pacientes experimentan dolor moderado a grave, en promedio el 75% de los
pacientes con cáncer avanzado presentan dolor. De los pacientes con cáncer y dolor
el 40-50% lo reportan como moderado a grave, y el otro 25-30% lo describe como grave.
Se estima que más del 80% de los pacientes con cáncer presentan dolor antes de morir.
El manejo del dolor relacionado a cáncer sigue siendo una preocupación mundial,
ya que desafortunadamente, suele ser tratado con deficiencia.
3.3.3 Dolor no oncológico.
Este se puede agrupar en las siguientes categorías:
● Dolor de origen primariamente
neuropático
o Neuropatías periféricas (mono
y polineuropatías) y otras distrofias simpáticas reflejas.
● Dolor de origen músculo-esquelético
o Artritis y periartritis, síndromes
miofaciales, síndromes de dolor lumbar.
● Otros orígenes
o Vascular, cutáneo, entre otros.
3.3.4 Dolor oncológico.
Puede presentarse por causas mecánicas:
● Crecimiento tumoral o
por enfermedad metastásica: hueso, vísceras, nervios, vasos y partes blandas. (78%)
● Por efectos del tratamiento:
(19%)
o Secuelas de la radioterapia:
osteorradionecrosis, plexopatías, mielopatía, mucositis y enteritis.
o Cirugía: dolor de miembro fantasma,
dolor postoperatorio, etc.
o Quimioterapia: mucositis, neuropatía
periférica, necrosis ósea aséptica, herpes zóster.
● Por otras causas relacionadas
(3-10%)
o Síndromes paraneoplásicos.
o Fracturas por osteoporosis.
o Debilidad.
o Espasmo muscular.
o Síndromes miofaciales.
o Lesiones
cutáneas inducidas por presión.
o Osteoporosis.
o Aplastamiento
vertebral.
o Artritis.
Desde el punto de vista algológico, el dolor relacionado
al cáncer puede clasificarse como:
·
Síndrome doloroso nociceptivo: Mecanismo
nociceptivos (dolor visceral o somático).
·
Síndrome doloroso neuropático. No nociceptivos
(dolor neuropático)
·
Síndrome Doloroso Mixto. Dolor Mixto
(80%). (neuropático y nociceptivo).
3.3.5 Evaluación
del dolor.
El dolor es un síntoma y por lo tanto es subjetivo;
en consecuencia, el reporte de dolor por parte del enfermo es suficiente razón para
iniciar su manejo. La incapacidad para la comunicación verbal, no debe excluir la
posibilidad de que el enfermo presenta dolor.
La evaluación del dolor como cualquier otra acción
en medicina requiere de la realización de una historia clínica y exploración física
acuciosas. Es indispensable realizar una buena semiología del síndrome doloroso,
y debe incluir:
● Localización.
● Temporalidad.
● Gravedad
o intensidad (registrándose con una puntuación, mediante escalas visuales o verbales).
● Tipo
de dolor.
● Factores
que lo exacerban y que lo mitigan.
● Efecto
del dolor sobre la capacidad funcional.
● Fármacos
empleados.
● Estado
psico-afectivo.
● Urgencias
o emergencias potenciales.
Existen diferentes factores que pueden modificar la
percepción dolorosa del paciente, como la edad, su situación cognitiva, estado emotivo
y las experiencias dolorosas previas. Estos factores hacen que un paciente presente
un gran dolor aunque no presente causas que en teoría las justifique.
La valoración inadecuada del dolor frecuentemente condiciona
un manejo analgésico erróneo. El dolor se valora mediante los reportes del paciente,
por tal motivo, aquellos que tienen dificultad para comunicarse con el médico, o
que sufren delirium o demencia, tienen un alto riesgo de ser valorados inadecuadamente,
y en consecuencia, recibir un esquema analgésico deficiente.
Las escalas de valoración del dolor deben ser de fácil
manejo y entendimiento por parte de los pacientes, se recomienda la utilización
de escalas:
- Escalas
verbales: Mediante el uso de estas escalas se evalúan la intensidad del dolor y
el grado de mejoría que experimenta el paciente oncológico, a partir de palabras
que expresan diversos grados de intensidad, bien sea en orden decreciente o bien
creciente (Escala Numérica Verbal).
- Escalas
gráficas: Son escalas analógicas visuales en la que se indican números o adjetivos
a lo largo de una línea, definiendo diversos niveles de intensidad del dolor (Escala
Visual Numérica, Escala Frutal).
- Escala
analógica visual (EVA): Esta escala de dolor consiste en una línea horizontal o
vertical de 10 centímetros de longitud, cuyos extremos están señaladas con los términos
"no dolor" y "dolor insoportable". Y es el paciente el que colocará
la cruz en la línea en función del dolor que experimente.
La capacidad funcional se refiere a la posibilidad
que tiene el enfermo para caminar o deambular, realizar actividades relacionadas
con la vida diaria, completar una inspiración profunda o toser. Es recomendable
evaluar los arcos de movilidad o las restricciones al movimiento que refiere el
enfermo a consecuencia del dolor. Para medir la funcionalidad se utilizan las escalas
de Karnofsky y la Palliative Performance Scale (PPS) (Ver Anexo de escalas).
La evaluación del enfermo
con dolor necesita la identificación de urgencias o emergencias potenciales que
requieran atención inmediata, ejemplo: metástasis cerebrales o leptomeníngeas, oclusión
o perforación intestinal, compresión medular, fracturas, infecciones de tejidos
blandos con destrucción extensa, otros.
3.3.6 Manejo para el dolor.
Un adecuado entendimiento
de los mecanismos causantes del dolor es indispensable para la planeación de un
régimen de tratamiento.
Principios, objetivos
y responsabilidades, médicas, éticas y humanitarias para el manejo del dolor:
● Alivio del dolor “Analgesia”: Este es el objetivo
fundamental del tratamiento y todos nuestros esfuerzos estarán dirigidos hacia la
obtención de una adecuada analgesia. Para obtenerla es importante medir la intensidad
del dolor antes de comenzar el tratamiento y regularmente durante la continuación
de éste, también antes y después de cada cambio en la medicación o dosis.
La vigilancia continua de la analgesia garantiza el buen uso de los analgésicos
opioides y evita su desvío.
● Prevenir y minimizar efectos colaterales:
Es fundamental que mediante la utilización adecuada de los medicamentos adyuvantes
y la óptima dosificación del opioide, los efectos colaterales del tratamiento tales
como somnolencia, náuseas, constipación, boca seca y otros, sean reducidos al mínimo
o eliminados. Muchos de estos efectos son incluso esperados y se deberán de prevenir.
Todo paciente que recibe opioide debe tener tratamiento laxante, ya sea dietético
o farmacológico.
● Mantener la más alta “calidad de vida” ya
que la gran mayoría de los pacientes desean liberarse del dolor, pero al mismo tiempo
ser capaces de comunicarse adecuadamente con sus familiares y seguir, en lo máximo
posible, haciendo su vida habitual. La utilización innecesaria de dosis excesivamente
altas de opioides o su combinación con otros medicamentos de efecto sedante frecuentemente
resultan en somnolencia o confusión. La presencia de efectos colaterales deberá
ser monitoreada frecuentemente, durante el curso del tratamiento. Y todos estos
elementos conforman el enfoque y atención del “Dolor Total” (incluidos los aspectos
físicos, psicológicos, sociales
y espirituales).
● Tratamiento de causas subyacentes (siempre
que pueda trate las causas, esto mejorará el dolor).
● Medidas generales
o Definir estrategia terapéutica general.
o Modificar estilo de vida.
o Terapia psicológica.
o Electroestimulación.
o Terapias complementarias; masajes, aplicación
de frío calor, técnicas de respiración y relajación, etc.
● Medidas farmacológicas.
● El paracetamol y los antinflamatorios no esteroideos:
Son fármacos útiles para el alivio del dolor agudo y crónico generado por diversas
causas (ej. trauma, cirugía, artritis y cáncer). Estos agentes, como fármacos únicos
para el manejo del dolor moderado a grave tienen escasa utilidad; el principal motivo
es que con ellos se alcanza rápidamente un efecto techo, esto es, que después de
alcanzar una cierta dosis tope no se observa un incremento en la analgesia, en cambio
si se observa un incremento en los efectos tóxicos.
● Los opioides: Estos analgésicos opioides y
en particular la morfina es la piedra angular del Tratamiento del Dolor por cáncer,
de intensidad moderada a grave, por su efectividad, fácil determinación y favorable
relación riesgo-beneficio. Los opioides producen analgesia por la unión a receptores
específicos, ubicados tanto fuera como dentro del SNC. La mayoría de los pacientes
necesitan opioides para analgesia antes de morir.
Los analgésicos opioides
se clasifican, según la afinidad a receptores específicos en:
1. Agonistas Puros
·
Morfina, hidromorfona, codeína, oxicodona,
hidrocodona, metadona, tapentadol y fentanilo
2. Agonistas Antagonistas Mixtos
·
Nalbufina
3. Agonistas-antagonistas Parciales
·
Buprenorfina
Los pacientes que reciben opioides agonistas puros no deben recibir agonistas-antagonistas
mixtos, porque pueden precipitar síndrome de abstinencia e incremento del dolor.
La morfina es el opioide de mayor uso para el control del dolor moderado
a grave por su disponibilidad, y gran
variedad de diferentes rutas de administración, excelente eficacia, menor incidencia
de toxicidad, comparada con otros opioides, y de bajo costo.
|
Receptor
|
Localización
|
Acción sobre los receptores
|
|
MU
(MU1, MU2, MU3)
|
Corteza
Tálamo
Sustancia gris periacueductal
Sustancia gelatinosa
|
Agonistas Puros (actividad y afinidad intrínseca máxima sobre receptores
MU)
·
MORFINA
·
OXICODONA
·
MEPERIDINA
·
METADONA
·
FENTANIL
|
|
DELTA
(DELTA 1, DELTA 2, DELTA 3)
|
Amígdala
Bulbo olfatorio
Corteza
|
Agonistas Parciales (actividad intrínseca leve sobre receptores MU -efecto
techo con acción analgésica limitada-)
·
BUPRENORFINA
|
|
KAPPA
(KAPPA1, KAPPA2, KAPPA3)
|
Hipotálamo
Sustancia gris periacueductal
Sistema límbico
Sustancia gelatinosa
|
Agonistas-Antagonistas Mixtos:
Actúan como agonistas sobre receptor KAPPA, y antagonistas sobre receptor
MU:
·
NALBUFINA
·
PENTAZOCINA
|
|
Opioides débiles
|
Opioides potentes
|
|
Dextropropoxifeno
Codeína
Nalbufina
Tramadol
|
Morfina
Fentanil
Buprenorfina
Oxicodona
Metadona
|
Consideraciones farmacológicas.
Medidas farmacológicas: Son base para el control del dolor según la escalera
analgésica diseñada por la OMS la cual tiene una eficacia del 76%, figura 2:
● Dolor leve: analgésicos no opioides (antiinflamatorios no esteroideos,
paracetamol).
● Dolor moderado: se emplearán opioides débiles (tramadol, codeína) y
de ser necesario algún adyuvante (esteroides, antiepilépticos, antiinflamatorios
no esteroideos).
● Dolor grave: se deben prescribir opioides potentes (morfina, hidromorfona,
metadona), siendo la morfina oral el estándar y al igual que en el dolor moderado, de ser necesario,
podrán emplearse adyuvantes.
La escalera analgésica inicialmente propuesta por la OMS, ha sido una herramienta
muy útil en el control del dolor, se considera que su correcta aplicación provee
hasta un 90% de analgesia adecuada en los pacientes oncológicos y hasta en 75% de
alivio en pacientes terminales. En 2002, se hizo una adecuación de la misma adicionando
un 4o. escalón en donde ya sugiere el manejo intervencionista del dolor, que incluye
bloqueos nerviosos líticos, colocación de terapia implantable e intervenciones quirúrgicas.
Algoritmo de tratamiento propuesto por la OMS, incluyendo el cuarto escalón de procedimientos
intervencionistas (figura 2).
Figura 2. Escalera analgésica.
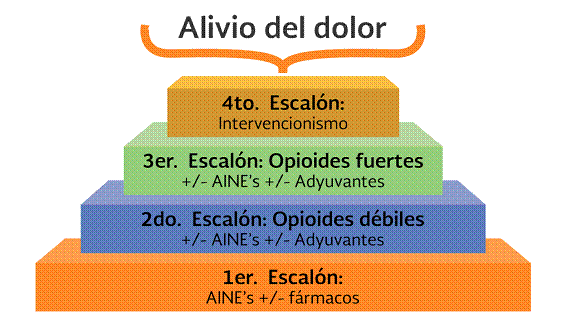
Modificada de: World Health Organization. National
Cancer Programmes. Political and Managerial Guidelines. Executive
Summary, 2002
El ascensor analgésico, simula al paciente dentro de
un ascensor cuyo suelo son los coadyuvantes analgésicos y que dispone de 4 botones
para pulsar según el grado de dolor sea: leve, moderado, severo o insoportable.
Existe así mismo, como en los ascensores convencionales un botón de alarma en el
caso de que el VAS sea > 5. Si el paciente aprieta el botón de leve, el paciente
bajará en un piso donde dispone
de analgésicos no opiáceos (paracetamol, metamizol o ibuprofeno a dosis bajas) como
prototipos. Si el paciente pulsa el botón moderado, se bajará en un piso donde encontrará
tramadol, o codeína habitualmente combinado con paracetamol o AINE. Si el paciente
toca el botón grave, dispondrá de opiáceos potentes y si pulsa el botón insoportable
se bajará en un piso de unidades especializadas de Tratamiento del Dolor, donde
será tratado con bloqueos nerviosos u opioides por vía intratecal.
Figura 3. El
ascensor analgésico.
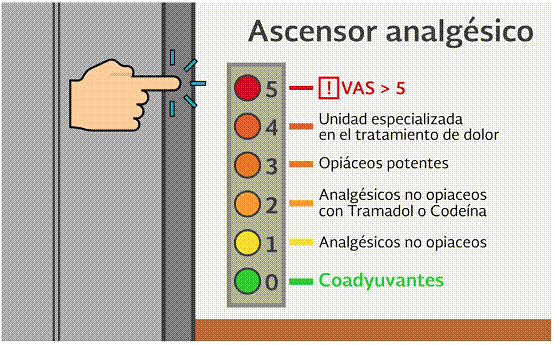
Existen condiciones conocidas de mal pronóstico para
el manejo del dolor por cáncer, dentro de las que destacan: dolor neuropático, dolor
incidental, escalada rápida de opioides y trastornos afectivos (depresión
y ansiedad).
Los principios básicos para el manejo de dolor por
cáncer son:
a) Opioides orales (siempre y cuando sea posible).
b) Manejo de rescate de opioides para dolor irruptivo.
c) Coadyuvantes analgésicos (incluyendo antiinflamatorios no esteroideos (AINES),
antiepilépticos y antidepresivos).
d) Tratamiento profiláctico para náusea y estreñimiento.
e) En caso necesario se recomienda técnicas intervencionistas para el control
del dolor, que se realizarán en unidades que cuenten con clínicas del dolor.
f) Cirugía, radioterapia y quimioterapia paliativa en circunstancias clínicas
específicas.
3.3.7 Cómo prescribir
un opioide.
Tipo de opioide: Los pacientes con dolor
leve por cáncer pueden ser tratados con opioides leves mientras que los de dolor
moderado a grave con los potentes. No es regla que se inicie siempre con uno leve
y posteriormente uno potente.
Para los pacientes que requieren opioide parenteral,
antes de pensar en el tipo, deberá preguntárseles cuáles han recibido previamente
(pueden haber experimentado toxicidad o ausencia de analgesia con el que usted piensa
prescribir).
Determinación
de la dosis: La dosis de opioide debe ser ajustada en cada
caso, en particular, para la obtención de la analgesia con aceptable nivel de efectos
colaterales. La dosificación típicamente requiere ajustes al paso del tiempo. Con
excepción de buprenorfina y fentanilo de liberación transdérmica no existe dosis
tope o máxima recomendada para agonistas puros, y de hecho, dosis grandes de morfina
(algunos miles de miligramos cada 4 horas pueden ser necesarios para el dolor grave).
El alivio del dolor efectivo puede estar acompañado
por prevención anticipada del dolor, ya que muchos pacientes tienen persistencia
o dolor diario, es importante el uso de opioide a horarios regulares y no sólo en
caso necesario. La política es “dolor constante, medicación constante”.
Ruta de administración: Cuando sea posible, la vía de administración ideal es la oral, debido a
su facilidad de administración, independencia y por el costo. En caso de que el
paciente presente imposibilidad para esta vía están como alternativas las vías menos
agresivas como la rectal, la transdérmica o parenteral, la de elección es la subcutánea.
Si el paciente ya tiene una vía intravenosa accesible puede ser utilizada, aunque
aumenta el riesgo de flebitis en caso de vías periféricas. Los opioides intramusculares
están proscritos por el riesgo de infección en el sitio de aplicación, por el grado
de inmunodeficiencia en muchos de ellos y del dolor que provocan, debido a la administración
frecuente. En cuanto a las vías de administración se debe de tomar en cuenta que
la dosis oral es entre 2 a 3 veces mayor que la dosis parenteral (3/1), dado el
rápido metabolismo de los opioides en el hígado (paso pre-hepático), posterior a
su administración oral.
Prescripciones
orales: No utilice las prescripciones "sólo por dolor"
para el dolor por cáncer ni "por razón necesaria", ya que el objetivo
principal de la terapia con analgésicos opioides es mantener niveles plasmáticos
estables del fármaco y prevenir así la presentación del dolor. Por ello, su prescripción
debe ser de acuerdo a un horario para asegurar un buen nivel plasmático.
·
Los opioides de liberación inmediata
que deben ser prescritos cada 4 a 6 horas,
son morfina, codeína, oxicodona, tapentadol e hidromorfona.
·
Los opioides que deben ser prescritos
cada 6 a 8 horas son buprenorfina, tramadol y metadona.
·
Los opioides de liberación prolongada
cada 12 a 24 horas son tramadol, oxicodona,
hidromorfona
y Tapentadol.
Para el caso de algunos opioides tomar en cuenta que
la nalbufina, metadona y otros tienen efecto analgésico de pocas horas, pero su
eliminación es larga y acumulativa. Por lo que la prescripción y administración
de metadona particularmente debe estar a cargo de personal capacitado.
Existen también formulaciones de opioides de larga
duración como las tabletas de morfina de liberación prolongada (esta presentación
aún no está disponible en el país) que se administra cada 12 horas, parches de fentanilo
que se aplican cada 72 horas y buprenorfina transdérmica de 4 hasta 7 días. Estas
formulaciones son mucho más costosas, pero mejoran el apego terapéutico, psicológicamente
dan la impresión al paciente y familiares que toman menos medicamentos y mejoran
la calidad de sueño.
El esquema analgésico siempre debe contar con una dosis de "rescate"
y el cálculo del rescate debe ser calculado de acuerdo con las dosis usadas (aproximadamente
10% de la dosis diaria total), para el "dolor extra", además de la dosis
regular.
Procedimiento para la prescripción:
1. Primero titule y obtenga un buen grado de analgesia
con un opioide de corta duración
(se recomienda siempre iniciar con morfina). (En la práctica valorar el inicio con
tramadol).
2. Una vez obtenida la analgesia deseada si
es posible rotar a un opioide de larga duración, prescriba la dosis equivalente
diaria dividida en dos dosis (cada 12 horas). Puede calcularse como se muestra en
la Tabla I.
3. Permita la utilización, por el paciente, de
dosis de rescate de opioides agonistas de corta duración. Cada dosis debe ser aproximadamente
10% de la dosis diaria total.
4. No iniciar opioides de larga duración en
pacientes con pobre control del dolor o con dolor irruptivo.
El proceso de dosificación del paciente hasta la analgesia adecuada llevará un mínimo
de
varios días.
Si un paciente ya está recibiendo morfina de larga duración y presenta dolor
grave, interrumpa la preparación y reinicie
la de corta duración hasta graduar la dosis nuevamente y obtener buena analgesia.
Ya lograda la analgesia reinicie la morfina de larga duración en la nueva dosis
equianalgésica. (Valorar volver a titular).
Las tabletas de larga duración deben ser ingeridas íntegras, no divida o
triture las tabletas ya que se convierten automáticamente en liberación inmediata.
Rectal: La vía rectal puede ser usada cuando los pacientes presentan náusea, vómito
o necesitan estar en ayuno. Está contraindicada en lesiones del ano o recto porque
la aplicación del supositorio puede causar dolor, en caso de diarrea, o en aquellos
con debilidad, que físicamente no son capaces de aplicárselo. También puede ser
aplicado en la colostomía, esta vía es equianalgésica a la vía oral. Actualmente
en el país no se cuenta con este tipo de presentaciones, por lo que es importante
contar con ellas.
Transdérmica: La vía alterna a la gastrointestinal es la administración transdérmica
que es donde el medicamento es parcialmente absorbido a través de la piel. Este
sistema también mejora el cumplimiento y apego terapéutico, es de elección en pacientes
con cáncer de cabeza y cuello, oral y gastrointestinal. Además, en pacientes débiles,
con demencia o edad muy avanzada y deterioro cognitivo leve, en donde se olvida
la toma de los medicamentos, la vía transdérmica es ideal.
Fentanilo transdérmico debe utilizarse cada 72 horas. Existen presentaciones
disponibles de 25 y 50 mcg/hora, facilitando la flexibilidad de dosificación. La
dosis máxima recomendada por día es de 300 mcg/hora. La Tabla I nos muestra los
valores de conversión entre morfina y fentanilo. Actualmente en el país no se cuenta
con esta presentación, por lo que sería importante contar con ella.
Tabla I. Dosis equianalgésicas
de fentanilo transdérmico
|
Dosis de Morfina V.O.
Dosis mg/día
|
Dosis de Fentanilo
Tasa de Liberación mcg/h.
|
|
45 a 134
|
25
|
|
135 a 224
|
50
|
|
225 a 314
|
75
|
|
315 a 404
|
100
|
|
Nota: 10 mg de morfina I. M. o 30 mg de morfina VO cada 4 horas por 24
horas fue considerado equivalente aproximadamente a 100 mcg/h de fentanilo transdérmico.
|
Fuente: Guía para la rotación equianalgésica
de analgésicos opioides: http://opiodes.heortiz.net
Los niveles plasmáticos son incrementados gradualmente hasta las 8 a 12
horas posteriores a su aplicación, y tiene una vida media de eliminación de 21 horas.
Es la elección ideal en aquellos pacientes con dolor constante y pocos episodios
de dolor irruptivo.
En caso necesario se puede utilizar rescate de morfina oral. Los efectos
colaterales más frecuentes son somnolencia, lentitud mental e irritación de la piel.
La buprenorfina transdérmica es un agonista parcial en presentación de parches,
de 5 mg, 10 mg y 20 mg con liberación de 35 mcg/h y 30 mgs con tasas de liberación
de 52.5 mcg/h, en un periodo de duración de 84 o 96 horas o dos cambios por semana.
Vías de administración
Vía Intravenosa: Es una ruta eficaz alterna a la oral; puede administrarse
en forma intermitente o continua. Esta vía es la de elección si el paciente está
hospitalizado y cuenta con una vía previamente canalizada.
Vía subcutánea: Es la vía de elección para paciente ambulatorio o en aquellos
que no es posible canalizar una vía intravenosa y es la más utilizada en Cuidados
Paliativos. Un manejo recomendado es la utilización de la vía subcutánea con dispositivos
de infusión continua.
Las vías parenterales se utilizan cuando no se puede utilizar la vía oral,
por ejemplo, en pacientes:
● Con náusea y vómito persistente.
● Disfagia grave o problemas
de deglución.
● Delírium, confusión,
estupor u otras alteraciones mentales.
● En los que se requiere
rápido aumento de la dosis para analgesia.
Para su prescripción es necesario calcular la dosis total diaria del opioide
requerido y hacer la conversión. En caso necesario las dosis de rescate también
se deben dar por la misma vía.
La administración intramuscular de analgésicos debe ser evitada por ser
dolorosa e inconveniente y su absorción errática impide un buen control analgésico.
Vía Intraespinal: La analgesia intraespinal debe ser administrada cuando
el dolor no puede ser controlado por la vía oral, transdérmica, subcutánea o intravenosa
o que por efectos colaterales como confusión y náusea se limita la administración.
Esta vía requiere de un experto con conocimiento y experiencia de la técnica, asistencia
con equipo especializado, seguimiento estricto, los cuales son disponibles en medio
hospitalario.
Los opioides utilizados a nivel espinal e intratecal deben ser libres de
conservadores y antioxidantes por el riesgo de producir neurotoxicidad. Los efectos
colaterales pueden ser tolerancia, retención urinaria, constipación, prurito, falla
del dispositivo, neuroinfección e incluso depresión ventilatoria., por la migración
rostral.
3.3.8 Manejo de los efectos secundarios.
Los eventos adversos de los opioides deben ser monitorizados y los efectos
secundarios inevitables deben ser tratados profilácticamente.
Constipación: Es un efecto universal de los opiáceos, y prácticamente no
llega a tener tolerancia, aun durante largos periodos de terapia crónica. Puede
empeorar otros síntomas o complicaciones (obstrucción intestinal, compresión o sección
medular, disminución de ingesta de líquido y disminución de la ingesta de alimentos
por anorexia).
La constipación moderada puede ser manejada con aumento de la cantidad de
fibra requerida en la dieta y el uso de laxantes suaves que deben ser administrados
con horario regular. En caso de constipación grave se recomienda el uso de medicamentos
catárticos y agentes hiperosmolares (lactulosa o sorbitol).
Sedación: Ocurre en la mayoría de los pacientes al inicio del tratamiento
con opioides y luego de un aumento o reajuste en la dosis. Usualmente dura entre
48-72 horas. En caso de sedación extrema considerar la reducción de la dosis. En
algunos casos puede ser de utilidad el uso de estimulantes del SNC como cafeína,
dextroanfetaminas, o metilfenidato Así mismo es conveniente que no se utilicen tranquilizantes
(benzodiacepinas) que pueden potenciar los efectos de somnolencia.
Náusea y vómito: Es importante, en primer lugar, conocer la etiología. La
experiencia clínica sugiere el uso de metoclopramida, cuando no mejora pueden utilizarse
neurolépticos como haloperidol. Ver apartado náusea y vómito.
Depresión respiratoria: Los pacientes que utilizan opioides por periodos
prolongados (mayores de 3 semanas) desarrollan tolerancia a los efectos de depresión
respiratoria. Es más frecuente cuando se inicia el tratamiento con dosis altas en
pacientes vírgenes a opioides. En caso de que esto ocurra se recomienda el uso de
naloxona (0.4 mg en 10 ml de solución salina), administrando 0.5 ml (0.02 mg) en
bolo cada minuto hasta obtener la estabilidad.
Neurotoxicidad inducida por opioides.
Los opiáceos ocasionalmente
pueden producir mioclonias, convulsiones, alucinaciones, confusión, y es indicación
de rotar el opioide o descontinuarlo.
Otros efectos secundarios.
Alteraciones del sueño,
del deseo sexual, diaforesis, retención aguda de orina y prurito.
Seguimiento:
● Se debe dosificar de acuerdo a la intensidad
del dolor, según la valoración del paciente y su tolerancia. Iniciar siempre con
la dosis más baja, y titularla paulatinamente. No existe dosis adecuada que pueda
ser recomendada para todos los pacientes. El control del dolor deberá ser evaluado
al menos una vez por semana.
● En casos de insuficiencia renal o hepática
se deberá ajustar la dosis y según el aclaramiento del fármaco con un seguimiento
más frecuente.
● Cuando se efectúe el ajuste a la dosis total
por día no olvide que el rescate cambia al 10% de la nueva dosis por día total.
● En caso necesario utilizar adyuvantes y favorecer
analgesia multimodal.
● El dolor neuropático responde en un 30% a
los opioides en general y requiere empleo de adyuvantes para su manejo.
Suspensión de terapia opioide:
Si el dolor se controla, el opioide debe suspenderse en forma progresiva disminuyendo
la dosis total en un 25%, sin ningún riesgo significativo de desarrollo de síndrome
de abstinencia. Posteriormente puede disminuirse en un 50% cada 48 a 72 horas. Cuando
la dosis diaria total es de 15 mg de morfina oral o su equivalente, el opioide puede
ser interrumpido totalmente.
3.3.9 Tolerancia y dependencia física.
La tolerancia a un opioide
y la dependencia física son esperadas siempre que se administra un tratamiento analgésico
por largos periodos y no debe ser confundida con la dependencia psicológica (adicción),
la cual se caracteriza por comportamiento compulsivo a la droga.
El desconocimiento de estos
términos, en relación al uso de opioides, interferirá en la práctica de su prescripción,
administración y dispersión para el control del dolor y contribuirá al problema
de subtratamiento.
La tolerancia a un opioide
es definida como la necesidad al incremento de la dosis requerida al paso del tiempo
para mantener el alivio del dolor. El primer indicio para los pacientes es la disminución
de la duración del tiempo de analgesia entre dosis y dosis.
La dependencia física a
un opioide se manifiesta cuando se descontinúa abruptamente o ante la administración
de naloxona o nalbufina; se manifiesta comúnmente por ansiedad, irritabilidad, temblores
y oleadas de calor, unida al dolor, lagrimeo, rinorrea, diaforesis, náusea, vómito,
cólico, y diarrea.
La forma moderada del síndrome
de abstinencia no debe ser confundida con síndromes virales gripales y las fases
son:
● Fase inicial: Existe
la presencia de rinorrea, epifora o lagrimeo, bostezos, ansiedad y sudoración; generalmente,
aparece entre las 8-12 horas después de la última dosis del opioide.
● Fase intermedia:
Se presenta cuando el síndrome de abstinencia alcanza su mayor intensidad. Se caracteriza
por midriasis, piloerección, mialgias, artralgias, contracturas musculares, dolor
óseo, diaforesis, taquicardia, hipertensión, temblor, irritabilidad, agitación motora,
anorexia e insomnio.
● Fase tardía: Parestesias,
fiebre, dolor abdominal tipo cólico, náuseas, vómito, diarrea e hiperglucemia.
Para los opioides de vida
media corta (codeína, morfina, hidromorfona), el inicio de los síntomas de abstinencia
puede ocurrir dentro de 6 a 12 horas, con pico de 24 a 72 horas, después de descontinuarlo.
Para los de vida media larga (metadona, buprenorfina transdérmica y fentanilo transdérmico),
el síndrome
de abstinencia debe ser esperado después de 24 horas o más, posterior a descontinuar
el fármaco y es de intensidad variable.
3.4 Anorexia- Caquexia-Astenia.
La anorexia, la caquexia
y la astenia, por lo regular se presentan en forma simultánea, aunque pueden presentarse
en forma separada. La anorexia se define como la incapacidad del paciente para comer
normalmente o la abolición o pérdida involuntaria del apetito; puede ser primaria
o secundaria; en algunas ocasiones se confunde con “saciedad temprana” por ejemplo:
“tengo hambre, busco comida, después de unos bocados me siento satisfecho y no puedo
comer un bocado más”.
Se le considera caquexia a la pérdida acelerada de peso en contexto de un
proceso inflamatorio crónico relacionado a condiciones tumorales o inflamatorias.
Ese estado usualmente se acompaña de una letargia extrema, fatiga, y debilidad generalizada
por lo que algunos autores lo consideran como síndrome de caquexia-anorexia-astenia.
Caquexia se caracteriza por la pérdida de masa muscular y grasa corporal. Es importante
considerar que la caquexia no se relaciona con la ingesta de alimento. El síndrome
caquexia-anorexia es la manifestación de actividad neoplásica.
Astenia es la sensación de cansancio o agotamiento extremo.
Causas.
Este síndrome se presenta por diferentes motivos, los cuales pueden relacionarse
directamente con la enfermedad o por otras comorbilidades, entre las cuales se encuentran:
● Comida que no sea del
agrado del enfermo,
● Rechazo a comidas abundantes,
● Olores penetrantes o
desagradables (ejemplo: comidas con especias, abscesos abiertos purulentos cercanos
a cara o en boca),
● Alteraciones del gusto,
● Náusea y vómito.
● Disfagia orofaríngea
● Gastropatías (ejemplo:
dispepsia),
● Saciedad temprana,
● Estreñimiento o constipación,
● Dolor,
● Lesiones en labios y
cavidad oral,
● Alteraciones bioquímicas
(ejemplo: hipercalcemia, uremia, hiponatremia),
● Ansiedad y depresión,
● Progresión o avance de
la enfermedad,
● Asociada a los tratamientos,
● Fatiga extrema, y
● Puede ser secundaria
a la liberación de caquexinas, como el Factor de Necrosis Tumoral (TNF).
Evaluación.
● Historia clínica detallada:
Como cualquier acción en medicina se requiere de una historia clínica minuciosa
identificando claramente los hábitos nutricionales.
● Exploración física:
Exploración intencionada en busca de signos y síntomas de causas subyacentes,
muy específicamente en el tracto gastrointestinal. Por ejemplo, para el caso de
disfagia orofaríngea se puede realizar alguna prueba de detección como el test modificado
de deglución de agua u otro equivalente.
Evaluar la intensidad de los síntomas por separado, se puede realizar con
una escala visual análoga (EVA) (Ver Anexos p:124).
Documentar las medidas antropométricas: pérdidas de peso de 2.5 kilogramos
durante los últimos
2 meses o una pérdida del 10% del peso corporal en un periodo de 3 meses es un indicador
de mal pronóstico.
● Exámenes complementarios
que nos orienten para evaluar desnutrición proteica.
Tratamiento.
● Siempre que pueda trate
las causas subyacentes.
● Medidas generales:
o Explicar al enfermo y a la familia
acerca de la reducción del consumo de alimentos en relación al proceso de la enfermedad
para disminuir la ansiedad frente a la baja ingesta de alimentos.
o No administrar aportes nutricionales
más allá de lo que el paciente pueda ingerir por sus propias capacidades.
o Acompañar al enfermo mientras
come.
o Reducir porciones, adecuar alimentos
ofrecidos o dar flexibilidad con los horarios.
o Fomentar una deglución segura a través de la adecuación del
volumen y la consistencia de los alimentos (por ejemplo, utilizar espesantes, papillas,
evitando alimentos líquidos), control postural apropiado de cabeza-cuello (por ejemplo,
posición sentada, flexión anterior de la cabeza).
● Medidas farmacológicas:
Se pueden emplear de acuerdo a la sobrevida estimada del paciente y a la
causa que está generando el síndrome, se emplean fármacos (orexigénicos) que favorecen
la ingesta de alimentos.
o Agentes procinéticos: facilitan
el vaciamiento gástrico e inhiben la náusea crónica, también son útiles para la
saciedad precoz.
·
Metoclopramida
·
Cisaprida
o Corticosteroides: efectivos
sólo en el 50% de los casos y por sólo 4 a 6 semanas.
·
Dexametasona
·
Prednisolona
·
Prednisona
o Progestágenos:
·
Acetato de megestrol
·
Medroxiprogesterona
o Antidepresivos:
·
ISRS
- Mirtazapina
·
Tricíclicos
- Amitriptilina
o Cannabinoides.
o Estimulantes del apetito.
3.5 Náuseas y Vómito.
La náusea es una sensación desagradable en la parte alta gastrointestinal,
que puede o no estar acompañada de vómito.
Vómito es la expulsión súbita del contenido gastrointestinal a través de
la boca. Estos síntomas se presentan en alrededor del 40% de los pacientes en etapas
avanzadas.
Causas.
Se produce por estímulo del “centro de vómito” localizado en el SNC, en
el área postrema del IV Ventrículo. Se clasifican de la siguiente forma:
● Debidas al cáncer: irritación
gastrointestinal, hemorragia, estreñimiento, aumento en la presión intracraneal,
hepatomegalia, dolor, ansiedad, síndromes paraneoplásicos, alteraciones bioquímicas
y otras.
● Debidas al tratamiento:
quimioterapia, radioterapia, fármacos y otros.
● Concurrentes: gastropatías
previas (úlcera gástrica o duodenal, gastritis alcohólica o medicamentosa), infecciones
y alteraciones bioquímicas.
● Otras: relacionados con
los alimentos (olores, sabores), insistencia para que el enfermo coma, etc.
Evaluación.
● Historia clínica:
o Determine la intensidad de ambos
síntomas utilizando la escala de Edmonton.
o Determine el inicio duración
y frecuencia de los síntomas.
o Determine la cantidad, número,
y características del vómito en caso de estar presente.
o Situaciones que agravan o alivian
los síntomas.
o Revise los medicamentos que
consume para identificar potenciales factores de riesgo.
● Exploración física:
o Exploración abdominal completa
o Descartar la presencia de oclusión
intestinal, afección del SNC, u otros mecanismos etiogénicos.
o Realice un examen rectal para
descartar impactación fecal.
● Exámenes complementarios:
o Realice estudios diagnósticos
de laboratorio.
o Las radiografías abdominales
pueden demostrar datos sugestivos de oclusión intestinal.
Tratamiento.
● Siempre que pueda trate
las causas subyacentes.
● Medidas generales:
o Dieta blanda a tolerancia, fraccionada
con abundantes líquidos.
o Revisar y tratar causas concomitantes
como el uso de algunos fármacos.
● Medidas farmacológicas:
o Procinéticos:
·
Metoclopramida
·
Cisaprida
·
Cinitaprida
o De acción central:
·
Haloperidol
·
Levomepromacina
o Acción serotoninérgica:
·
Ondansetrón
·
Tropisetrón
·
Palonosetrón
·
Granisetrón
o Adyuvantes:
·
Dexametasona (se puede asociar a otro
antiemético en casos refractarios)
3.6 Cuidados de la boca.
En enfermedades en fase avanzada suelen presentarse múltiples alteraciones
en la cavidad oral, alrededor del 80-90% de los pacientes sufren alguna alteración,
lo que limita la vía oral, dificulta la alimentación, el habla y la toma de medicamentos,
además de producir halitosis, alteraciones en el sentido del gusto y dolor disminuyendo
considerablemente la calidad de vida. Los objetivos en el cuidado de la boca se
enfocan a la prevención del dolor y/u otras molestias, mantener mucosas y labios
hidratados y limpios.
Los cuidados de la boca son indispensables para el bienestar del paciente.
Causas.
Entre ellas se encuentran:
● Falta de higiene.
● Xerostomía o sequedad
de boca.
● Fármacos.
● Relacionadas al tratamiento:
radioterapia y quimioterapia.
● Ajuste de prótesis bucales.
● Mucositis e infecciones
Evaluación.
Generalmente son subvaluadas por lo que se requiere que sean tomadas en
cuenta.
Historia Clínica: realizar interrogatorio dirigido para identificar las
posibles causas subyacentes.
Exploración física: revisar la cavidad oral, incluyendo las encías, paladar,
lengua, dientes y carrillos en cada visita. Buscar signos dependiendo de la posible
etiología como: cambios en el sentido del gusto, eritema, placas blanquecinas, placas
de detritus, restos alimenticios, halitosis, lengua saburral, ulceraciones, entre
otras.
Tratamiento.
● Siempre que pueda trate
las causas subyacentes.
o Fármacos: valorar dosis y posible
suspensión.
● Medidas Generales:
o Aumentar la ingesta de líquidos.
o Higiene oral: limpieza de dientes,
encías y lengua, mínimo 3 veces al día con y sin ingerir alimentos, con cepillo
de cerdas suaves.
● Medidas para humedecer
la boca
o Enjuagues con manzanilla y limón
(eliminar el limón en caso de dolor).
o Beber pequeños sorbos de líquido.
o Chupar caramelos sin azúcar,
pequeños pedazos de piña natural u otros cítricos y/o masticar chicle.
o Tabletas de vitamina C.
● Medidas farmacológicas:
Boca seca:
·
Saliva artificial.
·
Hielo o nieve.
o Soluciones debridantes:
·
3/4 de bicarbonato más 1/4 de agua
oxigenada.
·
3/4 de solución fisiológica más 1/4
de agua oxigenada.
o Utilizar soluciones antisépticas:
·
Clorhexidina al 0,2%.
o Soluciones anestésicas: en afecciones
dolorosas de la boca (enjuagues cada 2-4 horas.):
·
Benzidamida
·
Lidocaína al 1-5% en glicerina.
·
Hidróxido de aluminio más lidocaína
al 2% en partes iguales.
Micosis:
·
Nistatina
·
Miconazol
·
Fluconazol
Mucositis:
·
Difenhidramina al 0,25%, hidróxido
de aluminio o sucralfato y lidocaína al 2% (valorar la pertinencia de las cantidades
para las fórmulas magistrales).
3.7 Estreñimiento/Constipación.
Se refiere a la evacuación
de deposiciones más consistentes con menor frecuencia o con mayor dificultad de
lo habitual.
En enfermedad terminal
se presenta en 50-95% de los casos.
Causas.
● Relacionadas con la enfermedad: Invasión intestinal,
compresión intestinal, daño neurológico, hipercalcemia.
● Relacionado con las condiciones del paciente:
Inactividad/reposo, baja ingesta de alimentos y/o líquidos, deshidratación, desequilibrio
hidroelectrolítico, incapacidad para llegar al baño o debilidad.
● Alteraciones metabólicas.
● Fármacos: Opioides, anticolinérgico, neurolépticos,
antidepresivos, antiácidos, hierro.
● Patologías concomitantes: Diabetes, hipotiroidismo,
fecalomas, hemorroides.
Evaluación.
● Historia clínica: Hábitos intestinales previos
y actuales, diarrea, distensión abdominal, náusea, vómito, pujo, tenesmo.
● Exploración física: Buscar distensión abdominal,
peristalsis disminuida o aumentada, signos de irritación peritoneal. Tacto rectal:
Hemorroides, fisuras o fístulas, estenosis rectal, fecaloma o ámpula rectal vacía,
etc.
● Exámenes complementarios de laboratorio y
gabinete.
Tratamiento.
● Siempre que pueda trate las causas subyacentes.
● Medias generales:
o Mantener actividad física en lo posible.
o Aumentar la ingesta de líquidos y contenido
de fibra en la dieta si el paciente deambula, en paciente encamado administrar laxantes.
● Medidas farmacológicas:
o Laxantes:
·
Estimuladores del peristaltismo:
● Senósidos.
·
Reblandecedores de heces:
● Osmóticos o salinos:
o Lactulosa.
● Lubricantes:
o Parafina líquida.
o Glicerina supositorios.
o Laurilsulfato sódico en microenemas.
·
Aumentadores del volumen fecal (si
el paciente deambula):
● Salvado, metilcelulosa.
● Semillas de plántago ovata.
De ser necesario se pueden
utilizar combinaciones de fármacos de diferentes grupos para aumentar la efectividad.
En caso de fecaloma, desimpactar.
3.8 Ansiedad.
Se define como una anticipación
de un daño o desgracia futuros, acompañada de una sensación desagradable y/o de
síntomas somáticos de tensión. Se manifiesta como una sensación profunda de inquietud. Puede ser una reacción normal ante una
enfermedad física, es muy común en pacientes ante la fase terminal de su vida.
Es normal ante determinadas
situaciones y constituye una respuesta habitual a situaciones cotidianas estresantes.
Cuando sobrepasa cierta intensidad o supera la capacidad adaptativa de la persona,
se convierte en patológica, provocando malestar significativo con síntomas que afectan
tanto al plano físico, como al psicológico y conductual.
Se presenta en alrededor
de 36% de los pacientes con cáncer.
Existen varios trastornos
de ansiedad, los más frecuentes son:
● Trastorno por ansiedad generalizada: en donde
podemos encontrar inquietud, dificultad para concentrarse, insomnio, tensión muscular,
entre otros.
● Crisis de ansiedad: de aparición súbita, palpitaciones,
taquicardia, taquipnea, temblores, opresión torácica, mareo, sensación de despersonalización,
disnea, insomnio, diaforesis, entre otros.
Causas.
● Orgánicas: Dolor intenso, debilidad, insomnio,
náuseas, disnea.
● Fármacos: Esteroides, benzodiacepinas, opiáceos,
neurolépticos, antidepresivos.
● Psiquiátricas: Trastornos de pánico, depresión,
delirium, psicosis.
● Adaptativas: temor a tratamiento, miedo a
la muerte, trastornos del sueño, etc.
Evaluación.
● Historia clínica: Realizar una evaluación
integral, descartando causas tratables, orgánicas, psiquiátricas, por fármacos y/o
situacionales. Interrogar necesidades psicológicas y espirituales, valorar la personalidad
previa del paciente. Debe investigarse si existe duelo anticipado ante la fase terminal
de la enfermedad y no se ha tenido una adecuada preparación (apoyo tanatológico)
ante
lo inevitable.
● Exploración física: Buscar signos y síntomas
de dolor, depresión, delirium, intoxicación por fármacos, etc. Antecedentes del
uso de benzodiacepinas o neurolépticos.
Tratamiento.
● Siempre que pueda trate las causas subyacentes.
● Medidas generales:
o Proporcionar un ambiente seguro.
o Brindar medidas de apoyo psicológico.
o Fomentar la presencia de la familia y el contacto
físico.
o Terapias complementarias.
o Asegurar un adecuado control de síntomas.
o Aplicación de escala de valoración de ansiedad.
● Medidas Farmacológicas:
o Benzodiacepinas (ej. clonazepan, lorazepan,
midazolan).
o Neurolépticos.
o Antidepresivos y ansiolíticos.
3.9 Depresión
Se caracteriza por la presencia
de tristeza, pérdida de interés o placer, sentimientos de culpa o falta de autoestima,
trastornos del sueño o del apetito, sensación de cansancio y falta de concentración.
La depresión se presenta
en aproximadamente 37% de los pacientes con enfermedad avanzada. Es de suma importancia
diagnosticar ya que se relaciona con la calidad de vida y la adherencia al tratamiento.
Es importante mencionar que el diagnóstico debe basarse sobre todo en los síntomas
emocionales y cognitivos, más que en los somáticos, que son frecuentes y propios
de la enfermedad (cansancio, somnolencia, pérdida de peso, debilidad, anorexia),
no obstante, la tristeza permanente y la desesperación son indicadores de que la
depresión está presente en la persona que enfrenta una enfermedad terminal y no
debe encasillarse en la premisa de que es una situación normal.
Causas.
● Antecedentes de depresión.
● Dolor.
● Tumores.
● Metástasis a SNC.
● Complicaciones metabólicas.
● Factores psicosociales.
● Factores existenciales.
Evaluación.
El reto está en identificar
si la depresión se relaciona con un trastorno adaptativo por la enfermedad avanzada
o se trata del desarrollo de un proceso patológico.
● Historia clínica: Interrogar por enfermedad
psiquiátrica previa, antecedentes familiares, retiro reciente de medicamentos, llanto
fácil, alteraciones en apetito, pérdida de peso, insomnio o hipersomnia, retardo
o agitación psicomotriz, fatiga, pérdida de la habilidad para concentrarse, desesperanza,
ideas suicidas e ideas de culpa. Los síntomas psicológicos de la depresión nos pueden
orientar hacia el diagnóstico, entre ellos: ánimo disfórico, disminución de la autoestima
y sentimiento de minusvalía, pérdida de interés o placer en todas o en la mayoría
de las actividades del día (anhedonia).
● Exploración física y de funciones mentales
superiores.
● Exámenes complementarios de laboratorio y
gabinete.
● Aplicación de escala de valoración de depresión
(Edmonton, GDS).
Tratamiento.
● Siempre que pueda trate las causas subyacentes.
● Medidas generales:
o Proporcionar un ambiente seguro.
o Fomentar la interacción social.
o Medidas de apoyo psicológico.
o Actitud empática.
o Explicar el alcance del tratamiento.
o Fortalecer redes de apoyo.
● Medidas farmacológicas:
Expectativa de vida menor a tres meses:
o Psicoestimulantes.
o El efecto terapéutico del tratamiento antidepresivo
es en promedio de 6 a 8 semanas por lo que no se recomiendan.
Expectativa de vida mayor
a tres meses:
o ISRS:
·
Sertralina.
·
Citalopram.
o Tricíclicos:
·
Amitriptilina.
·
Imipramina.
o ISRNS (Inhibidores de la recaptura de Serotonina
y Noradrenalina):
·
Venlafaxina.
o ISRS y antagonista de receptores de 5HT2:
·
Trazodona.
3.10 Disnea.
Es la sensación subjetiva de falta de aire o ahogo que el paciente experimenta.
Se debe realizar diagnóstico diferencial con otras alteraciones del patrón respiratorio
como taquipnea o polipnea.
La incidencia de la disnea en pacientes con cáncer en fase avanzada se presenta
en un rango que oscila entre 19-90%, dependiendo del tipo de cáncer, siendo más
común en el cáncer de pulmón o en aquellos casos con metástasis pulmonares; durante
la última semana de vida se incrementa a 70-90% de los pacientes.
Causas.
● Directamente por el cáncer:
o Por compresión del tumor sobre
un bronquio principal.
o Como resultado de debilidad
y fatiga muscular respiratoria, particularmente cuando la causa fundamental es la
existencia de patología pulmonar.
o Linfangitis carcinomatosa.
o Algunos tratamientos de quimioterapia,
radioterapia o quirúrgicos.
● Derrame pleural. ·Restricción
generada por la presión abdominal en los pacientes con ascitis a tensión o crecimiento
abdominal.
● Anemia grave.
● Síndrome de anorexia-caquexia-astenia.
● Síndrome de vena cava
superior.
● Fibrosis Pulmonar.
● EPOC.
● Arritmias.
● Asma.
● Ansiedad.
Evaluación:
● Historia clínica: Interrogatorio
dirigido a causas concomitantes, realizar una anamnesis del síntoma averiguando
la intensidad para lo que se puede utilizar la escala Edmonton o la clasificación
del New York Heart Association.
● Exploración física: buscar
intencionadamente signos y síntomas relacionados con causas concomitantes como datos
de dificultad respiratoria.
Tratamiento:
● Siempre que pueda trate
las causas subyacentes.
● Medidas generales:
o Explicar el origen de los síntomas
y determinar con el paciente el tipo y los objetivos del tratamiento.
o Posición cómoda que facilite
una buena ventilación (semisentado).
o El paciente debe contar con
una atmósfera relajada.
o Mantener al paciente en espacios
abiertos y bien ventilados.
o Fomentar que el paciente siempre
esté acompañado.
o Evitar comidas abundantes.
o Aumentar los cuidados de la
boca.
o Aumentar el consumo de líquidos.
● Medidas farmacológicas:
o Opioides:
·
Morfina.
o Diuréticos (cuando esté indicado):
·
Furosemida.
o Broncodilatadores: En caso de
broncoconstricción:
·
Salbutamol.
·
Bromuro de Ipatropio.
o Analgésicos locales:
·
Lidocaína.
o Corticoesteroides:
·
Metilprednisona.
·
Dexametasona.
·
Prednisona.
o Benzodiazepinas: En caso de
crisis de ansiedad.
3.10.1 Delirium o estado confusional
agudo.
Es un síndrome cerebral orgánico agudo, caracterizado por un deterioro global
de las funciones cognitivas, depresión del nivel de conciencia, trastornos de la
atención e incremento o disminución de la actividad psicomotora. Aproximadamente
30-67% de los episodios de delirium son reversibles. El delirium se presenta en
aproximadamente el 80% de los pacientes terminales, su prevalencia en el curso de
la enfermedad varía entre 10-27%, durante la última semana de vida se estima un
incremento hasta el 80-95%, esto es conocido como agitación o delirium terminal.
El delirium se define como un síndrome confusional agudo con cambios en
la atención y la cognición, su presentación clínica varía desde el paciente con
una importante agitación psicomotriz hasta aquel en situación letárgica o hipoactiva.
Los subtipos clínicos del delirium incluyen los siguientes:
● Hiperactivo: Paciente
despierto, alerta, confusión, agitación con o sin alucinaciones, ilusiones, con
o sin mioclonus, con o sin hiperalgesia. Predominan síntomas de agitación psicomotora
y conductual
● Hipoactivo: Poco despierto,
confusión, somnolencia (puede simular depresión), con o sin ensimismamiento. Se
caracteriza por un estado de somnolencia, pasividad y confusión.
● Mixto: Alternan síntomas
de ambos tipos de delirium.
Debe prestarse una cuidadosa atención a los diagnósticos diferenciales.
Se suele confundir con demencia y depresión.
Los factores de riesgo para el delirium incluyen: enfermedad avanzada, deshidratación,
deterioro cognitivo previo, hospitalización, deterioro visual, edad avanzada, ingesta
de más de 3 medicamentos a la vez.
Causas.
La etiología es multifactorial, muchas de ellas son potencialmente reversibles
si se identifican y tratan oportunamente, e incluyen:
● Medicamentos: Opioides,
medicación psicotrópica (Ej. benzodiazepinas) y esteroides.
● Sepsis.
● Desorden electrolítico.
● Deshidratación.
● Falla orgánica (renal,
hepática).
● Tumor cerebral (primario,
secundario [parenquimatoso o leptomeníngeo]).
● Hipoxemia.
● Síndromes paraneoplásicos.
● Por el tratamiento del
cáncer.
● Otras condiciones médicas.
Evaluación.
Realizar el diagnóstico
correcto, según los criterios diagnósticos del DSM-5:
1. Alteración en el nivel
de conciencia con disminución de la capacidad para enfocar, sostener o mantener
la atención. Alteración del ciclo sueño-vigilia (somnolencia diurna y agitación
nocturna) o cambios en el afecto.
2. Cambio en cognición
(déficit de memoria, desorientación, alteración de lenguaje, alteraciones perceptuales)
que no se explica por una enfermedad preexistente, establecida o demencia.
3. La alteración ocurre
en corto tiempo (horas o días), tiende a fluctuar durante el curso del día. Movimientos
anormales, pueden presentar asterixis o mioclonías
4. Existe evidencia, durante
la historia clínica, examen físico y de laboratorio, de una condición médica que
esté relacionada con la alteración.
● Historia clínica: Evaluar la presencia de alucinaciones (táctiles, visuales y auditivas),
y pensamientos alucinatorios.
● Examen físico: Buscar signos y síntomas clínicos
de causas potenciales de delirium. La retención urinaria y la impactación fecal
pueden precipitar o agravarlo.
● Examen mental: Usar herramientas de evaluación
sistemáticamente (Confusion Assessment Method). Estas escalas deben ser aplicadas
aun cuando el paciente no manifieste signos clínicos de delirium, con la finalidad
de hacer un diagnóstico precoz.
● Exámenes complementarios de laboratorio y
gabinete.
Tratamiento.
● Siempre que pueda trate las causas subyacentes.
o Fármacos: Ajustar y si es posible descontinuar
todas las posibles causas farmacológicas.
o Toxicidad opioide: Rotación opioide o cambio
en la vía de administración.
o Sepsis: Tratamiento con antibióticos apropiados
según el pronóstico de vida del paciente.
o Deshidratación: Hidratación y corrección de
desequilibrio electrolítico.
o Hipercalcemia: Tratarla con hidratación intensiva
y bifosfonatos.
o Retención urinaria: Canalización.
o Impactación fecal: Desimpactar
o Hipoxia: Tratar la causa subyacente y administrar
oxígeno.
o Tumor cerebral o metástasis: Considerar altas
dosis de corticoesteroides y/o radioterapia.
● Medidas generales:
o Proporcionar un ambiente seguro.
o Control de agitación y prevención de caídas,
evitar sujeción.
o Mantener el ritmo circadiano: exponer a luz
del sol durante el día, luz tenue nocturna, no interrumpir el sueño nocturno.
o Facilitar la orientación tiempo espacio: Rutinas,
relojes visibles, etc.
o Permitir la presencia de familiares en la asistencia
y el acompañamiento y contar con objetos familiares cerca.
o Evitar sobreestimulación y utilizar auxiliares
visuales o auditivos cuando los requiera.
o Procurar una nutrición, uresis y evacuaciones
adecuadas.
● Medidas farmacológicas:
o Agitación/ Alucinaciones: Tratamiento neuroléptico.
Una vez que los síntomas están controlados, se puede intentar reducir la dosis a
la mínima efectiva, tan rápido como la situación lo permita:
·
Haloperidol.
·
Olanzapina, quetiapina.
·
Risperidona.
·
Levomepromazina.
o En caso de agitación extrema se pueden agregar
benzodiacepinas, aunque en algunos pacientes tiene un efecto paradójico.
● Cuando la situación se vuelve incontrolable
pese a haber aplicado todas las medidas anteriores, se deberá iniciar una infusión
continua de midazolam (Ver sedación terminal).
3.10.2 Prurito.
El prurito es la sensación desagradable que genera urgencia de rascar la
piel de manera repetitiva. En el contexto de los Cuidados Paliativos representa
un síntoma no muy frecuente pero muy estresante o angustiante cuando es grave y
persistente. El prurito se asocia a muchos tipos de cáncer, predominantemente hemáticos
o linfáticos, sin embargo, también se presenta en enfermedades crónicas avanzadas
como la insuficiencia renal, la cirrosis; en personas con SIDA la prevalencia llega
a ser de hasta 20%. Por otro lado, el prurito es un efecto adverso conocido de los
opioides que ocurre con una prevalencia estimada de 1%.
Causas.
Periféricas:
·
Enfermedades cutáneas (xerosis, etc.).
·
Urticaria.
·
Reacciones a picaduras de insectos.
·
Reacción a medicamentos.
·
Mastocitosis cutánea.
·
Neuropatía periférica.
Centrales:
·
Lesión encefálica.
·
Absceso encefálico.
·
Tumor encefálico.
·
Esclerosis múltiple.
·
Uso de opioides.
·
Colestasis.
·
Paraneoplasia.
·
Psicógena.
Mixtas:
·
Hiperuremia.
Evaluación:
Entrevista clínica: Escuchar y hacer énfasis en la narrativa del paciente;
preguntar por la localización, el inicio y la temporalidad del prurito; obtener
información sobre la medicación, productos de cuidado personal, historia familiar,
de viajes y psiquiátrica.
Exploración física: Determinar la presencia de lesiones primarias de la
piel, observar la distribución del prurito si este es localizado o generalizado;
en el caso del localizado asociado a un tipo específico de lesión primaria de la
piel lo más probable es que se deba a un diagnóstico en particular; una distribución
por dermatomas acompañada de dolor, quemazón o disminución de la sensibilidad sugiere
una patogénesis neuropática. En el contexto de un prurito generalizado sin lesiones
primarias de la piel, el diagnóstico diferencial es más amplio que requiere un abordaje
más exhaustivo; siendo importante buscar signos de hepatopatía crónica, esplenomegalia,
linfadenomegalia, entre otros.
Tratamiento.
·
Siempre que pueda trate las causas
subyacentes identificadas.
o Xerosis: uso de emolientes.
o Reacción a un medicamento: suspenderlo
y cambiarlo por otro alternativo.
o Dermatitis atópica: esteroide
tópico.
o Dermatitis por contacto: esteroide
tópico y evitar la exposición en el futuro.
o Escabiasis: permetrina o malatión.
o Colestasis por obstrucción del
colédoco: colocación de endoprótesis por colangiopancreatografía retrógrada endoscópica
u otra alternativa de drenaje biliar en centro especializado.
o Hiperuremia en hemodiálisis:
optimizar el tratamiento sustitutivo renal, corregir hiperfosfatemia, ferropenia,
fototerapia.
o Linfoma de Hodking: radioterapia
o quimioterapia.
·
Medidas generales:
o Evitar bañar/tallar la piel
con jabón.
o Usar sustitutos humectantes
de jabón.
o Secar la piel sin friccionarla
con toallas.
o Minimizar en lo posible, temperaturas
cálidas pues disminuyen el umbral al prurito.
o Uso de ropa ligera y baño con
agua tibia si es posible.
o Uso de emolientes (refrigerados
mejor cuando sea posible) 2 o 3 veces al día.
o Evitar el uso de vestimentas
de lana.
o Interrumpir el ciclo prurito-rascado
ocluyendo las áreas con prurito y recortando las uñas.
·
Medidas farmacológicas:
o Tópicas: fenol 0.5-3%, levomentol
0.5-2%, alcanfor 0.5-3%, capsaicina 0.025-0.075%
(prurito urémico).
o Sistémicas: dexametasona (2-4
mg) o prednisona (10-20 mg) en ausencia de infecciones u otra contraindicación;
prueba de tratamiento antihistamínico con clorfenamina 12 mg/día, hidroxicina 25-100
mg/día, levopromazina 6-25 mg/día u otros; en prurito colestásico sertralina 50-100
mg/día o rifampicina 150 mg/día; entre otras.
10.2.3 Respiración estertorosa.
Está presente aproximadamente en el 50% de los pacientes en la última semana
de vida y es motivo de estrés al paciente y familia.
Causas.
Su origen es causado por la acumulación de líquido en las vías respiratorias
superiores y el inadecuado manejo por el paciente (no poder expulsarlo o deglutirlo).
Las causas más comunes derivan de:
·
Acumulación de saliva es la más frecuente.
·
Por inflamación o infección de la mucosa
bronquial.
·
Causa cardio pulmonar (edema pulmonar)
·
De origen gastrointestinal por reflujo
gástrico.
Evaluación.
Historia clínica: Interrogatorio dirigido a causas concomitantes, realizar
una anamnesis del síntoma averiguando el tiempo de inicio, frecuencia, eventos acompañantes
o desencadenantes e impacto en patrón respiratorio.
Exploración física: Buscar intencionadamente signos y síntomas relacionados
con causas concomitantes como datos de proceso infecciosos respiratorio o reflujo
gastrointestinal.
Tratamiento.
Siempre que pueda trate las causas subyacentes.
Medidas generales:
O Explicar el origen de los síntomas
y determinar con el paciente, familia o cuidador, el tipo y los objetivos del tratamiento.
O Si el paciente se encuentra
inconsciente, informe al familiar o cuidador que el ruido no es angustiante para
el paciente.
O Posición cómoda que facilite
una adecuada mecánica ventilatoria y la expulsión de secreciones (drenaje postural,
semiprona si está inconsciente o inmóvil, semisentada o sentada si es tolerable
en caso de reflujo gastrointestinal).
O El paciente siempre que sea
posible y no le cause angustia se deberá realizar aspiración de secreciones a nivel
de la vía aérea superior.
O Fomentar que el paciente siempre
esté acompañado.
O Evitar comidas abundantes.
O Aumentar los cuidados de la
boca.
O Si la causa es de origen cardiopulmonar
considere la restricción en el consumo de líquidos.
Medidas farmacológicas:
O Antimuscarínico
vía subcutánea:
·
Butilhioscina.
o Diuréticos
(cuando esté indicado por edema pulmonar):
·
Furosemida.
o Procinético
e inhibición de secreción ácida gástrica (en caso de reflujo gastroesofágico):
·
Metoclopramida más
·
Ranitidina.
o Diuréticos
(cuando esté indicado):
·
Furosemida.
o Antibióticos: se considera no
apropiada la prescripción en pacientes con sobrevida estimada menor a 1 semana.
Consideraciones Especiales.
3.11 Sedación al final de la vida.
Definición.
Se entiende por “sedación en el enfermo paliativo en fase terminal” a la
administración intencionada de medicamentos (en las dosis y combinaciones) con el
fin de reducir la consciencia superficial o profundamente, de forma transitoria
o permanente con la intención de aliviar el sufrimiento físico y/o psicológico inalcanzable
con otras medidas, con el consentimiento implícito, explícito o delegado del paciente.
Esta acción ocurre ante síntomas refractarios a la terapéutica convencional
o una urgencia paliativa que requiere alivio inmediato de un síntoma que genera
distrés psicológico.
La sedación terminal tiene como finalidad disminuir su nivel de consciencia
y no acortar la vida del enfermo. Sin embargo, se debe tener presente el “principio
del doble efecto” y considerarlo para la toma de decisiones.
Principios Bioéticos: considerando los principios de beneficencia y no maleficencia,
y a la luz de los conocimientos actuales, se debe considerar que la acción de sedar,
no es buena ni mala, sino necesaria en algunas circunstancias. La prioridad y la
intención deben ser en función del beneficio del paciente, y de una correcta toma
de decisiones. Es tan inapropiado administrar un fármaco con el fin de producir
la muerte del enfermo, como no administrar el tratamiento adecuado y permitir que
el paciente sufra innecesariamente.
Clasificación de la Sedación Terminal:
● Por grado de sedación: ligera-profunda.
● Por duración: reversible-irreversible.
● Por fármacos que la inducen: efecto primario o secundario.
Existen indicaciones clínicas claras para la aplicación de sedación paliativa,
éstas son:
● Cualquier síntoma refractario
que no sea controlable a pesar de haber establecido los tratamientos específicos.
● Emergencias específicas:
o Delirium hiperactivo refractario
al tratamiento con neurolépticos (agitación terminal),
o Convulsiones (status epilepticus),
o Sofocación (disnea incontrolable
con otros métodos, y obstrucción aguda e irreversible de las vías aéreas), y
o Hemorragia masiva con compromiso
vital inmediato e irreversible.
Tratamiento.
Agitación grave o delirium terminal:
En esta situación, generalmente es mejor prescribir un benzodiacepina y una droga
antipsicótica por infusión continua SC o IV.
o Benzodiacepina:
·
Midazolam.
·
Diazepam.
o Antipsicóticos:
·
Haloperidol.
·
Levomepromazina.
En situaciones donde las convulsiones son un riesgo, como casos de mioclonus
multifocales o tumor cerebral usar benzodiacepina por infusión continua SC o IV.
o Benzodiacepina:
·
Midazolam.
·
Diazepam.
o Neurolépticos:
·
Levomepromazina.
·
Cloropromazina.
Delirum terminal que no responde a dosis altas de benzodiacepinas y antipsicóticos
se aconseja prescribir un barbitúrico.
o Barbitúrico:
·
Fenobarbital.
En caso de ilusiones, alucinaciones o agitación paradójica se podrán utilizar
anestésicos por personal calificado (uso hospitalario).
o Anestésicos:
Propofol, tiopental.
Recomendaciones en Sedación Terminal.
Es preciso individualizar la decisión terapéutica para cada paciente. Si
es posible, se deberán conocer las directrices anticipadas y respetar la decisión
del paciente y su familia. Por ley se debe solicitar consentimiento informado explícito,
implícito o delegado que se anexará al expediente clínico. No se deben suprimir
los cuidados elementales de higiene y confort ni suspender la medicación elemental
para el Control Sintomático. Se deben omitir o suspender los tratamientos médicos
que no se dirijan a producir un alivio si es predecible que no afectan de manera
significativa el pronóstico del enfermo. Se debe plantear la sedación como última
medida de control de síntomas.
3.12.0 Urgencias en medicina paliativa.
La atención del paciente terminal en situación de urgencia, requiere de
conocimiento previo del avance de la enfermedad, y disponibilidad de recursos suficientes
que permitan la mayor eficacia y eficiencia.
A los pacientes considerados de riesgo, se les puede dejar una vía intravenosa
disponible, para las posibles emergencias (con un tapón intermitente y lavados diarios
con solución salina); si no es posible se recomienda utilizar la vía subcutánea.
Los principales motivos que requieren atención hospitalaria de urgencia
son:
Hemorragia masiva.
En los enfermos adultos en fase terminal, una hemorragia masiva es una complicación
rara.
Causas.
● Hemoptisis masiva.
● Hemorragia digestiva
(Hematemesis, melena, rectorragia).
● Erosión arterial (secundaria
a tumor).
● Causas concurrentes (discrasias
sanguíneas, déficit de vitamina K, etc.).
Tratamiento.
En un paciente que está cercano a la muerte, es importante considerar una
hemorragia grave como un evento terminal.
Si las condiciones del paciente se estabilizan, una transfusión de sangre después
de 24 a 48 horas puede valorarse.
El tratamiento dependerá de la severidad y de la fuente del sangrado; en
todos los casos, se debe explicar y tranquilizar a la familia e iniciar sedación.
● Medidas generales:
o Se deben utilizar paños de color
oscuro y no blancos, para disminuir el impacto de la sangre.
o No tomar signos vitales, es
innecesario y es causa de mayor estrés para la familia.
o El paciente con hemoptisis debe
permanecer en la cama y, si se conoce el origen del sangrado, conviene que esté
acostado sobre este lado, para evitar el paso de sangre al otro pulmón. Si se desconoce
el origen del sangrado, una posición adecuada puede ser semisentado con la cabeza
hacia delante y disponer de oxígeno a demanda.
o En el paciente con sangrado
en capa, no levantar el apósito de la herida o sitio sangrante, aplicar presión
local sobre la misma para intentar limitar el sangrado.
● Medidas farmacológicas:
o Sedación paliativa (Ver algoritmo).
3.12.1 Sofocación o Disnea Terminal.
La sofocación es la obstrucción o compresión de las vías respiratorias altas.
Es una complicación que suele producir la muerte en forma rápida, pero asociada
a un gran componente de angustia.
El estridor puede considerarse como un preludio de sofocación, y deberá
tratarse con las precauciones y rapidez necesarias.
Es común en las enfermedades avanzadas y se asocia con un incremento importante de la disfagia y disartria;
a veces hay accesos de sofocación mientras se come.
Causas.
● Tumores de cabeza y cuello,
pulmonares, mediastínicos.
● Hemorragias intratraqueales.
● Síndrome de neurona motora.
● Esclerosis Lateral Amiotrófica
(ELA).
● Parálisis pseudobulbar
(disfunción de los nervios craneales inferiores).
● La demencia y un reducido
nivel de conciencia.
● Síndrome de distrés respiratorio
del adulto por edema pulmonar no cardiogénico.
● Fibrosis pulmonar.
● Síndrome de vena cava
superior.
Tratamiento.
● Medidas generales:
o Abrir la ventana o encender
el ventilador si el enfermo dispone de él, como medidas psicológicas de ayuda.
o Si el paciente es portador de
traqueostomía, confirmar que no exista algún tapón causante de la obstrucción, aspirando
con sonda.
o Valorar oxigenoterapia.
● Medidas farmacológicas:
o Morfina oral, intravenosa o
subcutánea.
o Butilhioscina para disminuir
las secreciones.
o Sedación terminal.
3.12.2 Status epilepticus.
Ocurre cuando hay actividad convulsiva continua por más de 30 minutos, o
cuando dos convulsiones ocurren una después de la otra, sin recuperación completa
del estado de conciencia entre ellas.
Causas.
·
Edema cerebral.
·
Tóxicas o metabólicas.
·
Encefalitis virales o autoinmunes.
Tratamiento.
● Medidas generales:
o Proteger la vía aérea del paciente.
o Administrar oxígeno por medio
de cánula nasal.
o Enviar muestras de sangre para
exámenes de laboratorio, en caso de estar hospitalizado.
● Medidas farmacológicas:
o Barbitúricos:
·
Fenobarbital. En caso de persistir
el estado de convulsión (no se debe mezclar con ninguna otra droga).
o Corticoesteroides, si existe
la presunción que la convulsión es debida a edema cerebral.
·
Dexametasona.
·
Hidrocortisona.
·
Prednisona.
o Benzodiacepinas:
·
Midazolam.
·
Diazepam.
o Antiepilépticos:
·
Fenitoína: diluirlo en solución fisiológica.
·
Ácido valpróico.
La claudicación del cuidador/a o familiar se refiere
al agotamiento o colapso tanto físico, como mental o económico e incluso crisis
emocional o espiritual, que puede gestarse en los meses finales de la enfermedad
del paciente o de manera abrupta. La consecuencia puede ser descuido en el cuidado
y/o abandono del paciente ya sea en caso o en hospital (especialmente urgencias).
Esto representa una situación de urgencia que debe atenderse de inmediato por las
consecuencias mencionadas. El acompañamiento familiar y la posibilidad de identificar
signos tempranos de agotamiento podría evitarlo, sin embargo, una medida urgente
sería la atención en un servicio de urgencias para estabilizar la situación y podría
ser lo que se ha denominado “respiro” que puede ser de horas o en algunos casos
de días. Es importante mencionar que no deben realizarse estudios invasivos.
3.13 Referencias.
1. Bernard SA, Bruera E. Drug interactions in
palliative care. J. Clin Oncol 2000; 18: 1780-1799.
2. Jacox A, Carr DB, Payne R, CB Berde, Brietbart
W, Cain JM, Chapman CR, Cleeland CS, Ferrell BR, and Hester NO. Management of cancer
pain. Clinical practice guideline. AHCPR Publication
No. 94-0592. Ed. Rockville, MD: Agency for Health Care Policy and
3. Research. U.S. Department of Health and Human
Services; 1994.
4. Ruiz R. Dolor crónico de origen no oncológico.
Revista Clínica Española. 1995; 195 (monografía 1). Disponible en:www.clinicadeldolor.com/pdf/croniconooncologico.pdf).
5. Merskey H, Bogduk N. Classification of chronic
pain. Seattle: IASP Press, 1994.
6. Foley KM. Controlling cancer pain. Hosp Pract
2000; 35; 101-108.
7. Joranson D. Information about regulatory issues
in pain management. www.medsch.wisc.edu/painpolicy June 1998.
8. Ronald KM. Pharmacological approaches
to pain management. Continumm lifelong learning in neurology. 2005; 11: 137-154.
9. Bruera E, Schoeller T, Wenk R, et al. A prospective
multicenter assessment of the Edmonton staging system for cancer pain. J Pain Symptom
Manage. 1995; 10:348-355.
10. De Pinto M. Pain management. Anesthesiol Clin
North America. 2006; 24: 19-37.
11. Zech DFJ, Grond S, Lynch J, et al. Validation of
the World Health Organization guidelines for cancer pain relief: a 10-year prospective
study. Pain. 1995; 63:65-76.
12. Basbaum AI. Insights into the development of opioid
tolerance. Pain 1995; 61: 349-52.
13. World Health Organization: Cancer Pain Relief:
with a guide to opiod availability. WHO, Geneve 1996.
14. Burton AW. Pain medicine: palliative care section:
a call for more research. Pain Med. 2006;
7: 317-318.
15. Legrand, SB. Palliative management of dyspnea
in advanced cancer. Oncology. 1999; 11: 250-267.
16. Dablin C. Management of symptoms other than pain.
Anesthesiol Clin North America. 2006;
24: 39-60.
17. Dyspnea. In The M.D. Anderson Symptom Control and
Palliative care Handbook. Elsayem A, Driver L Bruera E eds. The university of Texas
Cancer Center. 2002. pp 73-78.
18. Elsayem A, Driver L, Bruera E. The MD Anderson Symptom
Control and Palliative Care Handbook. 2a. Ed. Printing Services, The University
of Texas-Houston Health Science Center, USA: 2002;
61-65.
19. Juan G. Palliative treatment of dysnea with epidural
methadone in advanced emphysema. Chest. 2005;128: 3322-3328.
20. Dudgeon D, Kristjanson L, Sloan J, et al. Dyspnea
in cancer patients: prevalence and associated factors. J Pain Symtom Manage 2001;
21:95-102.
21. Morrison C. RN. Identification and management of
delirium in the critically ill patient with cancer.
Clin Issues. 2003; 14: 92-111.
22. Yennuraj A AM. Pain and terminal delirium research
in the elderly. Clin Geriatr Med. 2005;
21: 93-119.
23. Kaplan NM MD. Etiology and management of delirium.
Medical Sciences. 2003; 325: 20-30.
24. Lui, Chia-YiH. Efficacy of risperidone in treating
the hyperactive symptoms of delirium. Intern Clin Psychopharmacology. 2004; 19:
165-168.
25. Bruera E., Palmer SF., Effect of fish oil on
appetite and other symptoms in patients with advancer cancer and anorexia/caquexia:
a double-blind, placebo controlled study. J. Clin Oncol. 2003;
21: 129-134.
26. Mellar D. Walsh D, et al, Appetite and cancer-associated
anorexia: a review. J. Clin Oncol. 2004;
22: 1510-1517.
27. Sutton LM, Wahnefried WD, et al. Management of terminal
cancer in elderly patients. The Lancet Oncology. 2003; 4: 1234-1252.
28. Cancer pain. NCCN Practice Guidelines in Oncology,
v. 1.2001. Available from. http://www.nccn.org/physician_gls/index.html. Accessed
August 2003.
29. Twycross R, Wilcock A. Alimentary symptoms. In:
Symptom management in Advanced Cancer. Twycross R, Wilcock A eds. Radcliff Medical
Press Oxon 2001:140-179.
30. Vara HF, Centeno CC, García OE et al. Protocolos en Medicina Paliativa. Junta de Castilla y León, Consejería de
Sanidad y Bienestar Social. Delirium 2002; 51-55.
31. Herrera E, Bruera E. Nuevos fármacos potencialmente
útiles para el tratamiento de la caquexia en cuidados paliativos. Medicina Paliativa 2001; 144: 58.
32. Nelson K. The cancer anorexia-cachexia syndrome.
J. Clin Oncol 1994; 12: 213-225.
33. Barber M. Current controversies in cancer. Should
cancer with incurable disease receive parenteral or enteral nutrional support? Eur
J. Cancer 34: 279-285.
34. Núñez-Olarte JM, Gracia Guillén D. Cultural issues
and ethical dilemas in Palliative and End-of-life Care in Spain. Cancer Control 2001: 8: 1-9.
35. Porta Sales J. Sedación terminal: revisión
de la literatura clínica. IV Jornadas Nacionales de Cuidados Paliativos y II de
Navarra, Pamplona, España. Med Pal (Madrid) 2000: 8: 1-3.
36. Morita T. Proposed definitions for terminal sedation
(Correspondence). The Lancet, Jul 28, 2001: 358: 335-336.
37. Faisinger RL, De Moissac D, Mancini I et al. Sedation
for delirium and other symptoms in terminally ill patients in Edmonton. J. Palliat
Care 2000; 16: 5-10.
38. Rubiales AS, Olalla MA, Hernansanz S, et al. Decisiones clínicas sobre el mantenimiento de medidas de soporte y sedación
en el cáncer terminal. Med
Pal (Madrid) 1999; 6: 92-98.
39. Randall F, R Downie. Process of clinical decision
making. En: Palliative Care Ethics: A companion for all specialties (2a. Ed.) Ed.
Oxford University Press 1999; 103-127.
40. Porta Sales J. Sedation and terminal care. Eur J.
Palliat Care 2001; 8: 97-100.
41. Doyle D, Hanks GW, MacDonald N. En: Doyle D,
Hanks GW, MacDonald N. Oxford Textbook of Palliative Medicine. Oxford UK: Oxford University Press 1999.
42. Oñate OL. Hemorragia y perforación gastrointestinales.
En: Manual de Oncología del Instituto Nacional de Cancerología. Herrera GA (Ed). McGraw-Hill Interamericana,
México D. F. 1999;
137-142.
43. Twycross R, Wilcock A. Symptom Management in Advanced
Cancer. 3a. Ed. Radcliff Medical Press. 2001; 361-63.
44. Fonseca LJ. Obstrucción de vías respiratorias.
Manual de Oncología del Instituto Nacional de Cancerología. Herrera GA (Ed). McGraw-Hill Interamericana,
México D.F. 1999: 131-136.
45. American Pain Society. Principles of analgesic
use in the treatment of acute pain and chronic cancer pain: a guide to medical practice.
Skoke. IL, American Pain Society. 1986.
46. Bonica JJ, Buckley F.P, Neurolytic blockade and
hypophysectomy. En: Bonica JJ. The management of pain, 2nd ed. vol. 1 1990:1980-2039.
47. Bromage PR, Camporesi EM. Rostral spread of epidural
morphine. Anesthesiology 1982; 56:431-6.
48. Bruera E, Schoeller T, MonteJo G. Organic hallucinosis
in patients receiving high doses of opiates for cancer pain. Pain 1992; 48:397-9.
49. Cousins MJ. The spinal route of analgesia. Acta
Anaesthesiol BeIg 1988; 39(suppl2):71-82.
50. Daut RL, Cleeland CS. The prevalence and severity
of pain in cancer. Cancer 1982; 50:1913-8.
51. Du Pen SL. Chronic epidural morphine and preservative
induced injury. Anesthesiology 1987;
67:987-8.
52. Foley K. The treatment of cancer pain. N Engl
J. Med 1984, 313:84-95.
53. Health & Welfare Canada. Cancer Pain. A monograph
on the management of cancer pain. Minister of Supply & Services, Canada H 42-2/5-1984E.
54. Foley K. Inturrisi C. Analgesic drug therapy
in cancer pain: principles and practice. Med Clin of North Am 198 7; 71:207-32.
55. Foley K. Changing concepts of tolerance to spreads:
what the cancer patients has taught us. En: Chapman CR, Current and emerging issues
in cancer pain: research and practice. New York, Raven Press 1993:331-50.
56. Cancer Pain Relief. World Health Organization, Geneva,
1986.
57. Hargreaves KM Joris JL, The peripheral analgesic
effects of spreads: APS Journal 1993; 2:51-9.
58. Kaiko RF, Foley K., Central nervous system excitatory
effects of meperidine in cancer patients.
Ann Neurol 1983; 13:180-5.
59. Portenoy RK Breakthrough pain: definition, prevalence
and characteristics. Pain 1990; 41:273-81.
60. Stain C. Peripheral mechanisms of opioid analgesia.
Anesth analg 1993; 76:182.
Bibliografía nueva correspondiente.
1. ENASEM, Estudio Nacional
de Salud y Envejecimiento en México, 2012. Archivos de datos y documentación. Entrevistas
de personas fallecidas. Obtenido de www.ENASEM.org [acceso: 23/enero/2018].
2. Baumbauer KM, Young EE, Starkweather
AR, et al. Managing chronic pain in special populations with emphasis on pediatric,
geriatric, and drug abuser populations. Med Clin North Am. 2016 Jan;100(1):183.
3. Kopf A and Patel NB. Guía para el manejo del dolor en condiciones de bajos recursos. International Association for the Study
of Pain. 2010. p. 285
4. Nowak D, Yeung J. Diagnosis and treatment
of pruritus. Can Fam Physician. 2017 Dec;63(12):918.
5. Twycross R, Wilcock A, Howard P (editors).
Palliative Care Formulary (PCF6). 6th edition. United Kingdom. 2017. www.palliativedrugs.com
[acceso: 30/enero/2018]
6. Widera EW, Block SD. Managing Grief and
Depression at the End of Life. Am Fam Physician 2012; 86(3):259-64.
7. Sitoh E, Pongpipatpaiboon K, Inamoto Y, et al. Dysphagia evaluation and treatment: from the perspective
of rehabilitation medicine. Springer Nature. Singapur. 2018.
8. Brodsky MB, Suiter DM, González-Fernández M, et al. Screening Accuracy for Aspiration Using
Bedside Water Swallow Tests: A Systematic Review and Meta-Analysis. Chest. 2016 Jul;150(1):148. PMID: 27102184.
9. J. AlabA, E. Arriola, A. Navarro, M. F.
González, C. Buiza, C. Hernández y A. Zulaica. Demencia y dolor. Rev Soc Esp Dolor 2011; 18(3):
176-186
10. American Geriatrics Society Panel on the Pharmacological
Management of Persistent Pain in Older Persons. Pharmacological Management of Persistent
Pain in Older Person. in J Am Geriatr Soc 2009; 57:1331–1346.
11. Pain Relief. National Cancer Control Programmes
Policies and Managerial Guidelines. 2o. Ed.WHO Geneva 2002.}
12. ALCP. (2011). Uso de Opioides en tratamiento
del DOLOR Manual para Latinoamérica. Caracas, Venezuela: TIPS Imagen y Comunicación
1967 C. A.
13. P. KHOSRAVI SHAHI, A. DEL CASTILLO RUEDA.
(2007). Manejo del dolor oncológico. AN. MED. INTERNA (Madrid), 24, 554-557.
14. Jordi Miró. (2012). EVALUACIÓN DE LA INTENSIDAD
DEL DOLOR EN EL PACIENTE CON CÁNCER. PSICOONCOLOGÍA, 9, 393-401.
15. Rafael Gálveza, Mariano Provencio. (2014).
Estudio de prevalencia de la disfunción intestinal inducida por opioides. Aten Primaria,
46, 32-39.
16. L. M. TORRES. (2002). De la escalera al ascensor.
R e v. Soc. Esp. Dolor, 9, 289-290
17. Huang AR, Mallet L. Prescribing opioids in older
people. Maturitas 2013(74):123-129. Doi.org/10.1016/j.maturitas
2012.11.002
|
Escala Edmonton
Symptom Assessment System (ESAS) Sistema de
evaluación de síntomas de Edmonton
|
|
Esta herramienta
consiste de un listado de 10 escalas numéricas que evalúan el promedio de intensidad
de diferentes síntomas en un período de tiempo determinado (24 horas, 48 horas,
1 semana), según la condición del paciente.
|
|
El paciente seleccionará
el número que mejor indique la intensidad de cada síntoma.
|
|
|
|
Mínimo síntoma
|
Intensidad
|
Máximo síntoma
|
|
|
|
Sin dolor
|
0 1 2 3 4 5 6 7 8 9 10
|
Máximo dolor
|
|
|
|
Sin cansancio
|
0 1 2 3 4 5 6 7 8 9 10
|
Máximo cansancio
|
|
|
|
Sin náusea
|
0 1 2 3 4 5 6 7 8 9 10
|
Máxima náusea
|
|
|
|
Sin depresión
|
0 1 2 3 4 5 6 7 8 9 10
|
Máxima depresión
|
|
|
|
Sin ansiedad
|
0 1 2 3 4 5 6 7 8 9 10
|
Máxima ansiedad
|
|
|
|
Sin somnolencia
|
0 1 2 3 4 5 6 7 8 9 10
|
Máxima somnolencia
|
|
|
|
Buen apetito
|
0 1 2 3 4 5 6 7 8 9 10
|
Sin apetito
|
|
|
|
Máximo bienestar
|
0 1 2 3 4 5 6 7 8 9 10
|
Máximo malestar
|
|
|
|
Sin falta de aire
|
0 1 2 3 4 5 6 7 8 9 10
|
Máxima falta de aire
|
|
|
|
Sin dificultad para dormir
|
0 1 2 3 4 5 6 7 8 9 10
|
Máxima dificultad para dormir
|
|
Escala Pronostica Paliativa (Palliative Prognostic Score-PAP
Score)
|
|
|
|
Variable
|
Puntos
|
|
Disnea
|
|
|
Presente
|
1
|
|
Ausente
|
0
|
|
|
|
Anorexia
|
|
|
Presente
|
1.5
|
|
Ausente
|
0
|
|
|
|
Estimación clínica (semanas)
|
|
|
>12
|
0
|
|
11-12
|
2
|
|
9-10
|
2.5
|
|
7-8
|
2.5
|
|
5-6
|
4.5
|
|
3-4
|
6
|
|
1-2
|
8.5
|
|
|
|
Índice de Karnofsky
|
|
|
>30
|
0
|
|
10-20
|
2.5
|
|
|
|
Leucocitos totales por mm3
|
|
|
<8.500
|
0
|
|
8.501-11.000
|
0.5
|
|
>11.000
|
1.5
|
|
|
|
Porcentaje de linfocitos
|
|
|
<12
|
2.5
|
|
12-19.9
|
1
|
|
>20
|
0
|
|
|
|
Grupos de riesgo
|
Total de puntos
|
|
A (probabilidad de sobrevivir
a 30 días >70%)
|
0 – 5.5
|
|
B (probabilidad de sobrevivir
a 30 días 30-70%)
|
5.6 – 11
|
|
C (probabilidad de sobrevivir
a 30 días <30%)
|
11.1 – 17.5
|
|
Escala de valoración funcional de Karnofsky
|
|
|
|
|
|
Objetivos:
|
|
|
|
|
|
·
Permite conocer la capacidad del paciente para poder realizar
actividades cotidianas.
|
|
|
·
Es un elemento predictor independiente de mortalidad, en patologías
oncológicas y no oncológicas
|
|
|
·
Sirve para la toma de decisiones clínicas y valorar el impacto
de un tratamiento y la progresión de la enfermedad del paciente.
|
|
|
·
Un Karnofsky de 50 o inferior indica elevado riesgo de muerte
durante los seis meses siguiente
|
|
|
|
|
|
Escala
|
Valoración funcional
|
|
|
100
|
Normal,
sin quejas, sin indicios de enfermedad.
|
|
|
90
|
Actividades
normales, pero con signos y síntomas leves de enfermedad.
|
|
|
80
|
Actividad
normal con esfuerzo, con algunos signos y síntomas de enfermedad.
|
|
|
70
|
Capaz de
cuidarse, pero incapaz de llevar a término actividades normales o trabajo activo.
|
|
|
60
|
Requiere
atención ocasional, pero puede cuidarse a sí mismo.
|
|
|
50
|
Requiere
gran atención, incluso de tipo médico. Encamado menos del 50% del día.
|
|
|
40
|
Inválido,
incapacitado, necesita cuidados y atenciones especiales. Encamado más del 50%
del día.
|
|
|
30
|
Inválido
grave, severamente incapacitado, tratamiento de soporte activo.
|
|
|
20
|
Encamado
por completo, paciente muy grave, necesita hospitalización y tratamiento activo.
|
|
|
10
|
Moribundo.
|
|
|
0
|
Fallecido.
|
|
|
|
|
Escala de Barthel - Actividades básicas de la vida diaria
|
|
|
|
Evalúa la
situación funcional de la persona mediante una escala que mide las AVD (Actividades
básicas de la vida diaria). Es la más utilizada internacionalmente y es uno de
los mejores instrumentos para monitorizar la dependencia funcional de las personas.
|
|
|
|
Evalúa 10 tipos de actividades
y clasifica cinco grupos de dependencia. Su utilización es fácil, rápida y es
la más ágil para utilizarla estadísticamente.
|
|
|
|
Objetivos:
|
|
|
|
·
Evaluar la capacidad funcional
|
|
·
Detectar el grado de deterioro
|
|
·
Monitorizar objetivamente la evolución clínica
|
|
·
Diseñar planes de cuidados y de rehabilitación de forma interdisciplinar
|
|
Escala de Barthel
|
|
Actividad
|
|
Valoración
|
|
|
|
Comer
|
|
10 independiente
|
|
|
|
5 necesita ayuda
|
|
|
|
0 dependiente
|
|
|
|
Lavarse
|
|
5 independiente
|
|
|
|
0 dependiente
|
|
|
|
Arreglarse
|
|
5 independiente
|
|
|
|
0 dependiente
|
|
|
|
Vestirse
|
|
10 independiente
|
|
|
|
5 necesita ayuda
|
|
|
|
0 dependiente
|
|
|
|
Micción
|
|
10 continente
|
|
|
|
5 accidente ocasional
|
|
|
|
0 incontinente
|
|
|
|
Deposición
|
|
10 continente
|
|
|
|
5 accidente ocasional
|
|
|
|
0 incontinente
|
|
|
|
Ir al WC
|
|
10 independiente
|
|
|
|
5 necesita ayuda
|
|
|
|
0 dependiente
|
|
|
|
Trasladarse
sillón / cama
|
|
15 independiente
|
|
|
|
10 mínima ayuda
|
|
|
|
5 gran ayuda
|
|
|
|
0 dependiente
|
|
|
|
Deambulación
|
|
15 independiente
|
|
|
|
10 necesita ayuda
|
|
|
|
5 independiente en silla de ruedas
|
|
|
|
0 dependiente
|
|
|
|
Subir y
bajar escaleras
|
|
10 independiente
|
|
|
|
5 necesita ayuda
|
|
|
|
0 dependiente
|
|
|
|
|
|
|
Puntuación
|
|
100
|
>60
|
55/40
|
35/20
|
<20
|
|
Independiente
|
Dependiente
leve
|
Dependiente
moderado
|
Dependiente severo
|
Dependiente
total
|
|
|
|
|
|
|
|
|
Puntuación:
Se puntúa cada actividad de 5 en 5 (0, 5, 10, 15). La puntuación máxima será de
100, e indica independencia para los cuidados personales; pero no quiere decir
que el paciente pueda vivir solo.
|
|
|
|
Actividades de la vida diaria:
|
|
|
|
Comer:
|
|
·
Independiente: capaz de utilizar cualquier instrumento necesario,
capaz de desmenuzar la comida, extender la mantequilla, usar condimentos, etc.,
por sí solo. Come en un tiempo razonable. La comida puede ser cocinada y servida
por otra persona. (10)
|
|
·
Necesita ayuda: para cortar la carne o el pan, extender la
mantequilla, etc., pero es capaz de comer solo. (5)
|
|
·
Dependiente: necesita ser alimentado por otra persona. (0)
|
|
|
|
Lavarse (bañarse):
|
|
·
Independiente: capaz de lavarse entero, puede ser utilizando
la ducha, la bañera o permaneciendo de pie y aplicando la esponja sobre todo el
cuerpo. Incluye entrar y salir del baño. Puede realizarlo todo sin estar una persona
presente. (5)
|
|
·
Dependiente: Necesita alguna ayuda o supervisión. (0)
|
|
|
|
Arreglarse:
|
|
·
Independiente: realiza todas las actividades personales sin
ninguna ayuda. Incluye lavarse la cara y las manos, peinarse, maquillarse, afeitarse
y lavarse los dientes. Los complementos necesarios para hacerlo los puede proveer
otra persona. (5)
|
|
·
Dependiente: Necesita alguna ayuda. (0)
|
|
|
|
Vestirse:
|
|
·
Independiente: capaz de ponerse y quitarse la ropa, atarse
los zapatos, abrocharse los botones y colocarse otros complementos que necesite
sin ayuda. (10)
|
|
·
Necesita ayuda: pero realiza solo, al menos, la mitad de las
tareas en un tiempo razonable. (5)
|
|
·
Dependiente. (0)
|
|
|
|
Micción:
|
|
·
Continente: ningún episodio de incontinencia (seco día y noche).
Capaz de utilizar cualquier dispositivo. En paciente sondado incluye poder cambiar
la bolsa solo. (10)
|
|
·
Accidente ocasional: Máximo uno en 24 horas, incluye la necesidad
de ayuda en la manipulación de sondas o dispositivos. (5)
|
|
·
Incontinente: incluye pacientes con sonda incapaces de manejarse.
(0)
|
|
|
|
Deposición:
|
|
·
Continente: ningún episodio de incontinencia. Si necesita algún
enema o supositorio es capaz de administrárselos por sí solo. (10)
|
|
·
Accidente ocasional: menos de una vez por semana o necesita
ayuda para ponerse enemas o supositorios. (5)
|
|
·
Incontinente: Incluye que otra persona le administre enemas
o supositorios. (0)
|
|
|
|
Ir al WC:
|
|
·
Independiente: entra y sale solo. Capaz de ponerse y quitarse
la ropa, limpiarse, prevenir las manchas en la ropa y tirar de la cadena. Capaz
de sentarse y levantarse de la taza sin ayuda (puede utilizar barras para soportarse).
Si utiliza bacinilla (orinal, botella, etc.), es capaz de utilizarla y vaciarla
completamente sin ayuda y sin manchar. (10)
|
|
·
Necesita ayuda: capaz de manejarse con una pequeña ayuda en
el equilibrio, quitarse y ponerse la ropa, pero puede limpiarse solo. Aún es capaz
de utilizar el WC. (5)
|
|
·
Dependiente: incapaz de manejarse sin asistencia mayor. (0)
|
|
|
|
Trasladarse sillón/cama:
|
|
·
Independiente: sin ayuda en todas las fases. Si utiliza silla
de ruedas se aproxima a la cama, frena, desplaza el reposapiés, cierra la silla,
se coloca en posición de sentado en un lado de la cama, se mete y se tumba, y
puede volver a la silla sin ayuda. (15)
|
|
·
Mínima ayuda: incluye supervisión verbal o pequeña ayuda física,
tal como la que ofrece una persona no demasiado fuerte o sin entrenamiento. (10)
|
|
·
Gran ayuda: capaz de estar sentado sin ayuda, pero necesita
mucha asistencia (persona fuerte y entrenada) para salir / ponerse en la cama
o desplazarse. (5)
|
|
·
Dependiente: necesita grúa o que le levanten por completo dos
personas. Incapaz de permanecer sentado. (0)
|
|
|
|
Deambulación:
|
|
·
Independiente: puede caminar al menos 50 metros o su equivalente
en casa sin ayuda o supervisión. La velocidad no es importante. Puede usar cualquier
ayuda (bastones, muletas, etc.) excepto caminador. Si utiliza prótesis es capaz
de ponérsela y quitársela solo. (15)
|
|
·
Necesita ayuda: supervisión o pequeña ayuda física (persona
no demasiado fuerte) para caminar 50 metros. Incluye instrumentos o ayudas para
permanecer de pie (caminador). (10)
|
|
·
Independiente en silla de ruedas en 50 metros: tiene que ser
capaz de desplazarse, atravesar puertas y doblar esquinas solo. (5)
|
|
·
Dependiente: si utiliza silla de ruedas necesita que otra persona
lo lleve. (0)
|
|
|
|
Subir y bajar escaleras:
|
|
·
Independiente: capaz de subir y bajar un piso sin ayuda ni
supervisión. Puede utilizar el soporte que necesite para caminar (bastón, muletas,
etc.) y el pasamanos. (10)
|
|
·
Necesita ayuda: supervisión física o verbal. (5)
|
|
·
Dependiente: incapaz de salvar escalones. Necesita alzamiento
(ascensor). (0)
|
|
Escala de los Cuidados
Paliativos (ECP) - Versión española de la Palliative
Care Outcome Scale (POS)
|
|
|
|
CUESTIONARIO
PARA EL PERSONAL SANITARIO
|
|
|
|
Nombre del paciente:____________________________________________________________________
|
|
Unidad o Servicio:______________________________________________________________________
|
|
Fecha de nacimiento:____________________________________________________________________
|
|
Fecha:________________________________________________________________________________
|
|
No. de valoración:_______________________________________________________________________
|
|
|
|
Por favor, responda
a las siguientes preguntas marcando con una cruz la respuesta que considere que
mejor describe cómo se ha encontrado el/la paciente. Muchas gracias.
|
|
|
|
1. Durante los últimos
tres días, ¿el/la paciente ha padecido dolor?
|
|
|
|
·
0 No, ninguno.
|
|
·
1 Leve, pero no lo suficientemente molesto para tener que aliviarlo.
|
|
·
2 Moderado, el dolor limita algunas actividades.
|
|
·
3 Grave, el dolor limita mucho la realización de actividades
o la concentración.
|
|
·
4 Insoportable, el paciente no puede pensar en otra cosa.
|
|
|
|
2. Durante los últimos
tres días, ¿ha habido otros síntomas, como náuseas, tos o estreñimiento, que aparentemente
hayan afectado al estado del/de la paciente?
|
|
·
0 No, ninguno.
|
|
·
1 Leves.
|
|
·
2 Moderados.
|
|
·
3 Graves.
|
|
·
4 Insoportables.
|
|
|
|
3. Durante los últimos
tres días, ¿el/la paciente ha estado angustiado por su enfermedad o por el tratamiento?
|
|
·
0 No, en ningún momento.
|
|
·
1 Casi nunca.
|
|
·
2 A veces, en algunas ocasiones afecta a su concentración.
|
|
·
3 Casi siempre; a menudo afecta a su concentración.
|
|
·
4 Sí, están angustiados en todo momento.
|
|
|
|
4. Durante los últimos
tres días, ¿algún familiar o allegado ha estado angustiado por el/la paciente?
|
|
·
0 No, en ningún momento.
|
|
·
1 Casi nunca.
|
|
·
2 A veces, en algunas ocasiones afecta a su concentración.
|
|
·
3 Casi siempre; a menudo afecta a su concentración.
|
|
·
4 Sí, están angustiados en todo momento.
|
|
|
|
5. Durante los últimos
tres días, ¿qué información se le ha dado al/a la paciente y a sus familiares
o allegados?
|
|
·
0 Información completa, el paciente puede preguntar todo lo
que desee.
|
|
·
1 Se ha dado información, aunque no siempre ha sido comprendida
por el paciente.
|
|
·
2 Se ha dado información que el paciente ha pedido, aunque
hubiera deseado más.
|
|
·
3 Muy poca, e incluso se ha evitado ciertos aspectos.
|
|
·
4 Ninguna.
|
|
|
|
6. Durante los últimos tres días, ¿el/la paciente
ha podido comentar cómo se siente con sus familiares o amigos?
|
|
·
0 Sí, tanto como ha querido.
|
|
·
1 Casi siempre.
|
|
·
2 A veces.
|
|
·
3 Casi nunca.
|
|
·
4 No, en ningún momento.
|
|
|
|
7. Durante los últimos tres días, ¿cree que
el/la paciente ha sentido que merece la pena vivir?
|
|
·
0 Sí, tanto como ha querido.
|
|
·
1 Casi siempre.
|
|
·
2 A veces.
|
|
·
3 Casi nunca.
|
|
·
4 No, en ningún momento.
|
|
|
|
8. Durante los últimos tres días, ¿cree que
el/la paciente se ha sentido bien consigo mismo/a?
|
|
·
0 Sí, tanto como ha querido.
|
|
·
1 Casi siempre.
|
|
·
2 A veces.
|
|
·
3 Casi nunca.
|
|
·
4 No, en ningún momento.
|
|
|
|
9. Durante los últimos tres días, ¿cuánto tiempo
cree que se ha perdido en asuntos relacionados con la salud de este/esta paciente,
como esperas o repetición de pruebas?
|
|
·
1 Nada de tiempo.
|
|
·
2 Hasta medio día.
|
|
·
3 Más de medio día.
|
|
|
|
10. Durante los últimos tres días, ¿se han
tratado cuestiones prácticas, tanto personales como económicas, surgidas como
consecuencia de la enfermedad del/de la paciente?
|
|
·
0 Se han tratado problemas prácticos y se han llevado como
el/la paciente quería.
|
|
·
1 Se están tratando los problemas prácticos.
|
|
·
2 Hay problemas prácticos que no se han tratado.
|
|
·
3 El/la paciente no ha tenido problemas prácticos.
|
|
|
|
11. Si los hubiera, ¿cuáles han sido los principales
problemas del/de la paciente durante los últimos tres días?
|
|
1____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
2____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
|
|
12. ¿Cuál es el grado de actividad del/de la
paciente según la escala ECOG?
|
|
(0: Plenamente activo; 1: alguna limitación;
2: limitaciones moderadas; 3: limitaciones importantes;
4: totalmente incapacitado)
|
|
Escala Visual Analógica
(EVA)
|
|
|
|
La Escala Visual Analógica
(EVA) permite medir la intensidad del dolor que describe el paciente
con la máxima reproducibilidad entre los observadores. Consiste en una línea horizontal
de 10 centímetros, en cuyos extremos se encuentran las expresiones extremas de
un síntoma. En el izquierdo se ubica la ausencia o menor intensidad y en el derecho
la mayor intensidad. Se pide al paciente que marque en la línea el punto que indique
la intensidad y se mide con una regla milimetrada. La intensidad se expresa en
centímetros o milímetros.
|
|
|
|
Sin dolor ___________________________________________________________________Máximo
dolor
|
|
|
|
|
|
La Escala numérica
(EN) es un conjunto de números de cero a diez, donde cero es la ausencia
del síntoma a evaluar y diez su mayor intensidad. Se pide al paciente que seleccione
el número que mejor indique la intensidad del síntoma que se está evaluando. Es
el método más sencillo de interpretar y el más utilizado.
|
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
Sin dolor
|
|
|
|
|
|
|
|
|
|
Máximo dolor
|
|
|
|
|
|
La Escala categórica
(EC) se utiliza cuando el paciente no es capaz de cuantificar sus síntomas
con las escalas anteriores, expresando la intensidad de los síntomas en categorías,
lo que resulta mucho más simple. Se suele establecer una relación entre categorías
y un equivalente numérico.
|
|
|
|
0
|
4
|
6
|
10
|
|
Nada
|
Poco
|
Bastante
|
Mucho
|
|
|
|
|
|
La Escala visual analógica
de intensidad consiste en una línea recta horizontal, de 10 cm de longitud,
donde los extremos marcan la severidad del dolor. En el extremo izquierdo aparece
la ausencia de dolor y en el derecho se refleja el mayor dolor imaginable.
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
Nada
|
|
|
|
|
|
|
|
|
Insoportable
|
|
|
|
|
|
La Escala visual analógica
de mejora consiste en la misma línea recta donde en el extremo izquierdo
aparece la no mejora y en el derecho la mejora completa.
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No mejora
|
|
|
|
|
|
|
|
|
|
Mejora completa
|
|
|
|
Cuestionario Breve del
Dolor (CBD)
|
|
|
|
|
|
1. Indique
en el diagrama las zonas donde siente dolor sombreando la parte afectada. Marque
una cruz en la zona que más le duele.
|
|
|
|
|
·
Delante
|
|
|
·
Detrás
|
|
|
·
Derecha
|
|
·
Izquierda
|
·
Izquierda
|
|
·
Derecha
|
|
|
|
2. Por favor,
evalúe su dolor rodeando con un círculo el número que mejor describa la intensidad
máxima
de su dolor en la última semana.
|
|
|
|
Ningún dolor
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
El peor dolor
imaginable
|
|
|
|
3. Por favor,
evalúe su dolor rodeando con un círculo el número que mejor describa la intensidad
mínima
de su dolor en la última semana.
|
|
|
|
Ningún dolor
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
El peor dolor
imaginable
|
|
|
|
4. Por favor,
evalúe su dolor rodeando con un círculo el número que mejor describa la intensidad
media
de su dolor.
|
|
|
|
Ningún dolor
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
El peor dolor
imaginable
|
|
|
|
5. Por favor,
evalúe su dolor rodeando con un círculo el número que mejor describa la intensidad
de su dolor ahora mismo.
|
|
|
|
Ningún dolor
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
El peor dolor
imaginable
|
|
|
|
6. ¿Qué tipo
de cosas le alivia el dolor (p.ej., caminar, estar de pie, levantar algo)?
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
|
|
7. ¿Qué tipo
de cosas empeora el dolor (p. ej., caminar, estar de pie, levantar algo)?
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
|
|
8. ¿Qué tratamiento o medicación está recibiendo
para el dolor?
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
|
|
9. En la última semana, ¿hasta qué punto le han
aliviado los tratamientos o medicación para el dolor? Por favor, rodee con un
círculo el porcentaje que corresponda al grado de alivio que ha sentido.
|
|
|
|
Ningún alivio
|
0%
|
10%
|
20%
|
30%
|
40%
|
50%
|
60%
|
70%
|
80%
|
90%
|
100%
|
Alivio total
|
|
|
|
10. Si toma medicación, ¿cuánto tarda
en volver a sentir dolor?
|
|
1.
|
·
La medicación para el dolor no me ayuda nada
|
5.
|
·
4h
|
|
2.
|
·
1h
|
6.
|
·
De 5 a 12h
|
|
3.
|
·
2h
|
7.
|
·
Más de 12h
|
|
4.
|
·
3h
|
8.
|
·
No tomo medicación para el dolor
|
|
|
|
11. Marque con una cruz la casilla que considere
adecuada para cada una de las respuestas.
|
|
|
|
Creo que mi dolor es
debido a:
|
|
·
Si
|
·
No
|
A. Los efectos del tratamiento
(p. ej., medicación, operación, radiación, prótesis).
|
|
|
|
·
Si
|
·
No
|
B. Mi enfermedad principal
(la enfermedad que actualmente se está tratando y evaluando).
|
|
|
|
·
Si
|
·
No
|
C. Una situación no
relacionada con mi enfermedad principal (p. ej., artrosis).
|
|
|
|
Por favor, describa
esta situación:
|
|
_____________________________________________________________________________________
|
|
|
|
12. Para cada una de las siguientes palabras,
marque con una cruz «sí» o «no» si ese adjetivo se aplica a su dolor.
|
|
|
|
Dolorido/continuo
|
·
Si
|
·
No
|
|
Mortificante (calambre)
|
·
Si
|
·
No
|
|
Palpitante
|
·
Si
|
·
No
|
|
Agudo
|
·
Si
|
·
No
|
|
Irradiante
|
·
Si
|
·
No
|
|
Sensible
|
·
Si
|
·
No
|
|
Punzante
|
·
Si
|
·
No
|
|
Quemante
|
·
Si
|
·
No
|
|
Agotador
|
·
Si
|
·
No
|
|
|
|
Fatigoso (pesado)
|
·
Si
|
·
No
|
|
Entumecido (adormecido)
|
·
Si
|
·
No
|
|
Penetrante
|
·
Si
|
·
No
|
|
Penoso
|
·
Si
|
·
No
|
|
Persistente
|
·
Si
|
·
No
|
|
Insoportable
|
·
Si
|
·
No
|
|
|
|
13. Rodee con
un círculo el número que mejor describa hasta qué punto el dolor le ha afectado
en los siguientes aspectos de la vida, durante la última semana.
|
|
|
|
A. Actividades en general
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado
por completo
|
|
|
|
B. Estado de ánimo
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado
por completo
|
|
|
|
C. Capacidad de caminar
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado
por completo
|
|
|
|
D. Trabajo habitual (incluye tanto
el trabajo fuera de casa como las tareas domésticas)
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado
por completo
|
|
|
|
E. Relaciones con otras personas
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado
por completo
|
|
|
|
F. Sueño
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado
por completo
|
|
|
|
G. Disfrutar
de la vida
|
|
|
|
0
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
8
|
9
|
10
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
No me ha afectado
|
|
|
|
|
|
|
|
|
|
Me ha afectado por completo
|
|
|
|
14. Prefiero tomar mi medicación para el dolor:
|
|
|
|
1.
|
·
De forma regular
|
|
2.
|
·
Sólo cuando lo necesito
|
|
3.
|
·
No tomo medicación para el dolor
|
|
|
|
15. Tomo mi medicación para el dolor (en un período
de un día):
|
|
|
|
1.
|
·
No todos los días
|
|
4
|
·
5 a 6 veces al día
|
|
2.
|
·
1 a 2 veces al día
|
|
5
|
·
Más de 6 veces al día
|
|
3.
|
·
3 a 4 veces al día
|
|
|
|
|
|
16. ¿Cree que necesita una medicación más fuerte
para el dolor?
|
|
|
|
|
1.
|
·
Si
|
2.
|
·
No
|
3.
|
·
No lo se
|
|
|
|
|
17. ¿Cree que debería tomar más dosis de la medicación
para el dolor que las que le ha recetado el médico?
|
|
|
|
|
1.
|
·
Si
|
2.
|
·
No
|
3.
|
·
No lo se
|
|
|
|
|
18. ¿Está preocupado/a porque toma demasiada medicación
para el dolor?
|
|
|
|
|
1.
|
·
Si
|
2.
|
·
No
|
3.
|
·
No lo se
|
|
|
|
|
Si la respuesta es <<Si>>,
¿Por qué?
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
19. ¿Tiene problemas con los efectos secundarios
de su medicación para el dolor?
|
|
|
|
|
1.
|
·
Si
|
2.
|
·
No
|
|
|
|
|
20. ¿Cree que necesita recibir más información
sobre su medicación para el dolor?
|
|
|
|
|
1.
|
·
Si
|
2.
|
·
No
|
|
|
|
|
21. Otros métodos que uso para aliviar mi dolor
son (por favor, marque con una cruz todo lo que se le aplique):
|
|
|
|
·
Compresas calientes
|
·
Compresas frías
|
·
Técnicas de relajación
|
|
|
|
·
Distracción
|
·
Biofeedback
|
·
Hipnosis
|
|
|
|
·
Otros
|
Por favor especifique:_______________________________________
|
|
|
|
22. Otras medicaciones no recetadas por mi médico
y que tomo para el dolor son:
|
|
_____________________________________________________________________________________
|
|
_____________________________________________________________________________________
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Escala de Ramsay
|
|
|
|
|
|
Nivel I
|
Paciente agitado, angustiado.
|
|
|
|
Nivel II
|
Paciente tranquilo, orientado y colaborador.
|
|
|
|
Nivel III
|
Paciente con respuesta a estímulos verbales.
|
|
|
|
Nivel IV
|
Paciente con respuesta rápida a la presión glabelar o estímulo doloroso.
|
|
|
|
Nivel V
|
Paciente con respuesta perezosa a la presión glabelar o estímulo doloroso.
|
|
|
|
Nivel VI
|
Paciente sin respuesta.
|
|
|
|
|
|
Escala
Global Deterioration Scale (GDS) y Functional Assessment Staging (FAST).
|
|
|
|
|
|
Escala Global Deterioration Scale (GDS) y Functional Assessment Staging
(FAST), correspondencia en EA, adaptado de la traducción al castellano del grupo
de estudio de neurología de la conducta y demencias (guía SEN, 2002).
|
|
|
|
Estadio GDS
|
Estadio FAST y diagnóstico clínico
|
Características
|
|
|
|
GDS 1. Ausencia
de alteración cognitiva
|
1. Adulto normal
|
Ausencia de dificultades objetivas o subjetivas.
|
|
|
|
GDS 2. Defecto
cognitivo muy leve
|
2. Adulto normal
de edad
|
Quejas de pérdida de memoria. No se objetiva
déficit en el examen clínico. Hay pleno conocimiento y valoración de la sintomatología.
|
|
|
|
GDS 3. Defecto cognitivo leve
|
3. EA incipiente
|
Primeros defectos claros.
|
|
|
|
Manifestación en una o más áreas:
|
|
|
|
Haberse perdido en un lugar no familiar.
|
|
|
|
Evidencia de rendimiento laboral
pobre.
|
|
|
|
Dificultad incipiente para evocar
nombres de personas.
|
|
|
|
Tras la lectura retiene escaso
material.
|
|
|
|
Olvida la ubicación, pierde o coloca
erróneamente objetos de valor.
|
|
|
|
Escasa capacidad para recordar
a personas nuevas que ha conocido.
|
|
|
|
Disminución de la capacidad organizativa.
|
|
|
|
Se observa evidencia objetiva de
defectos de memoria únicamente en una entrevista intensiva.
|
|
|
|
GDS 4. Defecto cognitivo moderado
|
4. EA leve
|
Disminución de la capacidad para
realizar tareas complejas.
|
|
|
|
Defectos claramente definidos en una entrevista
clínica cuidadosa:
|
|
|
|
Conocimiento disminuido de acontecimientos
actuales y recientes.
|
|
|
|
El paciente puede presentar cierto
déficit en el recuerdo de su historia personal.
|
|
|
|
Dificultad de concentración evidente
en la sustracción seriada
|
|
|
|
Discapacidad disminuida para viajar,
controlar su economía, etc.
|
|
|
|
Frecuentemente no hay defectos
en:
|
|
|
|
Desorientación en tiempo y persona.
|
|
|
|
Reconocimiento de caras y personas
familiares.
|
|
|
|
Discapacidad de viajar a lugares
conocidos.
|
|
|
|
La negación es el mecanismo de
defensa predominante.
|
|
|
|
GDS 5. Defecto cognitivo moderadamente grave
|
5. EA moderada
|
El paciente no puede sobrevivir
mucho tiempo sin alguna asistencia.
|
|
|
|
Requiere asistencia para escoger
su ropa. Es incapaz de recordar aspectos importantes de su vida cotidiana (dirección,
teléfono, nombres de familiares). Es frecuente cierta desorientación en tiempo
o en lugar.
|
|
|
|
Dificultad para contar al revés
desde 40 de 4 en 4 o desde 20 de 2 en 2. Sabe su nombre y generalmente el de su
esposa e hijos.
|
|
|
|
GDS 6. Defecto cognitivo grave
|
6. EA moderada- grave
|
Se viste incorrectamente sin asistencia
o indicaciones.
|
|
|
|
Olvida a veces el nombre de su esposa de quien
depende para vivir algunos datos del pasado. Desorientación temporo-espacial.
Dificultad para contar de la personalidad y la afectividad (delirio, síntomas
obsesivos, ansiedad, agitación o agresividad y falta de voluntad (abulia cognoscitiva).
|
|
|
|
|
6a
|
Se viste incorrectamente sin asistencia o indicaciones
|
|
|
|
|
6b
|
Incapaz de bañarse correctamente
|
|
|
|
|
6c
|
Incapaz de bañarse correctamente.
|
|
|
|
|
6d
|
Incapaz de utilizar el bacinilla.
|
|
|
|
|
6d
|
Incontinencia urinaria.
|
|
|
|
|
6e
|
Incontinencia fecal.
|
|
|
|
GDS 7. Defecto
cognitivo muy grave
|
7. EA grave
|
Pérdida progresiva de todas las capacidades
verbales y motoras.
|
|
|
|
Con frecuencia se observan signos neurológicos
|
|
|
|
|
7a
|
Incapaz de decir más de media docena de palabras.
|
|
|
|
|
7b
|
Sólo es capaz de decir una palabra inteligible.
|
|
|
|
|
7c
|
Incapacidad de deambular sin ayuda.
|
|
|
|
|
7d
|
Incapacidad para mantenerse
sentado sin ayuda.
|
|
|
|
|
7e
|
Pérdida de capacidad
de sonreír.
|
|
|
|
|
7f
|
Pérdida de capacidad
de mantener la cabeza erguida.
|
|
CAM (Confussion Assessment Method)
Escala diagnóstica de delirio
|
|
1.- Comienzo agudo y curso fluctuante.
|
|
¿Ha observado un cambio
agudo en el estado mental del paciente? SÍ/NO (Sí es NO, no seguir el test).
|
|
|
|
2.- Alteración de la atención.
|
|
El paciente ¿Se distrae
con facilidad y/o tiene dificultad para seguir una conversación?
|
|
·
Sí
|
·
No
|
|
|
|
|
(Sí es NO, no seguir
el test).
|
|
|
|
3.- Pensamiento desorganizado
|
|
¿El paciente manifiesta
ideas o conversaciones incoherentes o confunde a las personas que le rodean?
|
|
·
Sí
|
·
No
|
|
|
|
|
4.- Alteración del nivel de conciencia.
|
|
¿Está alterado el nivel
de conciencia del paciente? (Nota: nivel de conciencia: vigilante, letárgico,
estuporoso).
|
|
·
Sí
|
·
No
|
|
|
|
|
Para el diagnóstico
de delirium son necesarios los dos primeros criterios y por lo menos uno de los
últimos.
|
|
|
|
En ancianos, el delirium
puede ser la única manifestación de una enfermedad grave (sepsis, IAM). La forma
más frecuente en el anciano es el delirio hipoactivo (letargia, no agitación).
La mortalidad es del
50%-70% a los tres meses.
|
|
|
|
Fármacos que precipitan (rara vez son la causa
etiológica única) el delirium:
|
|
Tricíclicos: clindamicina,
tobramicina (Tobrex), antidepresivos (tryptizol, mutabase,...)
Olanzapina (zyprexa),
clorpromacina, tioridazina (meleril),
Benzodiacepinas,
Cimetidina, (tagamet)
ranitidina (zantac),
Corticoides
|
|
|
|
|
|
|
|
|
|
|
|
MEDICAMENTO
|
PRESENTACIÓN
|
DOSIS
|
VIA DE
ADMINISTRACIÓN
|
DOSIS
MÁXIMA DIARIA
|
COMENTARIOS
|
|
Ácido Zoledrónico
|
|
4-8 mg
|
Intravenosa, administre en
15min
|
Administrar cada 4-6 semanas
|
Uso en Dolor óseo sec a Mets
e hipercalcemia. Vigilar calcio
|
|
Acetato de megestrol
|
|
40-160 mg
|
Oral por la mañana.
|
|
Estimulación del apetito en
la anorexia. Tarda de 2-3 semanas en producir efecto, efecto aumentado con AINE
|
|
Amitriptilina
|
|
Iniciar 10-25 mg por la noche
y aumento gradual
|
Oral
|
150mg
|
Útil en dolor neuropatico y
depresión. Retención urinaria. No usar en pacientes con arritmias y adultos mayores
frágiles
|
|
Baclofeno
|
|
5-10 mg por día
|
Oral
|
10mg
|
Indicado en espasticidad, puede
originar sedación y debilidad.
|
|
Bencidamina
|
|
2-4 veces al día como colutorio
|
Oral
|
A demanda
|
En mucositis, analgésico local.
|
|
Buprenorfina transdermico
|
|
5 mg y 10 mg cada 7 días y
20,30 mg ( 35, 52.5 mcg/hr cada 96hrs ) cada 72 a 96 hrs
|
Transdermica, sublingual 200mcg,
intravenosa 300mcg, sc 150 mcg dosis
|
140 mcg/hr
|
|
|
Butilhioscina
|
|
10mg-20mg cada 8hrs
|
Oral, intravenosa
|
|
Estertores de la muerte, antiespasmódico,
sialorrea. Produce taquicardia y sequedad de mucosas.
|
|
Capsaicina 0.025-0.075%
|
|
Iniciar 100 mg cada 12 hrs,
máximo 400 mg cada 12 hrs
|
Oral
|
800 mg
|
Útil en dolor neuropático lancinante,
toxicidad hematológica y hepática, puede producir picazón, usar guantes para aplicación.
|
|
Carbamacepina
|
|
100-200-400 mg cada 12hrs
|
Oral
|
1.2 gr
|
Dolor neuropático, Crisis tónico
clónicas, vigilar trastornos hematológicos.
|
|
Celecoxib
|
|
100-200 mg cada 12 o 24hrs
|
Oral
|
400 mg
|
Analgésico antiinflamatorio,
menos gastrolesivo. No en Revascularizados
|
|
Cisaprida
|
|
10 mg cada 8hrs
|
Oral
|
|
Procinético, aumenta la motilidad
gastrointestinal, actúa a nivel de plexo mientérico. Inicia su actividad entre
30 a 60 min. Vida media de eliminación 10 h
|
|
Citalopram
|
|
20 mg
|
Oral
|
40 mg
|
Vigilar electrolitos ( sodio
)
|
|
Clonazepan
|
|
0.5-2 mg vo
|
Oral
|
2-4 mg
|
Dolor neuropatico, anticonvulsivante,
sedante.
|
|
Clorfenamina
|
|
4 mg cada 4-6 hrs
|
Oral
|
1.5 mg/kg
|
Antihistamínico sedante.
|
|
Codeina
|
|
30-60 mg cada 4-6 hrs
|
Oral
|
360 mg
|
Metaboliza a morfina. Contraindicado
en insuficiencia renal o hepática, útil en dolor musculo esquelético. Toxicidad
gastrointestinal, puede provocar dependencia y tolerancia, precaución en pacientes
con lesiones intracraneales, 120 mg =10 mg de morfina.
|
|
Dexketoprofeno
|
|
25 mg cada 8 hrs, v.o., 50mg
i.v.
|
Intravenosa, intramuscular,
oral
|
Variable
|
Consideración de dosis en paciente
senil
|
|
Dexametasona
|
|
8 mg cada 12hrs
|
Intravenosa, intramuscular
|
16 mg
|
Nausea, hipertensión intracraneana,
estimulante de apetito, edema medular. Dosis matutina. Vigilar -glucosa. Protección
gástrica en pacientes con lesión gástrica.
|
|
Dexmedetomidina
|
|
0.3 mcg/kg/hra
|
Intravenosa
|
200 mcg /dia
|
Sedación, dolor neuropático
agudizado como coadyuvante - Bradicardia. No en pacientes con arritmias ni en
adulto mayor frágil
|
|
Dextropropoxifeno
|
|
65 mg cada 8 hrs
|
Oral
|
150 mg
|
Analgésico opioide sintético,
actúa a nivel central, su estructura se relaciona con la metadona Toxicidad gastrointestinal,
contraindicado en insuficiencia renal o hepática grave. En México se encuentra
combinado con paracetamol (500/65 mg Neopercodan) o Qual (paracetamol, dextropropoxifeno
y diazepam)
|
|
Diacepam
|
|
5-10 mg cada 8-12 hrs
|
oral
|
|
Ansiolítico, agitación, sedación,
fatiga, convulsiones. Metabolistos activos 3 días.
|
|
Diclofenaco
|
|
50-75-100 mg cada 12 hrs.
|
Oral. intravenoso
|
150 mg
|
Contraindicado en úlcera péptica
activa.
|
|
Domperidona
|
|
10-20 mg v.o y 30-60 mg vía
rectal.
|
Oral, rectal
|
60 mg
|
Antiemético, estimulante de
motilidad intestinal.
|
|
Duloxetina
|
|
30-60 mg cada 12-24 hrs
|
Oral
|
|
Dolor neuropático, antidepresivo
|
|
Eriproyetina
|
|
150-300 mcg/kg
|
Semanalmente
|
|
Anemia por deficiencia de eritropoyetina.
Puede originar hipertensión.
|
|
Espironolactona
|
|
25 mg- 100-200 mg
|
Oral
|
400 mg
|
Diurético ahorrador de potasio,
ascitis neoplásica.
|
|
Etamsilato
|
|
500 mg c/6hrs
|
Oral
|
|
Útil para sangrado capilar.
|
|
Fenol 0.5-3%
|
|
1 parche de 50 mg/hora cada
72 hrs
|
Transdermico
|
|
De elección en pacientes con
insuficiencia renal
|
|
Fenobarbital
|
|
60-80 mg vo noche, 200-600
mg / 24 hrs ISCC
|
Oral, intramuscular,
|
600 mg
|
Anticonvulsivante, sedación
terminal.
|
|
Fentanilo transdermico.
|
|
25 mcg,50 mcg,75 mcg,100 mcg
por 72 hrs
|
Transdermico
|
los opioides potentes no tienen
tope
|
Opioide potente, parche alcanza
máxima analgesia en 24 hrs. Uso intravenoso riesgo de depresión ventilatoria.
|
|
Fluconazol
|
|
100-200 mg cada 24hrs
|
Oral
|
|
Antimicótico Ciclo por 7-14
días.
|
|
Fluoxetina
|
|
20 mg por la mañana
|
Oral
|
20 mg
|
Antidepresivo, semivida larga
(5 semanas), adverso ansiedad, efecto gastrointestinal desaparecen en días.
|
|
Furosemida
|
|
20 mg dosis inicial
|
Oral
|
240 mg
|
Diurético
|
|
Gabapentina
|
|
100-300-600 mg vo cada 8-12
hrs, preferencia en la noche.
|
Oral
|
1800 mg
|
Dolor neuropático,
|
|
Glicerina supositorios
|
|
1 cada 12 hrs
|
Rectal
|
2 supositorios al día.
|
|
Haloperidol
|
|
0.5-10 mg vía oral, 2.5-10
mg SC, 4 mg cada 12 hrs en presentación de liberación gradual, iv 5 mg/dosis
|
Oral, intravenoso
|
10 mg, iv 30 mg día
|
Antiemético 1.5 mg-2 mg/24
hrs), Psicosis, agitación. Ajustar dosis en insuficiencia renal y hepática, efectos
extrapiramidales, evitar en Parkinson.
|
|
Hidromorfona
|
|
4-8 mg cada 24 hrs
|
Oral
|
8 mg
|
Uso exclusivo de especialista
en dolor.
|
|
Hidroxicina
|
|
10 mg cada 12hrs.
|
Oral
|
|
Empleo en prurito, ansiedad
leve, antihistamínico. Origina somnolencia y sedación.
|
|
Ibuprofeno
|
|
200-400-600 mg cada 6-8 hrs
|
Oral
|
2.4 grs
|
Buena tolerabilidad como antiinflamatorio
y analgésico, Toxicidad gastrointestinal, contraindicado en insuficiencia renal
o hepática grave, empleo en dolor óseo
|
|
Ipratropio, bromuro
|
|
0.25-0.5 mg cada 6 hrs
|
Nebulización.
|
cada 6 hrs
|
Disnea por broncoespasmo, EPOC,
seca secreciones.
|
|
Imipramina
|
|
25-50 mg cada 6-8-12 hrs
|
Oral
|
50 mg
|
Antidepresivo, promueve el
sueño. Dolor neuropático, origina visión borrosa
|
|
Indometacina
|
|
10 mg cada 4-6 hrs
|
Oral, rectal
|
90 mg
|
Toxicidad gastrointestinal,
contraindicada en insuficiencia renal. Alta potencia antiinflamatoria, toxicidad
gastrointestinal y neurológica, contraindicado en insuficiencia renal o hepática
grave, uso en fiebre tumoral
|
|
ketorolaco
|
|
v.o. 10 mg cada 4-6 hrs, IV
60-90 mg
|
Oral, intravenoso
|
90 mg iv, 40 mg vo.
|
Dolor óseo e inflamación, altamente
gastrolesivo, protección gástrica y uso limitado 5 días.
|
|
Lactulosa
|
|
15-30 ml cada 12 hrs
|
Oral
|
|
Laxante osmótico, distensión
abdominal, ventosidades, incrementar líquidos, 60% azúcar.
|
|
Levomepromazina
|
|
Tabletas de 25-100 mg 6.25
mg-12.5 mg im/sc cada 6 hrs nausea y vomito. Neuroléptico, antipsicótico
|
Intramuscular, subcutánea
|
200 mg
|
Sedación paliativa, hipotensión,
síndromes extrapiramidales.
|
|
Levopromazina
|
|
1-2 mg/kg
|
Infusión continua intravenosa
pasar en 30 minutos
|
|
Indicada en dolor neuropático
cuando han fracasado otros coanalgésicos
|
|
Lidocaína
|
|
0.5-1 mg en infusión para 2hrs.
|
Tópica, Intravenosa
|
1-2 mg intravenosa en 30 min,
dosis única
|
Analgesia anestésico local,
sedación, origina bradicardia.
|
|
Lorazepan
|
|
1-2 mg cada 8 a 12 hrs
|
Oral
|
|
Ansiolítico, ataques de pánico.
Uso sublingual en ansiedad y disnea aguda.
|
|
Loratadina
|
|
10 mg v.o
|
Oral
|
10 mg
|
Antihistamínico no sedante
|
|
Medroxiprogesterona
|
|
400 mg v.o, 5-20 mg
|
Oral
|
400 mg
|
Estimulación de apetito en
anorexia
|
|
Megestrol
|
|
40-160 mg
|
Oral
|
160 mg
|
Estimulación de apetito en
anorexia. Riesgo de arritmias, uso por personal experto
|
|
Metadona
|
|
1-2 grs cada 6-8 hrs
|
Oral, rectal, intravenosa
|
Ajustar dosis
|
Semivida larga, riesgo de sobredosis.
Toxicidad gastrointestinal (náuseas), toxicidad hematológica (granulocitosis,
útil en dolor nociceptivo y neuropático.
|
|
Metamizol
|
|
10-20 mg/kg/dosis
|
Oral, intravenosa
|
|
Diluir y administración lenta,
riesgo de hipotensión.
|
|
Metilcelulosa
|
|
1-2 gts cada 2-4 hrs
|
Gotas
|
cada 4 hrs
|
Conjuntiva seca
|
|
Metilfenidato
|
|
5 mg
|
Oral
|
1-2 día
|
Somnolencia por opioide, estabilizador
del estado de ánimo mientras espera efecto antidepresivo. Adversos agitación confusión,
trastorno de sueño.
|
|
Metilprednisona
|
|
15-30 mg/kg
|
Intravenosa
|
|
Administración lenta ( una
hora )
|
|
Metoclopramida
|
|
10 mg cada 8 hrs, (100-150
mcg/kg)
|
Oral, intravenosa
|
60 mg
|
Nausea y vómito por falta de
vaciamiento gástrico. No recomendada en paciente senil, síndrome extrapiramidal.
|
|
Midazolam
|
|
( 0.150 a 0.250 mg/kg) i.v
.5 mg subcutánea bolo inicial, continuar infusión continua
|
Intravenoso subcutáneo
|
|
Sedación paliativa, hipo incoercible,
espasmo muscular.
|
|
Mirtazapina
|
|
15-45 mg cada 24 hrs, noche
|
Vía oral
|
60 mg
|
Antidepresivo, inicio de acción
más rápido y mejora del apetito y sueño. Antipruriginoso. Dosis menores son más
sedantes que las superiores que producen agitación.
|
|
Modafinilo
|
|
100 mg
|
Oral,
|
400 mg
|
Mejora la fatiga en pacientes
con EM, y la somnolencia diurna.
|
|
Morfina
|
|
Rotación de opioide previo,
virgen a opioide iniciar con 5 mg e ir incrementando cada 4 h
|
Oral, intravenosa, subcutanea
|
Opioide potente no tiene tope.
|
Disnea, sedación paliativa.
Se debe otorgar tratamiento para estreñimiento siempre.
|
|
Nalbufina
|
|
5 mg
|
Intravenosa
|
|
Opioide débil, causa adicción,
no exento de depresión ventilatoria.
|
|
Naloxona
|
|
0.1-0.2 mg cada 2 min
|
Oral, rectal
|
|
Reversión de la depresión respiratoria
inducida por opioides, posibilidad de recurrencia del dolor intenso.
|
|
Naproxeno
|
|
250-500 mg cada 12hrs
|
Oral
|
|
Dolor óseo y otros trastornos
inflamatorios. Contraindicado en ulcera péptica y sangrado. Favorece la falla
renal
|
|
Nistatina
|
|
5 ml cada 6 hrs por 7-14 días
|
Oral
|
|
Candidiasis. No comer ni beber
hasta después de 30 min
|
|
Olanzapina
|
|
5 mg cada 12 hrs en presentación
de liberación gradual
|
Oral
|
|
Antipsicótico de nueva generación.
Manía de moderada a grave. Hipotensión postural y efectos extrapiramidales. Precaución
glaucoma, hiperglicemia, trombosis, demencia.
|
|
Ondansetrón
|
|
8 mg tabletas cada 8 hrs. 100-150
mcg/kg ( 4-8 mg/ dosis) intravenosa.
|
Oral, intravenosa
|
24 mg
|
Nausea, postquimio y radioterapia.
|
|
Oxicodona
|
|
rotación de opioide previo,
virgen a opioide iniciar con 10 mg e ir incrementando
|
Oral, rectal, intravenosa
|
Opioide potente no tiene tope.
|
Dolor moderado a intenso, liberación
inmediata y liberación prolongada.
|
|
Palonosetrón
|
|
0.075 mg I.V. administrada
en 10 segundos
|
Oral, intravenosa
|
|
Nausea y vómito postquimioterapia,
alta costo, vigilar Intervalo QT
|
|
Paracetamol
|
|
10-15 mg/kg ( 500 mg cada 8
hrs )
|
Oral, intravenosa, Rectal
|
4 gr
|
Precaución en hepatópatas.
Analgésico, antipirético
|
|
Picosulfato de Sodio
|
|
5 mg tableta, 10 mg jarabe
|
Oral
|
20 mg
|
Laxante de contacto. Sin absorción
intestinal. No dar en oclusión intestinal
|
|
Prednisona
|
|
5,20,50 mg
|
Oral
|
50 mg
|
Edema cerebral, vasculitis,
nausea y estimula apetito
|
|
Pregabalina
|
|
25-75 mg por la noche, incrementar
dosis cada 3er día cada 12 hrs.
|
Oral
|
900 mg
|
Dolor neuropático, epilepsia
y ansiedad. Ajuste función renal. Puede originar sedación, mareo y cefalea.
|
|
Ranitidina
|
|
150-300
mg v.o, 1-2 mg/kg iv
|
Oral, intravenosa
|
|
Ulcera gástrica y gastritis,
|
|
Risperidona
|
|
0.5-2 mg vo. Senil iniciar
con 0.25 mg
|
Oral
|
4 mg
|
Antipsicótico atípico, útil
para psicosis. Alto costo. Signos extrapiramidadles menores.
|
|
Salbutamol
|
|
100 mcg/inhalación 2 cada 6
hrs
|
Inhalada
|
cada 6-8 hrs.
|
Beta agonista, Broncoespasmo.
Origina taquicardia, puede producir ansiedad y agitación.
|
|
Senósidos
|
|
tabletas
|
Oral
|
2-4 tabletas
|
Laxante estimulante, actúa
en 8-12 h 2-4 comps
|
|
Sertralina
|
|
50 mg
|
Oral
|
50 mg
|
Interacción con ISRS, Reduce
umbral epileptógeno. No recomendado en insuficiencia renal o hepática grave. En
personas mayores 50% menos de la dosis recomendada.
|
|
Tapentadol
|
|
50-100 mg cada 12 hrs
|
Oral
|
|
Indicado en dolor neuropático,
opioide potente
|
|
Tramadol
|
|
0.5-3 mg/kg por dosis cada
8 hrs. Intravenosa y 50-100 mg c/ 6-8 hrs vía oral.
|
Oral, intravenosa, subcutánea
|
v.o.500-600 mg ( >65 años
300 mg ); iv 400; sc 50 mg/dosis
|
Contraindicado en crisis convulsivas.
Presentación de gotas, tabletas de liberación inmediata y prolongada, inyectable.
50 mg de tramadol equivalen a 10 mg de Morfina
|
|
Triticum Vulgare
|
Italdermol
|
|
Tópica
|
|
Ulceras por presión, reactiva
neo formación epitelial. No usar en alérgicos
|
|
Trazodona
|
Sideril
|
50 mg
|
Oral,
|
50mg
|
Útil como antidepresivo, disminuye
temblor y buen inductor del sueño. Puede favorecer hipotensión ortostática, preferible
por la noche
|
|
Valproato sódico
|
|
50-100 mg cada 12 hrs
|
Oral
|
300 mg
|
Anticonvulsivante. No usar
con fármacos inhibidores de la monoaminooxidasa y con precaución en agentes serotonineérgicos
por riesgo de síndrome serotoninérgico. Puede originar nausea discrasias sanguíneas
y disfunción hepática.
|
|
Venlafaxina
|
|
Iniciar 30 mg cada 24 hrs hasta
70 mg y aumento gradual
|
Oral
|
60 mg
|
Antidepresivo IRS útil en dolor
neuropático y depresión
|
CAPÍTULO 4. CONSIDERACIONES BIOÉTICAS.
4.1 Aspectos Generales.
La Bioética integra diversas disciplinas y áreas del conocimiento con el
fin de dar respuesta a los múltiples dilemas generados por las nuevas oportunidades
que ofrecen la tecnología y la ciencia, así como anticipar y acotar sus posibles
repercusiones para las diferentes formas de vida y el entorno.
Uno de los temas sobre los que más se realizan consideraciones desde la
perspectiva Bioética es la atención de la salud y los dilemas que ésta plantea,
que son particularmente difíciles cuando se trata del dolor, el sufrimiento y el
final de la vida.
La Bioética hace hincapié en la necesidad de que las personas que se encuentran
en estas circunstancias reciban alivio a su sufrimiento como un imperativo moral,
así como en que el proceso de acompañamiento de los pacientes se realice bajo la
premisa de un diálogo abierto y respetuoso, considerando en todo momento sus necesidades,
preferencias y su plan de vida.
El significado del dolor, otra sintomatología y la muerte son entendidos
por cada cultura, sociedad y persona de manera diferente, lo cual genera que el
abordaje de estos procesos sea complejo.
Esto hace necesario el entendimiento integral de cada persona y su entorno,
de tal manera que quienes se enfrentan al dolor o la muerte deben ser tratados desde
un punto de vista multidimensional que incluya no sólo los aspectos físicos, sino
sus necesidades psicológicas, sociales y espirituales; es decir, tener presente,
entre otras, la diversidad cultural, étnica, educativa y religiosa.
En ese sentido, los profesionales de la salud, mediante un trato fundamentado
en la responsabilidad profesional y el respeto, deben buscar el mayor bienestar
del paciente y lograr un equilibrio entre el respeto al ejercicio de su autonomía,
la consideración a su dignidad y la observancia de una adecuada práctica médica,
toda vez que estas personas se encuentran en una situación compleja y vulnerable
que en algunos casos implica el proceso de enfrentar la muerte.
4.2 Aspectos bioéticos a considerar.
A fin de brindar una atención total, dinámica y continua a los pacientes
y sus familiares se requiere tomar en cuenta un conjunto de aspectos bioéticos que
ayuden a los profesionales de la salud a brindar una atención de calidad.
A continuación, se presentan de manera enunciativa las consideraciones bioéticas
que deben tomarse en cuenta.
4.2.1 Veracidad.
En el ámbito de los Cuidados Paliativos, la comunicación requiere ser respetuosa,
clara, honesta, oportuna y adecuada a la persona y su situación, la información
proporcionada debe brindarse con sensibilidad, acorde con sus necesidades, preferencias
y perspectivas de vida.
Comunicar la verdad al paciente y a sus familiares en muchas situaciones
implica tratar aspectos complejos como enfrentar el final de la vida, pero en cualquier
caso es fundamental que el paciente esté bien informado sobre su situación para
que participe en el proceso de toma de decisiones.
Debe evitarse el paternalismo que lleve al personal de salud a ocultar la
verdad al paciente, ya sea por petición expresa de la familia, porque teme hacerle
un daño mayor al exponer el diagnóstico o bien, porque el personal de salud no se
encuentra preparado para comunicar la situación.
El paciente decidirá quién o quiénes deben conocer su diagnóstico actual,
favoreciendo en todo momento la comunicación con la familia.
4.2.2 Respeto de la autonomía.
Todo paciente debe ser considerado en la toma de decisiones respecto a la
atención de su salud con la finalidad de respetar su perspectiva de vida. Para que
ello pueda cumplirse es necesario:
1) Decidir
voluntariamente; 2) Tener información suficiente sobre la decisión que se va a tomar,
es decir, sobre el objetivo y consecuencias de la decisión, sus riesgos, beneficios
y alternativas posibles; y 3) Tener capacidad cognitiva y legal para tomar una decisión
libre e informada y expresarla.
Los profesionales de la salud deberán considerar la existencia y respetar
lo establecido en las directrices anticipadas (o voluntades anticipadas).
Respetar la autonomía del paciente, incluye respetar su decisión de rechazar
un tratamiento o intervención, aunque como consecuencia se anticipe su muerte.
4.2.3 Beneficencia.
Implica que los procedimientos diagnósticos y terapéuticos que se apliquen
sean los más seguros y eficaces disponibles considerando que el beneficio es mayor
que los riesgos que dichos procedimientos representan.
Al respecto, cabe señalar que quien determina qué acción es benéfica es
el paciente que la recibe o su representante legal, con base en la información proporcionada
por el personal de salud acorde a sus funciones.
4.2.4 No maleficencia.
En lo que a Cuidados Paliativos se refiere, se deberá minimizar al máximo,
por parte del personal de salud multidisciplinario a cargo, la Obstinación Terapéutica
y el daño inherente a los tratamientos médicos y erradicar por completo cualquier
práctica que produzca un daño intencional al paciente o a su familia.
Engañar al paciente o a su familia en cuanto al diagnóstico o tratamiento
se considera como una práctica maleficente.
Si no se respetan las decisiones autónomas del paciente cuando éste rechaza
o no quiere continuar con un tratamiento, se atenta contra el principio de no maleficencia,
que debe prevalecer sobre lo que el médico considera benéfico.
Justicia.
Los Cuidados Paliativos deben ofrecerse y estar disponibles para todos los
pacientes que los requieran, sea en el ámbito hospitalario o en el domicilio del
paciente.
Vulnerabilidad.
El equipo multidisciplinario de Cuidados Paliativos deberá identificar y
atender a los pacientes en situación de Vulnerabilidad en sus diferentes esferas
(física, psicológica, espiritual y social).
4.2.5 Proporcionalidad Terapéutica.
Deberán aplicarse aquellas medidas terapéuticas que guarden una relación
de debida proporción entre los medios empleados y el resultado previsible, absteniéndose
de aquellas intervenciones inefectivas o desproporcionadas que no cumplan con las
expectativas del paciente.
La proporcionalidad terapéutica incluye la evaluación de los elementos involucrados:
gastos económicos, repercusiones físicas, psicológicas o espirituales que la realización
de una determinada intervención pueda comportar para el paciente, para su familia
y para el equipo de salud. La opinión del paciente es prioritaria.
4.2.6 Doble efecto.
De acuerdo a este principio, se permite aplicar un tratamiento o una intervención
terapéutica que beneficie al paciente, aunque se prevea un efecto perjudicial como
perder el estado de alerta o acortar su vida. El deber prioritario es aliviar o
evitar su sufrimiento.
4.2.7 No abandono.
Los pacientes para los cuales no existan opciones de tratamiento curativo
o que rechacen las terapias o medidas terapéuticas propuestas, deben seguir siendo
atendidos en sus necesidades, tienen derecho a recibir una segunda opinión y Cuidados
Paliativos.
Los equipos de atención domiciliaria brindarán seguimiento de pacientes
que requieran Cuidados Paliativos. (Ver capítulo 2)
4.2.8 Cuidado especial de quienes
participan como sujetos de investigación.
La propuesta a los pacientes para formar parte de un protocolo de investigación
clínica debe considerar su alto grado de Vulnerabilidad, y el proceso de consentimiento
informado debe realizarse con sensibilidad.
El investigador deberá asegurarse que el paciente comprenda toda la información
referente a la investigación y en especial, la relativa a los riesgos y beneficios
de su participación, que su decisión de aceptar o rechazar participar no afecta
la atención médica que recibirá.
Ningún paciente debe ser obligado o indebidamente influenciado mediante
incentivos, falsas expectativas de curación o amenazas a participar como sujeto
de investigación.
Los pacientes que participen en investigación tendrán siempre el derecho
de retirarse del estudio en el momento que así lo deseen, sin que ello tenga consecuencias
negativas en la atención que reciben por parte del personal de salud.
Consentimiento y asentimiento informado
El consentimiento informado es la expresión tangible del respeto a la autonomía
de las personas en el ámbito de la atención médica y de la investigación en salud,
es un proceso continuo y gradual que se da entre el personal de salud y el paciente
o su representante legal y que se consolida en un documento.
En el proceso del consentimiento informado, la información que reciba el
paciente sobre un procedimiento diagnóstico, terapéutico, rehabilitatorio, paliativo
o de investigación, así como de los riesgos y beneficios inherentes a éste, deberá
ser acorde con su edad, instrucción escolar, idioma y contexto cultural, de tal
forma que se asegure la comprensión de la información que le permita al paciente
rechazar o aceptar un tratamiento de acuerdo con sus condiciones y preferencias.
Cuando se trata de pacientes menores de edad deberá obtenerse el consentimiento
informado de quienes ejerzan patria potestad o la representación legal; y en lo
posible, dependiendo de su desarrollo cognitivo y grado de madurez, el asentimiento
informado de los pacientes para hacerlos partícipes del proceso de toma de decisiones.
4.2.9 Acceso a Cuidados Paliativos.
El acceso a los Cuidados
Paliativos es un imperativo ético tutelado en la Constitución Política de los Estados
Unidos Mexicanos, derivado del derecho a la protección de la salud. En tal virtud,
las instituciones públicas, privadas y sociales deberán garantizar la provisión
de insumos suficiente y necesaria a fin de que los pacientes tengan acceso a estos
servicios. (Ver capítulo 5)
4.3 Participación de los Comités Hospitalarios de Bioética (CHB).
Los Comités Hospitalarios
de Bioética (CHB) tienen la atribución de emitir recomendaciones a los pacientes,
sus familiares, representante legal y a los profesionales de la salud, respecto
de casos clínicos difíciles que involucran problemas o Dilemas Bioéticos en Cuidados
Paliativos y al final de la vida.
Los CHB deliberarán los
casos clínicos que les sean solicitados desde una perspectiva laica, y emitirán
recomendaciones como apoyo a la toma de decisiones, promoviendo la salvaguarda de
la dignidad y los derechos humanos de los pacientes, en cumplimiento de su función
consultiva, orientadora y educativa.
Los criterios para su integración
y funcionamiento son emitidos por la Secretaría de Salud, a través de la Comisión
Nacional de Bioética2; Se deberá tomar como referencia la Guía Nacional para la Integración y
el Funcionamiento de los Comités Hospitalarios de Bioética.
Cuidados Paliativos como un Derecho Humano
Se considerará a los Cuidados
Paliativos como un derecho humano al cual todos los mexicanos tendrán acceso sin
distinción de ninguna clase. La falta de provisión de los mismos por parte de las
instituciones se considerará un trato inhumano, cruel y degradante. Se procurará
en toda medida que los Cuidados Paliativos estén disponibles para la población que
así los requiera en todo el Sistema Nacional de Salud, mediante políticas, recursos
y accesibilidad de opiniones. Ello de conformidad con los tratados internacionales.
2Cfr. Acuerdo por el que se emiten las Disposiciones
Generales para la Integración y Funcionamiento de los Comités Hospitalarios de Bioética
y se establecen las unidades hospitalarias que deben contar con ellos, de conformidad
con los criterios establecidos por la Comisión Nacional de Bioética. México: Diario
Oficial de la Federación, Reforma publicada el 24 de octubre de 2012.
http://www.dof.gob.mx/nota_detalle_popup.php?codigo=5276106 (Fecha de consulta: 25 de enero
de 2018).
Referencias.
·
Camacho, L. (2009) ' La vulnerabilidad
como concepto clave en ética del desarrollo', Rev. Filosofía Univ. Costa Rica, XLVII (120-121), pp. 55-63.
·
Council
for International Organizations of Medical Sciences (CIOMS) International Ethical
Guidelines for Health-related Research Involving Humans. Geneva, Switzerland. Council
for International Organizations of Medical Sciences (CIOMS), 2016.
·
Grinberg A, Tripodoro V A. Futilidad
médica y obstinación familiar en terapia intensiva ¿Hasta cuándo seguir y cuándo
parar? Medicina 2017; 77 (6):491-496.
·
Herreros B, Palacio G, Pacho E. Limitación
del esfuerzo terapéutico. RevClin Esp. 2012; 212(3):
134-140.
·
Lorda S. La capacidad de los pacientes
para tomar decisiones: una tarea todavía pendiente Rev. Asoc. Esp. Neuropsiq., 2008,
vol. XXVIII, no. 102, pp. 325-348.
·
Plan Nacional de Desarrollo (2005)
Grupos Vulnerables. Informe 2003, Available at: http://pnd.presidencia.gob.mx/index.php?idseccion=51
(Accessed: 29 de agosto de 2013). www.who.int/cancer/palliative/es
CAPÍTULO 5. ASPECTOS REGULATORIOS.
o Marco Normativo.
El acceso a los Cuidados Paliativos es un imperativo ético tutelado en la
Constitución Política de los Estados Unidos Mexicanos derivado del artículo 4o:
“Toda persona tiene derecho
a la protección de la salud. La Ley definirá las bases y modalidades para el acceso
a los servicios de salud y establecerá la concurrencia de la Federación y las entidades
federativas en materia de salubridad general, conforme a lo que dispone la fracción
XVI del artículo 73 de esta Constitución”.
En este contexto, el desarrollo de la política sobre Cuidados Paliativos
en nuestro país, se ha caracterizado por algunos cambios. Por ejemplo, el 5 de enero
de 2009, se publicó en el Diario Oficial de
la Federación el Decreto por el que se reforma y adiciona la Ley General de Salud
(LGS) en Materia
de Cuidados Paliativos, destacando:
El artículo 27, fracción III, donde se establece que la atención médica
integral, comprende actividades preventivas, curativas, paliativas y de rehabilitación;
incluyendo la atención de urgencias.
El artículo 33, fracción IV, que en las actividades de atención médica agrega
las paliativas, las cuales incluyen el cuidado general para preservar la calidad
de vida del paciente a través de la prevención, tratamiento y control del dolor,
y otros síntomas físicos y emocionales por parte de un equipo profesional multidisciplinario.
Un artículo Segundo que crea un Título Octavo Bis denominado “De los Cuidados
Paliativos a los Enfermos en Situación Terminal”, y en las Disposiciones Comunes,
el artículo 166 Bis 1, Fracción III, establece: Los Cuidados Paliativos se entienden como el cuidado
activo y total de aquellas enfermedades que no responden a tratamiento curativo.
El control del dolor, y de otros síntomas, así como la atención de aspectos psicológicos,
sociales y espirituales.
El 1 de noviembre de 2013, un nuevo decreto reformó la citada Ley y en el
artículo 138 Bis 2, especificó el Plan de Cuidados Paliativos como: El conjunto
de acciones indicadas, programadas y organizadas por el médico tratante, complementadas
y supervisadas por el equipo multidisciplinario, las cuales deben proporcionarse
en función del padecimiento específico del enfermo, otorgando de manera completa
y permanente la posibilidad del control de los síntomas asociados a su padecimiento.
Puede incluir la participación de familiares y personal voluntario.
Sin omitir que dicho Decreto, en el artículo 47 especifica: Las dependencias
y entidades del sector salud y los gobiernos de las entidades federativas, promoverán
y apoyarán la formación de grupos, asociaciones y demás instituciones que tengan
por objeto participar organizadamente en los programas de mejoramiento de la salud
individual y colectiva, así como en los de prevención de enfermedades, accidentes,
rehabilitación y Cuidados Paliativos.
5.2 El Consejo de Salubridad General
y la COFEPRIS.
Pero también constitucionalmente, en México existe el Consejo de Salubridad
General, creado por la necesidad de que el Estado Mexicano tuviera un órgano ejecutivo,
capaz de prevenir y reaccionar de manera rápida y eficaz, ante los distintos problemas
que en materia de salud se pudieran suscitar en el país, órgano con carácter de
autoridad sanitaria con dependencia directa del Presidente de la República; dado
que la unidad de mando y de dirección es la base principal del éxito; destacando
así la importancia del carácter ejecutivo de sus decisiones, de tal manera que éstas,
deben ser acatadas por las autoridades administrativas de todo el país.
Fue así que posteriormente surgió el Acuerdo por el que el Consejo de Salubridad
General declaró la obligatoriedad de los Esquemas de Manejo Integral de Cuidados
Paliativos, así como los procesos señalados en la Guía de Manejo Integral de Cuidados
Paliativos; publicado el 26 de diciembre de 2014, en donde se encomendó a la Comisión
Federal para la Protección contra Riesgos Sanitarios (COFEPRIS) dos tareas principales:
·
Dar a conocer las reglas generales
para el uso de recetarios especiales para la prescripción de estupefacientes y libros
de control electrónicos para medicamentos de fracción I, II y III.
·
Establecer medidas para agilizar y
garantizar la disponibilidad de dichos medicamentos.
Por lo cual la COFEPRIS ejecutó las siguientes acciones:
1. Creación del Grupo de Trabajo de Acción Rápida.
2. Establecer la opción para que los médicos
soliciten sus recetarios de manera electrónica.
3. Establecer la opción para que los distribuidores
y farmacias puedan llevar libros de control electrónicos.
4. Establecer medidas para agilizar la disponibilidad
de medicamentos, además de indagar la situación sobre el consumo de estupefacientes,
cuyos resultados de describen a continuación.
5.3 El consumo de opioides en México.
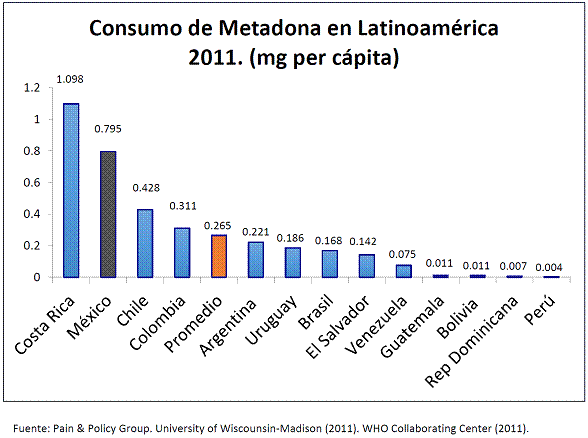
Figura1.
Gracias al análisis situacional que realizó la COFEPRIS, se supo que México
es uno de los países latinoamericanos que presenta mayor consumo de metadona, con
0.79 mg per cápita, superior al consumo promedio de metadona en la región latinoamericana
que asciende a 0.265 mg per cápita, siendo necesario señalar que su principal uso
es el tratamiento de la dependencia de opioides, según la fuente: Disponibilidad
de sustancias sometidas a fiscalización internacional: Garantizar suficiente acceso
a esas sustancias para fines médicos y científicos. Naciones Unidas, JIFE, 2016.
Respecto al consumo de fentanil, se encontró que en nuestro país, se registra
un consumo de 0.02 mg per cápita, superior al promedio de la región, que se ubica
en 0.018 mg per cápita, figura 2; y sobre el consumo de morfina, se registra un
consumo de 0.51 mg per cápita, en tanto que el promedio de la región se ubica en
1.54 mg per cápita. Es decir, 1976% menos que Argentina que es el país que más consume
y 300% menos que el promedio de la región. Figura 3.
Figura 2.
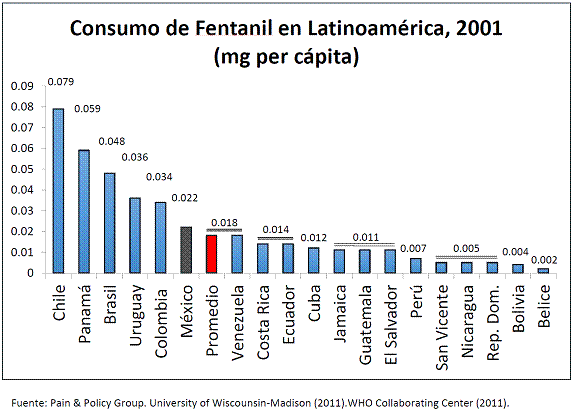
Figura 3.
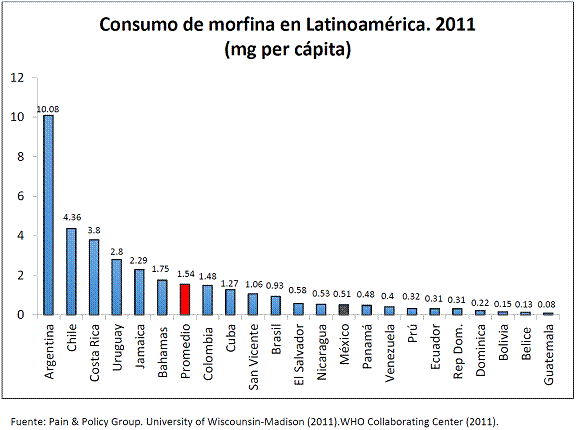
Por otro lado, la investigación
que realizó el grupo interinstitucional, sobre los Cuidados Paliativos en nuestro
país, demostró que México se ubica como uno de los países de Latinoamérica con consumo
por encima del promedio en materia de opioides para el tratamiento del dolor, figura
4.
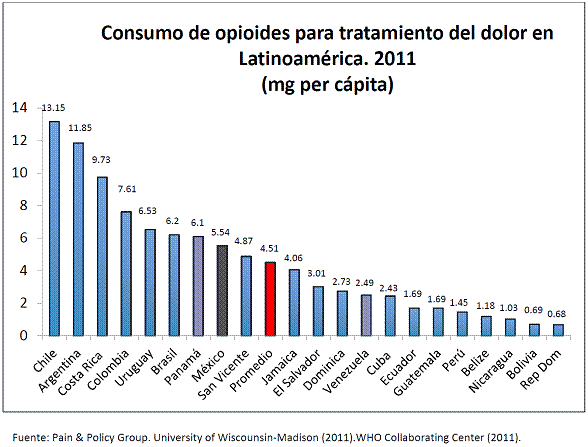
No obstante, existe dificultad
para el acceso a este tipo de medicamentos debido a la falta de sensibilización
y/o capacitación entre profesionales de la salud, temor a la adicción, recursos
económicos limitados, problemas de la industria para la obtención de estupefacientes
o para su importación; y actitudes culturales y sociales hacia el tratamiento del
dolor.
Si se observa la prevalencia
de los problemas de salud que requieren Cuidados Paliativos, resulta evidente que
esas afecciones tan extendidas pocas veces van acompañadas de un tratamiento o de
una infraestructura de Cuidados Paliativos adecuados.
Aspectos por demás relevantes
por:
A. El marcado abatimiento en la prescripción médica.
B. La consecuente disminución en la producción por parte de la industria
farmacéutica. Pues de los 147 kg de insumos autorizados (morfina) en 2017, la industria
solo utilizó alrededor del 11 kg. Ello, obviamente tiene como efecto la limitada
disponibilidad de medicamentos en el país, particularmente en el sector público.
Aunado a lo anterior, que
representa la plataforma desde la cual México da continuidad a la actualización
de su política en salud respecto de los Cuidados Paliativos, a través del Consejo
de Salubridad General, emitió un nuevo Acuerdo por el que el Consejo de Salubridad
General declara la obligatoriedad de los esquemas de Manejo Integral de Cuidados
Paliativos; así como los procesos señalados en la Guía del Manejo Integral de los
Cuidados Paliativos Pediátricos; el cual fue publicado en el Diario Oficial de la
Federación el 14 de diciembre del 2016. Y durante el primer semestre de 2018, actualizó
la Guía del Manejo Integral de los Cuidados Paliativos.
El contenido de dicha guía,
partió del concepto de Cuidados Paliativos como un todo; considerando la perspectiva
y principios que sobre los Cuidados Paliativos tiene la OMS.
Se consideró también a
los efectos de las transiciones tanto demográfica como epidemiológica, en donde
las enfermedades crónicas no transmisibles tienen una marcada tendencia ascendente.
Es de hacer notar que englobar el concepto a toda patología incurable, progresiva
y potencialmente mortal, fue un reto y un cambio en el paradigma, ya que los Cuidados
Paliativos sólo se enfocaban a pacientes terminales.
En esta línea de reflexión,
y teniendo como referente permanente la LGS en México, fueron consideradas prioritariamente
las enfermedades oncológicas, cardiacas, pulmonares, renales, hepáticas, la esclerosis
lateral amiotrófica, la demencia, el SIDA y coma. Se fortalecieron los cuidados
que atienden el control del dolor, y de otros síntomas, así como la atención de
aspectos psicológicos, sociales y espirituales.
Especial énfasis se dio
al Modelo de Atención cuyo propósito esencial es la organización de los servicios
para mejorar la calidad de la atención médica a fin de atender las necesidades de
los pacientes paliativos; las consideraciones bioéticas que fomentan y coadyuvan
al profesionalismo, y desde luego a las consideraciones normativas relacionadas
con la formación y capacitación del personal.
5.4 El Cuadro básico del Consejo de Salubridad General, para
control del dolor.
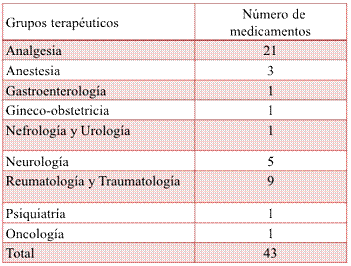
Con estas acciones, el
Cuadro Básico de medicamentos del sector salud, es uno de los cuadros más completos
respecto a las terapias para el control del dolor, contando con al menos 43 medicamentos
que ayudan a aliviar el dolor y a combatir los síntomas que lo acompañan o provocan.
Dichos medicamentos se
encuentran en las secciones: Analgesia, Anestesia, Gastroenterología, Gineco-obstetricia,
Nefrología y urología, neurología, reumatología y traumatología, así como Psiquiatría.
La Morfina se encuentra
en el grupo terapéutico de Analgesia, contando con 10 claves, que traducen las alternativas
en presentaciones y dosis, para su mejor prescripción, para cada paciente, ya sea
adulto o pediátrico.
Respecto a las actualizaciones
del grupo de Analgesia durante 2014, se incluyó la metadona con
la indicación: Analgésico narcótico. Dolor moderado a severo, agudo y crónico. Fue
de suma importancia la inclusión de metadona al Cuadro Básico de medicamentos, ya
que se cuenta con otra alternativa más para el manejo integral del dolor.
Es necesario hacer énfasis
que, en México, además de la fabricación de estupefacientes, se deberá cuidar el
comercio y uso lícito de drogas, con el objetivo de estar acorde con las políticas
establecidas por la Junta Internacional de
Fiscalización de Estupefacientes (JIFE):
·
Procurar y asegurar que haya suministros
de drogas adecuados para fines médicos y científicos.
·
Que no se produzcan desviaciones de
drogas de fuentes lícitas a canales ilícitos.
5.5 El Recetario de Estupefacientes.
Las acciones que la COFEPRIS
continúa realizando mediante el Grupo de Acción Rápida (GAR) en búsqueda de mejorar
el acceso y la disponibilidad de los opioides, han consistido en modificar el trámite
para la obtención de “Recetarios de Estupefacientes”
instituido oficialmente el 15 de junio de 2015, actualmente por vía electrónica,
así como en mejorar la disponibilidad de los opioides en las farmacias.
Características:
·
El recetario electrónico se tramita
vía web, accediendo a un sistema informático dentro del portal de la COFEPRIS.
·
El médico se registra previamente en
la plataforma, proporcionando sus datos.
·
COFEPRIS verifica los datos y envía
al médico su autorización para la emisión de recetas.
·
Los recetarios cuentan con un código
bidimensional que ayudará a las farmacias en la validación de la receta y el médico.
·
La información del médico nunca será
visible en el recetario.
·
Las farmacias podrán verificar que
la receta no haya sido surtida previamente.
El 14 de octubre del mismo
año, se publicaron en el Diario Oficial de la Federación las “Reglas generales para
la tramitación electrónica de permisos para el uso de recetarios especiales con
código de barras para medicamentos de la fracción I del artículo 226 de la Ley General
de Salud”; y en complemento de información, se anexa a esta Guía, la Guía para Comercialización de Medicamentos Controlados
en Farmacias, emitida por la COFEPRIS.
Avances o resultados, al 8 de marzo de 2018.
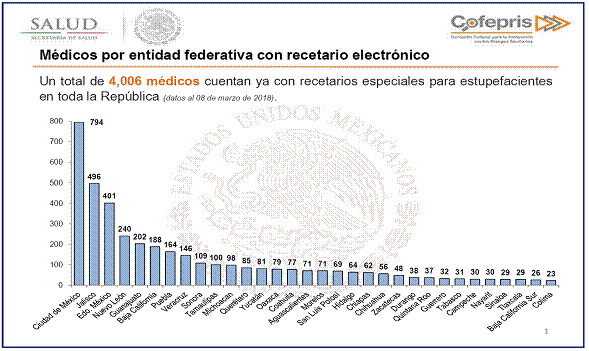
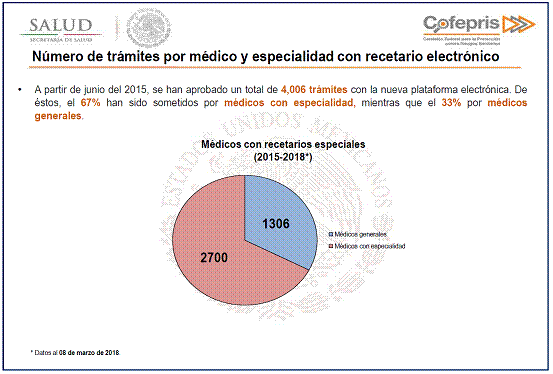
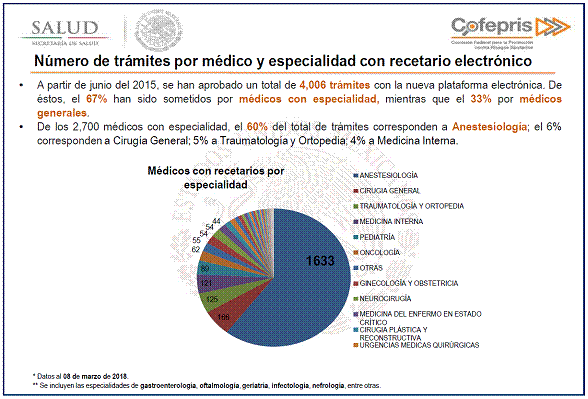
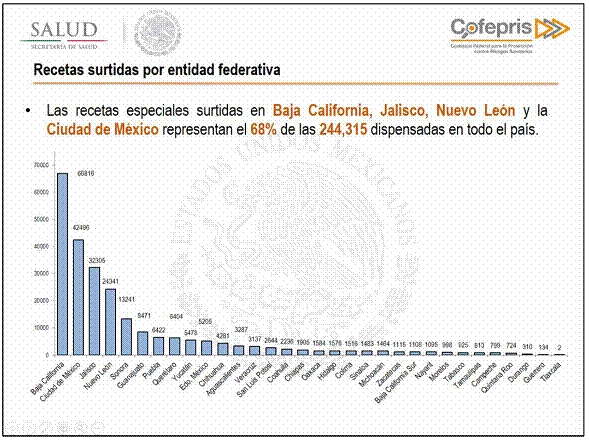
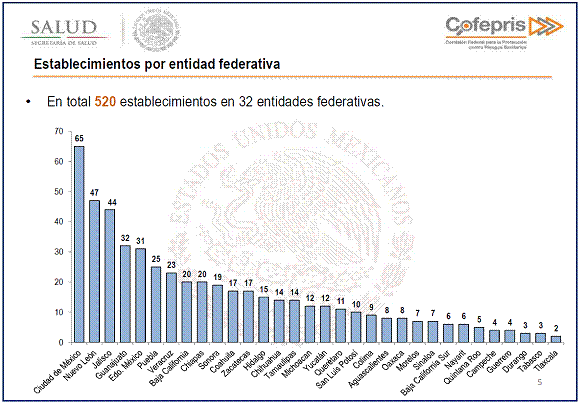
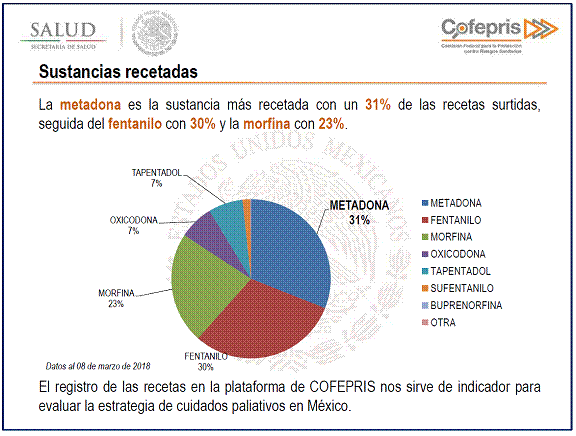
5.6 Facultades
y Obligaciones de los Médicos y Personal Sanitario.
De igual manera es importante recordar las disposiciones
existentes en la LGS, respecto al desempeño del personal de salud ante el paciente
paliativo.


Desde una perspectiva integral y con base en la nota descriptiva número
395 de la OMS, de diciembre de 2015, La Cobertura Universal
de Salud implica
cubrir todos los servicios sanitarios esenciales, con una dispensación de calidad,
incluidos la promoción de la salud, la prevención y el tratamiento, la rehabilitación
y los Cuidados Paliativos. México por tanto ha estado acorde a dicha tendencia,
al otorgar desde el inicio de este siglo, servicios médicos a la población sin seguridad
social, a través de la Comisión Nacional de Protección Social en Salud (CNPSS),
por lo que a continuación se explican las características normativas de este tipo
de aseguramiento.
5.7 Cuidados Paliativos y Seguro
Popular.
Actualmente el Sistema de Protección Social en Salud (Seguro Popular) dentro
de su cobertura, ofrece opciones para los beneficiarios en relación con el manejo
ambulatorio en Cuidados Paliativos y dolor crónico a través del Catálogo Universal
de Servicios de Salud 2018 (CAUSES), con atención en Primer y Segundo niveles de
atención, mediante la intervención:
115. MANEJO AMBULATORIO DE CUIDADOS PALIATIVOS Y DOLOR CRÓNICO
Con fundamento en las modificaciones a la LGS, el Reglamento de la LGS y
la Norma Oficial Mexicana NOM-011-SSA3-2014, Criterios para la atención de enfermos
en situación terminal a través de cuidados paliativos, y considerando las medidas
de la OMS, la CNPSS incorporó desde el año 2016, dentro de la cobertura el manejo
ambulatorio de Cuidados Paliativos y dolor crónico, con apego a la Escalera Analgésica
para aquellos afiliados que no cuenten con ninguna otra opción terapéutica, que
el control de la sintomatología, mediante manejo ambulatorio y domiciliario; al
utilizar otras intervenciones del CAUSES, asegurando su transversalidad y trazabilidad.
Las intervenciones de los conglomerados del CAUSES, cubren diagnósticos
específicos (CIE-10) que tienen trazabilidad en la cobertura de la red de servicios
desde la comunidad en el primer nivel de atención hasta hospitales de segundo nivel
e incluso Institutos Nacionales de Salud.
Entendiendo el concepto de trazabilidad como el tránsito del paciente desde
el momento en el que acude a la consulta de prevención en salud, consulta de medicina
general y/o de especialidad, atención en urgencias, hospitalización, tratamiento
quirúrgico, manejo de complicaciones, cuidados intensivos y seguimiento posterior
hasta su alta o egreso.
Asimismo, el concepto de transversalidad hace referencia a que tanto los
diagnósticos, medicamentos e insumos contenidos en dicho CAUSES NO son limitativos,
lo que permite utilizar las claves de medicamentos e insumos en todas las intervenciones
que integran el CAUSES.
Durante la actualización 2018, se reforzó la cobertura para manejo del dolor
de acuerdo con el siguiente detalle:
Clasificación CIE-10:
·
R52.0 Dolor agudo.
·
R52.1 Dolor crónico intratable.
·
R52.2 Otro dolor crónico.
·
R52.9 Dolor, no especificado.
·
Z51.5 Atención paliativa.
Medicamentos.
|
Clave
|
Nombre
|
Descripción
|
|
040.000.2097.00
|
BUPRENORFINA PARCHE
|
Cada parche
contiene: Buprenorfina 30 mg. Envase con 4 parches.
|
|
040.000.2098.00
|
BUPRENORFINA PARCHE
|
Cada parche
contiene: Buprenorfina 20 mg. Envase con 4 parches.
|
|
040.000.2100.00
|
BUPRENORFINA TABLETA SUBLINGUAL
|
Cada tableta
sublingual contiene: Clorhidrato de buprenorfina equivalente a 0.2 mg. de buprenorfina.
Envase con 10 tabletas.
|
|
040.000.2100.01
|
BUPRENORFINA TABLETA SUBLINGUAL
|
Cada tableta
sublingual contiene: Clorhidrato de buprenorfina equivalente a 0.2 mg. de buprenorfina.
Envase con 20 tabletas.
|
|
040.000.4026.00
|
BUPRENORFINA SOLUCIÓN INYECTABLE
|
Cada ampolleta
o frasco ámpula contiene: Clorhidrato de buprenorfina equivalente a 0.3 mg de
buprenorfina. Envase con 6 ampolletas o frascos ámpula con 1 mL.
|
|
040.000.2099.00
|
MORFINA SOLUCIÓN INYECTABLE
|
Cada ampolleta
contiene: Sulfato de morfina pentahidratada 2.5 mg. Envase con 5 ampolletas con
2.5 mL.
|
|
040.000.4029.00
|
MORFINA TABLETA
|
Cada tableta
contiene: Sulfato de morfina pentahidratado equivalente a 30 mg de sulfato de
morfina. Envase con 20 tabletas.
|
|
040.000.4032.00
|
OXICODONA TABLETA DE LIBERACIÓN
PROLONGADA
|
Cada tableta
contiene: Clorhidrato de Oxicodona 20 mg. Envase con 30 tabletas de liberación
prolongada.
|
|
040.000.4033.00
|
OXICODONA TABLETA DE LIBERACIÓN
PROLONGADA
|
Cada tableta
contiene: Clorhidrato de Oxicodona 10 mg. Envase con 30 tabletas de liberación
prolongada.
|
|
040.000.2106.00
|
TRAMADOL SOLUCIÓN INYECTABLE
|
Cada ampolleta
contiene: Clorhidrato de tramadol 100 mg. Envase con 5 ampolletas de 2 mL.
|
|
040.000.2096.00
|
TRAMADOL-PARACETAMOL TABLETA
|
Cada tableta
contiene: Clorhidrato de tramadol 37.5 mg. Paracetamol 325.0 mg. Envase con 20
tabletas.
|
|
040.000.5915.00
|
CLORHIDRATO DE TAPENTADOL TABLETA
DE LIBERACIÓN PROLONGADA
|
Cada tableta
de liberación prolongada contiene: Clorhidrato de tapentadol equivalente a 50
mg de tapentadol. Envase con 30 tabletas de liberación prolongada.
|
|
040.000.5916.00
|
CLORHIDRATO DE TAPENTADOL TABLETA
DE LIBERACIÓN PROLONGADA
|
Cada tableta
de liberación prolongada contiene: Clorhidrato de tapentadol equivalente a 100
mg de tapentadol. Envase con 30 tabletas de liberación prolongada.
|
Normativa.
1. Norma Oficial Mexicana NOM-006-SSA3-2011, Para
la práctica de la anestesiología.
2. Norma Oficial Mexicana NOM-004-SSA3-2012, Del
expediente clínico.
3. Norma Oficial Mexicana NOM-011-SSA3-2014,
Criterios para la atención de enfermos en situación terminal a través de Cuidados
Paliativos.
4. Guía de Práctica Clínica GPC-IMSS-440-11-EyR
Cuidados Paliativos.
En forma complementaria a las intervenciones contenidas en el CAUSES, es
necesario considerar a las 65 que por su complejidad y alto costo son financiadas
por el Fondo de Protección contra Gastos Catastróficos (FPGC), así como las 151
patologías cubiertas por el Programa del Seguro Médico Siglo XXI, a personas que
no tengan ningún tipo de seguridad social.
Es importante considerar que la trazabilidad de las intervenciones del CAUSES,
permite el acceso a otras carteras de cobertura como el FPGC y el Seguro Médico
Siglo XXI para su resolución.
Todo lo anterior implica que nuestro país tiene aún importantes retos que
demandan trabajar en estrategias para lograr mayor accesibilidad y disponibilidad
de servicios, oportunidad de la atención y mejora de la calidad, particularmente
de la población con mayor Vulnerabilidad.
La normativa existe, hacerla realidad y mejorar la calidad de vida de los
pacientes paliativos, es el horizonte permanente de la ética que enmarca el desempeño
de todos los profesionales del Sistema Nacional de Salud.
CAPÍTULO 6.
FORMACIÓN DE RECURSOS HUMANOS.
6.1 Aspectos
Generales.
La educación es uno de los pilares más importantes dentro
de la prestación de los servicios en Cuidados Paliativos y en ella se trasmiten
los valores, principios, actitudes, gustos, sentimientos que dan la personalidad
y filosofía del Cuidado Paliativo.
Los pacientes paliativos y sus familias son una población
blanco altamente desprotegida y vulnerable del sistema de salud, obligando a los
profesionales de la salud a atender las necesidades físicas, psicológicas, sociales,
culturales y espirituales con toda la capacidad requerida.
6.2 Avales
educativos.
Se considerarán avales educativos para la formación
y capacitación según corresponda de profesionales en Cuidados Paliativos y manejo
del dolor a las siguientes instituciones:
·
Universidades e
instituciones de educación superior públicas y privadas que incluyan contenidos
de pre, posgrado y educación continua en Cuidados Paliativos.
·
Instituciones del
Sistema Nacional de Salud.
·
Academias y colegios
nacionales relacionados a la salud.
Será de carácter obligatorio contar con el aval de una
institución de educación superior para el desarrollo de cursos de postgrado y educación
continua de Cuidados Paliativos para técnicos y profesionales de la salud de medicina,
enfermería, trabajo social, psicología, nutrición, rehabilitadores, inhalo-terapeutas
y otras disciplinas afines y para los no profesionales de la salud como cuidadores
y voluntarios.
La educación continua podrá ser presencial, a distancia
o mixta con actividades académicas avaladas por las instituciones de educación superior
públicas o privadas.
La oferta de actividades académicas de educación continua
desarrollada por expertos en Cuidados Paliativos, en las instituciones de educación
superior e instituciones de salud, estará disponible para el personal de salud interesado
en la capacitación y educación continua.
Todos los integrantes del equipo multidisciplinario
deberán tener una formación y/o capacitación previa en Cuidados Paliativos.
6.3 Cuidados
Paliativos en el pregrado.
Las universidades e instituciones de educación superior
en el área de la salud y disciplinas afines incorporarán la asignatura y/o contenidos
de Cuidados Paliativos, en el currículo según el plan de estudios.
6.4 Cuidados
Paliativos de posgrado.
Las universidades e instituciones de educación superior
en el área de la salud y disciplinas afines incorporarán los contenidos de Cuidados
Paliativos, en el currículo según el plan de estudios.
6.5 Niveles
de educación en Cuidados Paliativos.
Para establecer las competencias de los profesionales
de la salud que se integrarán en los equipos de atención en Cuidados Paliativos
en los tres niveles de atención, este documento identifica y propone tres niveles
de educación en Cuidados Paliativos. Cabe resaltar que los niveles de educación
no son particulares de un nivel de atención en específico, sino que los profesionales
de salud deberán estar capacitados con el nivel de educación de acuerdo a sus funciones
en el equipo al que pertenecen. Haciendo énfasis en que los profesionales de la
salud, deberán haber cursado o estar cursando algún programa avalado por las instituciones
educativas mencionadas con anterioridad.
Se identifican cinco dominios comunes a todos los perfiles
profesionales involucrados en los Cuidados Paliativos, los cuales varían en el nivel
de profundidad de acuerdo con la profesión y el nivel de formación de que se trate.
6.5.1 Nivel
de formación básica en Cuidados Paliativos.
El personal con formación básica deberá exhibir al menos
las competencias siguientes:
Dominio I: Definición, objetivos y principios
de los Cuidados Paliativos.
·
Explicar la definición
y objetivos de los Cuidados Paliativos.
·
Diferenciar entre
Limitación de Esfuerzo Terapéutico, obstinación, abandono, sedación paliativa, eutanasia,
suicidio asistido y tratamiento paliativo.
Dominio II:
Identificación y control de síntomas en Cuidados Paliativos.
·
Identificar los
principales síntomas en pacientes que ameritan Cuidados Paliativos.
·
Otorgar medidas
generales para la prevención y control de los síntomas.
·
Derivar al paciente
con el miembro del equipo de salud adecuado cuando no es posible el control de los
síntomas.
·
Adaptar el plan
de tratamiento de acuerdo con el estado del paciente.
·
Utilizar de manera
adecuada los instrumentos de evaluación del estado del paciente en Cuidados Paliativos.
·
Reconocer los signos
de agonía e implementar acciones de tratamiento.
Dominio III:
Atención psicológica, social y espiritual.
·
Identificar las
necesidades psico-afectivas del paciente y su familia y les brinda apoyo.
·
Reconocer y respetar
las necesidades espirituales del paciente y su familia.
·
Reconocer y respetar
la autonomía del paciente en Cuidados Paliativos.
·
Establecer comunicación
asertiva y empática con el paciente y la familia.
·
Acompañar al paciente
y la familia durante el proceso de enfermedad, agonía, muerte y duelo.
·
Identificar señales
de agotamiento en la familia y los cuidadores.
·
Realizar acciones
encaminadas a cumplir la directriz anticipada del paciente.
Dominio IV:
Gestión, coordinación y uso de recursos para la salud.
·
Aplicar cuidados
generales con conocimiento y centrados en el paciente.
·
Reconocer sus límites
emocionales, cognitivos y físicos.
·
Ejecutar el plan
de tratamiento establecido de manera adecuada.
·
Tomar decisiones
sobre las prescripciones médicas, con conocimiento y apegado a principios éticos
y legales.
·
Reconocer el papel
de cada uno de los integrantes del equipo de salud en el otorgamiento de Cuidados
Paliativos.
·
Identificar eventos
adversos del tratamiento.
·
Comunicar de manera
precisa y adecuada la evolución a los profesionales involucrados en los cuidados
del paciente.
Dominio V: Docencia e investigación.
·
Orientar a la familia
y cuidadores en los Cuidados Paliativos.
·
Participar en estudios
de investigación en su área de competencia para mejorar la atención en Cuidados
Paliativos.
6.5.2 Nivel de formación
media en Cuidados Paliativos.
Además de las competencias descritas en el nivel de
formación básico el personal con formación media deberá exhibir al menos las competencias
siguientes:
Dominio I:
Definición, objetivos y principios de los Cuidados Paliativos.
·
Aplicar los principios
éticos que rigen el otorgamiento de los Cuidados Paliativos.
·
Reconocer el marco
normativo que sustenta el otorgamiento de los Cuidados Paliativos.
Dominio II:
Identificación y control de síntomas en Cuidados Paliativos.
·
Implementar el
tratamiento no farmacológico y farmacológico para el tratamiento y control de los
principales síntomas del paciente que requiere Cuidados Paliativos, apegado a los
principios éticos
y legales.
·
Reconocer las limitaciones
de las medidas terapéuticas para evitar manejos fútiles.
·
Reconocer los criterios
de terminalidad en pacientes con enfermedades oncológicas y no oncológicas.
·
Emplear de manera
adecuada las escalas para el pronóstico de sobrevida en enfermedades oncológicas
y no oncológicas.
·
Integrar las medidas
de tratamiento de su área de competencia en el plan de egreso hospitalario acorde
a las necesidades de cada paciente.
·
Reconocer e iniciar
tratamiento en urgencias paliativas.
·
Identificar los
síntomas refractarios en pacientes en Cuidados Paliativos.
Dominio III:
Atención psicológica, social y espiritual.
·
Reconocer las implicaciones
de las directrices anticipadas en el tratamiento médico.
·
Establecer una
relación terapéutica adecuada con el paciente y su familia.
·
Mantener informado
al paciente y familia sobre la evolución y pronóstico del paciente.
Dominio IV:
Gestión, coordinación y uso de recursos para la salud.
·
Colaborar con los
integrantes del equipo de salud en el otorgamiento de Cuidados Paliativos.
·
Derivar al paciente
con el miembro del equipo de salud adecuado cuando no le es posible el control de
los síntomas.
·
Identificar los
pacientes en Cuidados Paliativos que se benefician con la hospitalización.
Dominio V:
Docencia e investigación.
·
Orientar a la familia
y cuidadores sobre la identificación de urgencias paliativas y manejo inicial de
síntomas.
·
Capacitar a los
interesados en participar en el otorgamiento de los Cuidados Paliativos.
·
Proponer estudios
de investigación en su área de competencia para mejorar la atención en Cuidados
Paliativos.
6.5.3 Nivel
de formación avanzado en Cuidados Paliativos.
Además de las competencias descritas en el nivel de
formación medio el personal con formación avanzada deberá exhibir al menos las competencias
siguientes:
Dominio I: Definición, objetivos
y principios de los Cuidados Paliativos.
·
Analizar los principios éticos que
rigen el otorgamiento de los Cuidados Paliativos con base en la evolución del contexto
social en que se desempeña.
·
Proponer mejoras al marco normativo
que sustenta el otorgamiento de los Cuidados Paliativos con base en la evolución
del conocimiento científico y la sociedad en que se desempeña.
Dominio II: Identificación y control
de síntomas en Cuidados Paliativos.
·
Identificar y tratar situaciones complejas
en Cuidados Paliativos.
·
Indicar y controlar de manera oportuna
la sedación paliativa.
·
Identificar las urgencias paliativas
y prescribir su tratamiento
·
Proponer un plan de tratamiento integral
y multidisciplinario.
·
Proponer las medidas de tratamiento
para el paciente en agonía.
Dominio III: Atención psicológica,
social y espiritual.
·
Identificar y prevenir el colapso de
los cuidadores y la familia.
Dominio IV: Gestión, coordinación
y uso de recursos para la salud.
·
Coordinar a los integrantes del equipo
de salud en el otorgamiento de Cuidados Paliativos.
·
Facilitar la atención continuada en
los tres niveles de atención.
Dominio V: Docencia e investigación.
·
Formar recursos humanos en Cuidados
Paliativos.
·
Dirigir y realizar estudios de investigación
en su área de competencia para mejorar la atención en Cuidados Paliativos.
Glosario.
Bioética: Rama de la ética aplicada que reflexiona, delibera y hace planteamientos
normativos y de políticas públicas para regular y resolver conflictos en la vida
social, especialmente en las ciencias de la vida, así como en la práctica y en la
investigación médica que afecten la vida en el planeta, tanto en la actualidad,
como en futuras generaciones.
Esta noción de Bioética, formulada con el apoyo y aval del Consejo de la
Comisión, deriva de dos aspectos fundamentales: la necesidad de contar con una aproximación
conceptual -en tanto no se cuenta con una definición de carácter universal- y la
relevancia de trasladarla al terreno operativo y llevar a la práctica.
Conspiración o el pacto de silencio: Se define como un acuerdo, implícito o explícito
entre los familiares, allegados y profesionales sanitarios, de ocultar o distorsionar
la información sobre su situación
—diagnóstico, tratamiento y/o pronóstico— al paciente para evitarle el sufrimiento
de enfrentar el final
de su vida.
Control Sintomático: Se brinda en conjunto y a la par del tratamiento curativo activo de la
enfermedad en forma organizada con asistencia integral y multidisciplinaria.
Cuidador Primario: La persona que encabeza el cuidado del paciente, es el enlace del equipo
de Cuidados Paliativos con el paciente y el resto de la familia.
Cuidados básicos: La higiene, alimentación e hidratación, y el manejo de la vía aérea permeable.
Cuidados Continuos: Se entienden como la atención integral de la persona enferma en su realidad
total. Estos cuidados se inician desde el mismo momento del diagnóstico y continúan
a lo largo del proceso evolutivo y tiene especial énfasis en las fases avanzadas
finales, siendo un componente esencial en el tratamiento del cáncer. El objetivo
final es mantener en lo posible la mejor calidad de vida entendida como una situación
de bienestar físico, mental y social.
Cuidados en la etapa final o en agonía: Son los que tiene lugar cuando la muerte es inminente,
aquí se deja de pensar en calidad de vida para abordar calidad de muerte, atendiendo
a los síntomas físicos, psicológicos y necesidades espirituales de pacientes y familiares.
Cuidado Paliativo: Es el cuidado activo y total de aquellas enfermedades que no responden
a tratamiento curativo. El control del dolor y de otros síntomas, así como la atención
de aspectos psicológicos, sociales y espirituales. En los niños: los Cuidados Paliativos
consisten en el cuidado total activo del cuerpo, la mente y el espíritu del niño,
y en la prestación de apoyo a la familia. Comienzan cuando se diagnostica la enfermedad
y prosiguen al margen de si un niño recibe o no tratamiento contra la enfermedad.
Cuidados Paliativos: OMS 2007: Enfoque que mejora
la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados
con enfermedades amenazantes para la vida, a través de la prevención y alivio del
sufrimiento por medio de la identificación temprana e impecable evaluación y Tratamiento
del Dolor otros problemas, físicos, psicológicos y espirituales.
Dignidad humana: Es inherente al ser humano. Se basa en cuatro valores: libertad, igualdad,
solidaridad y seguridad jurídica. Núcleo de derechos básicos: libertad de elección,
autonomía individual, independencia, satisfacción de necesidades básicas y consecución
de planes de vida. Tratar al ser humano como fin y nunca como medio.
Dilema Bioético: Deberá entenderse el conflicto que surge cuando hay dos o más valores
y principios bioéticos, que se presentan en la práctica clínica, atención médica,
docencia que se imparte en el área de salud y cualquier otro campo relacionado con
la vida de las personas. (Cfr. fracción IV de la disposición Segunda, del Acuerdo por el que se emiten las Disposiciones
Generales para la Integración y Funcionamiento de los Comités Hospitalarios de Bioética
y se establecen las unidades hospitalarias que deben contar con ellos, de conformidad
con los criterios establecidos por la Comisión Nacional de Bioética, publicado
en el Diario Oficial de la Federación el 31 de octubre de 2012).
Dolor nociplástico: Dolor que proviene de la alteración de la nocicepción a pesar de que no
existe evidencia de daño tisular actual que cause la activación de nociceptores
periféricos o evidencia de una enfermedad o lesión del sistema somato sensorial
que cause el dolor.
Enfermedad en situación terminal: A todo padecimiento reconocido, irreversible,
progresivo e incurable que se encuentra en estado avanzado y cuyo pronóstico de
vida para el paciente sea menor a 6 meses.
Espiritualidad: Es el conjunto de pensamientos, valores, conceptos, ideas, ritos y actitudes
a través de los cuales articulamos nuestra vida y buscamos el sentido, el propósito
y la trascendencia de la vida impulsados por nuestro espíritu.
Futilidad Terapéutica: Procedimiento médico que no merece la pena instaurarse.
Limitación de esfuerzo terapéutico: Consiste en no aplicar medidas extraordinarias o desproporcionadas para
la finalidad terapéutica que se plantea en un paciente con mal pronóstico vital
y/o mala calidad de vida, ya que se considera que no lo beneficiarán y no son curativas.
Existen dos posibilidades: no iniciar determinadas medidas (withholding) o retirar
un tratamiento previamente instaurado (withdrawing).
Medios extraordinarios: Constituyen una carga demasiado grave para el enfermo y cuyo perjuicio
es mayor que los beneficios, se podrán valorar estos medios en comparación al tipo
de terapia, el grado de dificultad y de riesgo que comporta, los gastos necesarios
y las posibilidades de aplicación respecto del resultado que se puede esperar de
todo ello.
Medios ordinarios: Los que son útiles para conservar la vida del enfermo en situación terminal
o para curarlo y que no constituyen, una carga grave o desproporcionada a los beneficios
que se pueden obtener.
Muerte natural: El proceso de fallecimiento de un enfermo en situación terminal, contando
con asistencia física, psicológica y, en su caso, espiritual.
Muerte Súbita: Cese súbito e inesperado de la función cardiaca que produce el deceso
del paciente.
Obstinación terapéutica: Toma de medidas desproporcionadas o inútiles
con el objeto de alargar la vida en situación de agonía.
Síndrome de declive: Es un síndrome complejo resultado de una reserva multisistémica disminuida
y alta Vulnerabilidad a estresores ambientales, se asocia con múltiples desenlaces
conocidos como discapacidad, hospitalización, dependencia, fase terminal y muerte.
Forma parte de la progresión de la enfermedad incurable, avanzada y en fase terminal.
Tratamiento del dolor: Todas aquellas medidas proporcionadas por profesionales de la salud, orientadas
a reducir el sufrimiento físico y emocional producto de una enfermedad terminal,
destinadas a mejorar la calidad de vida.
Vulnerabilidad: Condición o estado de quienes carecen de control sobre una situación adversa
o que los afecta; también se puede entender como alguien que, por su condición determinada,
tiene una mayor posibilidad de ser dañado.
______________________________